Билиарный панкреатит стадии обострения

Билиарный панкреатит
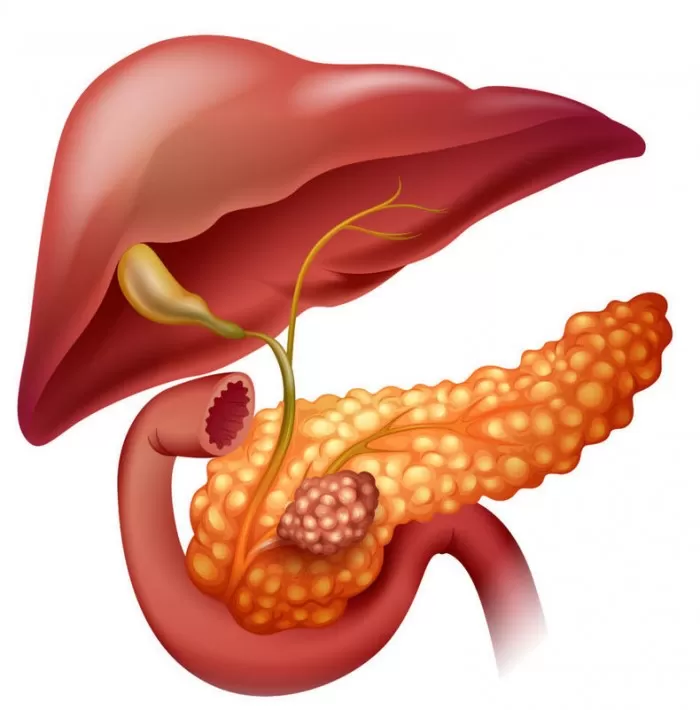
До 60% случаев острого панкреатита вызваны болезнями желчевыводящей системы. Откуда берётся эта взаимосвязь?
Билиарный панкреатит — это острое или хроническое воспаление поджелудочной железы, вызванное заболеванием желчевыводящей системы. Печень и поджелудочная железа расположены рядом, их протоки на конечном участке сливаются, выходя в анатомическое образование под названием сфинктер Одди. Поэтому проблемы со стороны желчевыводящих путей непременно отражаются на состоянии поджелудочной железы. По статистике, от 20 до 60% случаев острых панкреатитов вызваны патологиями желчных протоков1. Летальность при воспалении поджелудочной составляет от 15 до 30%2.
По характеру течения воспалительного процесса билиарный панкреатит может быть острым и хроническим. По степени тяжести заболевания — легким, средней степени и тяжелым, по наличию осложнений — осложненным и неосложненным.
Причины возникновения билиарного панкреатита

При билиарном панкреатите боль не имеет чёткой локализации
Среди патологий желчного пузыря и желчных протоков к развитию билиарного панкреатита чаще всего приводят следующие состояния:
- билиарный сладж — застой желчи с формированием микрокристаллов и хлопьев;
- холедохолитиаз — камни в желчном пузыре;
- калькулезный холецистит;
- хронический бескаменный холецистит;
- дисфункция сфинктера Одди, в том числе после холецистэктомии (удаления желчного пузыря);
- органические изменения в области большого дуоденального сосочка и двенадцатиперстной кишки – аденомы, дивертикулы, стриктуры;
- врожденные аномалии желчевыводящих путей;
- кисты общего желчного протока.
Измененная по своим физико-химическим характеристикам желчь травмирует устье выводного протока и область сфинктера Одди. Развивается воспаление, из-за которого нарушается функция сфинктера. Его неправильная работа приводит к забросу желчи в протоки поджелудочной железы, их повреждению и развитию воспаления.
Другой нередкий механизм — полная или частичная блокада выводного протока желчным камнем. Повышенное давление в протоках поджелудочной железы приводит к разрывам. Пищеварительный сок вместо просвета кишечника попадает в ткань самой поджелудочной, начинает её «переваривать», что вызывает тяжелое воспаление.
Симптомы билиарного панкреатита

Биохимический анализ крови показывает изменения, характерные для билиарного панкреатита
Основное проявление болезни — боль без четкой локализации. Она может возникать по центру живота, «отдавать» в спину или быть опоясывающей. Обычно появляется примерно через полчаса после еды, когда пища начинает поступать из желудка в двенадцатиперстную кишку. Особенно явно провоцируют боль обильная жирная пища, алкоголь, газированные напитки. Характер болевых ощущений может быть разным: острые, резкие; постоянные, ноющие; приступообразные по типу желчной колики (что нередко приводит к диагностическим ошибкам). Боль сопровождается тошнотой, рвотой, не приносящей облегчения.
Острый тяжелый панкреатит может привести к массивной гибели тканей поджелудочной железы и развитию перитонита с появлением соответствующих симптомов: твердый, «доскообразный» живот, резкое падение артериального давления, полиорганная недостаточность (отказывают несколько органов).
Если процесс хронический, по мере гибели тканей поджелудочной железы и развития секреторной недостаточности к симптомам присоединяются диспептические явления, вызванные нарушением переваривания и всасывания пищи. Например, понос с обильным жирным стулом вскоре после еды.
Из-за плохого усвоения пищи и недостатка питательных веществ пациент худеет, появляются симптомы хронического дефицита витаминов и минералов: остеопороз, анемия, нейропатия, отеки. Гибель клеток поджелудочной железы, вырабатывающих инсулин, приводит к развитию сахарного диабета (случается примерно у трети хронических больных панкреатитом).
Диагностика билиарного панкреатита
Клинический анализ крови при хроническом билиарном панкреатите не показателен. При остром процессе появляются признаки воспаления: увеличение количества лейкоцитов, возрастание СОЭ.
В биохимических анализах крови можно обнаружить повышение уровня билирубина и щелочной фосфатазы (проявления застоя желчи). При хроническом процессе с развитием экскреторной недостаточности поджелудочной железы могут обнаружиться дефицит общего белка и альбуминов в сыворотке крови, снижение уровней железа, ферритина, трансферрина.
В моче и крови в 3–6 раз повышается активность амилазы, значительно возрастает уровень фосфолипазы А2 и холестеролэстеразы.
При тяжелой ферментной недостаточности появляются изменения в кале — снижается активность фермента панкреатическая эластаза. В мазках (копрограмме) видны неизмененные мышечные волокна, капли нейтрального жира, зерна крахмала.
На УЗИ, КТ или МРТ поджелудочной железы визуализируются изменения, характерные для панкреатита. УЗИ желчного пузыря может выявить билиарный сладж, камни и воспалительные изменения органа.
Лечение билиарного панкреатита 

При лечении билиарного панкреатита крайне важно устранить провоцирующий фактор — патологию желчевыводящей системы. Без этого после купирования приступа панкреатита у 33–66% больных рецидив возникает уже спустя полтора–два месяца3.
Для восстановления нормальной моторики (сокращений) желчных протоков рекомендуют прокинетики (итомед). Для растворения билиарного сладжа и мелких холестериновых камней используют препараты урсодезоксихолевой кислоты (урсосан). УДХК восстанавливает нормальный ток желчи и ее физико-химические свойства, снижает токсичность желчных кислот, способствует рассасыванию «песка» и небольших камней.
Длительность курса может быть разной, в зависимости от индивидуальных особенностей организма пациента: от 2 месяцев до 1 года. Если при приеме УДХК нет положительной динамики или у больного в желчном пузыре нерастворимые камни, необходима операция по удалению органа.
При приступе острого панкреатита или при обострении хронического в первые 3–5 дней назначают постельный режим, полный голод (можно пить воду) и пузырь со льдом на область поджелудочной железы. Для уменьшения боли рекомендуют анальгетики (в зависимости от интенсивности, от парацетамола до наркотических обезболивающих). С этой же целью назначают миотропные спазмолитики в таблетках или инъекционно.
Чтобы приостановить активность ферментов поджелудочной (прекратить «самопереваривание»), рекомендуют ингибиторы протонной помпы либо Н2-блокаторы (соляная кислота активирует функции железы). Плюс назначают синтетические аналоги гормона соматостатина, тормозящего выработку всех секретов ЖКТ. Кроме того, в лечение включают лекарства, нейтрализующие панкреатические ферменты.
При тяжелом некротическом панкреатите может потребоваться оперативное удаление погибших тканей железы и хирургическое лечение перитонита.
При длительном хроническом процессе с развитием внешнесекреторной недостаточности поджелудочной железы рекомендуют ферментные препараты, по возможности — в виде микрокапсул или микротаблеток. Для нормализации уровня сахара в крови необходимы сахароснижающие средства. Диета должна быть высококалорийной, с достаточным количеством белков и легкоусвояемых жиров и низким содержанием углеводов. Рекомендуемое в прошлом жесткое ограничение жиров перестало быть необходимым после разработки аптечных ферментов, компенсирующих недостаточную пищеварительную активность панкреатического секрета.
Прогноз и профилактика
Прогноз при билиарном панкреатите серьезный. Острые формы характеризуются высокой летальностью. Хронические формы приводят к неуклонно прогрессирующей недостаточности поджелудочной железы и тяжелым нарушениям со стороны других органов и систем, которые не получают жизненно важных питательных веществ из-за плохого пищеварения. При своевременном устранении провоцирующего фактора — патологии желчевыводящих путей — прогноз благоприятный.
Профилактика билиарного гепатита состоит в своевременной диагностике и лечении болезней желчного пузыря и желчевыводящих путей – до того, как в патологический процесс окажется вовлечена поджелудочная железа.
Источники:
1 С. Я. Ивануса, М. В. Лазуткин, Д. П. Шершень и соавт. Современные представления о патогенеза, диагностике и хирургическом лечении билиарного панткреатита. «Вестник хирургии», 2017 г.
2 К. Г. Пахомов, А. П. Надеев, Ю. М. Шутов. Роль типологического фактора в патогенезе билиарного панкреатита. Journal of Siberian Medical Sciences, 2014.
3 К. Г. Пахомов, А. П. Надеев, Ю. М. Шутов. Роль типологического фактора в патогенезе билиарного панкреатита. Journal of Siberian Medical Sciences, 2014.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Данное заболевание тесно связано с поражениями желчевыводящих протоков и печени. Но главным обстоятельством, благоприятным для формирования билиарного панкреатита, считается наличие желчекаменной болезни. В результате поражения этих органов и возникает билиарный панкреатит.
Что такое билиарный панкреатит подробнее
Эта патология являет собой персистирующую болезнь поджелудочной железы, которая неразрывно связана с воспалительными и другими патологиями гепатобилиарной системы. Нередкой причиной билиарного панкреатита является ЖКБ, при ее наличии панкреатит диагностируется в 25-90% случаев. Билиарный панкреатит считается вторичным заболеванием. Развитие билиарного панкреатита может происходить в острой или хронической форме. Чаще от него страдают женщины.
Обострение билиарного панкреатита чаще всего зависит от передвижения камня по желчевыводящим путям. В таком случае применяется оперативное вмешательство, при отказе от операции при повторении колик оперативное вмешательство может быть немного шире.
Причины патологии
Билиарный панкреатит способен развиваться при таких заболеваниях:
- аномалии строения панкреатических и желчных протоков;
- желчекаменная болезнь;
- хронический холецистит;
- цирроз печени;
- дисфункции желчного пузыря;
- прогрессирование печеночной внешнесекреторной недостаточности;
- патология фатерова соска;
- глистные инвазии.
Вызвать обострение билиарного панкреатита можно употреблением желчегонных медикаментов или продуктов, резким сбросом веса.
Вторичность билиарного панкреатита, как болезни, объясняется тем, что патология является не результатом воспаления поджелудочной, а возникает в итоге функциональных сбоев, которые происходят в близкорасположенных органах.
Виды патологи
Выделяют острый билиарный панкреатит и хронический билиарнозависимый панкреатит:
- хронический билиарнозависимый панкреатит характерен своим длительным протеканием — более полугода. Эта форма встречается довольно часто. Для хронического билиарнозависимого панкреатита характерно возникновение дискомфорта в области живота, болевых ощущений ноющего характера, которые долго беспокоят пациента, присутствие диспептических явлений, наличие жидкого стула, желтухи, потеря веса. Хронический билиарный панкреатит характеризуется хроническими запорами или диареей.
- острый вид патологии появляется в итоге воспаления желчевыводящих путей и без лечения часто приводит к летальному исходу. В стадии обострения у пациента присутствует небольшая гипертермия, обычно в пределах субфебрильных значений. Также для острого течения характерны такие симптомы:
- боли, локализованные в районе левого подреберья, опоясывающего характера;
- постоянная тошнота с интенсивными рвотными позывами;
- пожелтение кожи;
- повышение газообразования, наличие запоров или поноса.
Опасность билиарного панкреатита состоит в необратимости изменений в поджелудочной железе.
Патогенез билиарного панкреатита
Есть несколько путей возникновения билиарного панкреатита:
- Первый путь – распространение инфекции по лимфатическим путям с ЖВП к поджелудочной железе.
- Второй формируется при присутствии в общем желчном протоке камней, которые приводят к появлению гипертензии в протоках панкреас.
- Третий путь формирования билиарного панкреатита – забрасывание желчи в панкреатические протоки при патологии фатерова сосочка.
- Был открыт также еще один механизм начала воспаления – формирование билиарного сладжа.
Симптоматика билиарного панкреатита
Клинические проявления билиарного панкреатита схожи с прочими болезнями ЖКТ: антральным, вирусным гастритом, язвой желудка и 12-ти перстной кишки, опухолями кишечника, хроническим бескаменным холециститом и прочими.
В подавляющем большинстве случаев основным симптомом при панкреатите считается болевой синдром. Боли в зоне живота могут ощущаться в эпигастрии, иррадиировать в подреберья, спину, правое плечо. Чаще всего болевые ощущения появляются через несколько часов после употребления пищи или ночью, после употребления напитков с газом, вызывающих спазм сфинктера Одди.
Часто боль появляется после нарушения диеты. Болям могут сопутствовать повышение температуры, тошнота, ощущение горечи во рту. Может возникнуть механическая желтуха — при полной закупорке камнем фатерова соска — происходит пожелтение кожи, слизистых.
При воспалительном процессе в тканях поджелудочной железы происходит сбой ее эндо- и экзокринной функций. Для эндокринных расстройств характерны нарушения обмена углеводов, а для экзокринных – ферментная недостаточность поджелудочной железы с последующими нарушениями в процессе пищеварения. У такого больного наблюдается несколько раз в сутки жидкий стул, кал имеет сероватую окраску, жирную консистенцию, зловонный запах.
Беспокоит бурчание в животе, метеоризм, кроме этого, наблюдаются отрыжка, изжога, отсутствие аппетита. На фоне повышенной потери жиров, поноса, сбоя процесса пищеварения происходит потеря массы тела.
Кроме схожести клинической картины, есть и особенности в симптоматике:
- болезненность в зоне живота, которая обусловлена приемом лекарственных препаратов и продуктов питания с желчегонным действием;
- длительность болевых приступов. Болевые ощущения продолжаются намного дольше по сравнению с прочими патологиями;
- появление пареза в зоне кишечника. В большинстве случаев этот вид панкреатита протекает с формированием запоров, прочие формы заболевания вызывают появление поноса;
- боли в правой подреберной области, они напоминают желчные колики;
- развитие желтухи;
- регулярная отрыжка с горьким привкусом, горечь в полости рта.
Осложнения
При отсутствии адекватного лечения билиарный панкреатит может дать ряд осложнений:
- шок;
- дыхательная недостаточность;
- острая печеночная недостаточность;
- желудочно-кишечные кровотечения;
- энцефалопатия;
- панкреонекроз;
- непроходимость кишечника.
Среди более поздних осложнений можно выделить:
- сужение кишечника;
- свищи;
- псевдокисты;
- асцит.
Диагностирование патологии
 Для постановки диагноза назначают следующие инструментальные и лабораторные исследования:
Для постановки диагноза назначают следующие инструментальные и лабораторные исследования:
- общий анализ мочи и крови;
- биохимический анализ крови;
- копрограмму;
- УЗИ;
- рентгенографию;
- КТ и МРТ;
- ЭРХПГ и МРПХГ.
Как лечить
Симптомы, а, значит, и лечение несколько отличаются при различных типах билиарного панкреатита. Основным условием приостановки формирования билиарного панкреатита и предупреждения обострений считается лечение основного заболевания. При необходимости выполняется удаление камней или улучшение состояния фатерова соска (обычно эндоскопическим методом).
При обострении билиарного панкреатита терапия состоит из снятия болевого синдрома (принимаются анальгетики и спазмолитики), коррекции внутренней и внешней секреторных функций поджелудочной, дезинтоксикации, профилактики инфекционных осложнений (принимаются антибиотики).
В первые три дня обострения рекомендуют лечебное голодание, из питья можно щелочную минеральную воду, только негазированную. Пища должна употребляться маленькими порциями, с соблюдением принципов механического и термического щажения.
Для снижения разрушительного воздействия активированных панкреатических ферментов принимают «Соматостатин», ингибиторы протонной помпы — «Омепразол», «Нольпаза», «Эманера», с помощью которых стабилизируется процесс синтеза соляной кислоты. Для нормализации ферментативной дисфункции поджелудочной назначаются микросферические ферменты, а уровня сахара в крови – сахароснижающие препараты.
В острой фазе билиарного панкреатита применяют лекарства желчегонного свойства. Для роста функциональной активности поджелудочной принимают ферментативные лекарства «Креон», «Панкреатин», «Мезим».
При хроническом течении прописывают препараты, которые способствуют нормализации оттока желчи – обычно это средства на растительной базе — «Хофитол».
Хирургическое вмешательство проводится только при присутствии конкрементов и патологии сфинктера Одди. Показаниями для проведения операции считаются запущенные виды желчекаменной патологии, когда камни большие, не поддаются дроблению ЭУВЛ и закупоривают желчевыводящие протоки. В этом случае выполняется холецистэктомия (резекция желчного пузыря с конкрементами). Операция выполняется и при формировании аденомы, которая располагается в области фатерового соска, при присутствии стриктур или рубцовых сужениях.
Типы оперативного вмешательства:
- лапароскопия (хирургическое вмешательство проводится через небольшие разрезы в стенке брюшины);
- литотрипсия (дробление конкрементов при помощи специальных приборов);
- лапаротомия (процедура предназначена для удаления желчного пузыря и конкрементов).
Диета при патологии
Лечение билиарного панкреатита подразумевает строгое соблюдение диеты. Обычно назначается диета № 5. При острой фазе или рецидиве хронического течения назначают трехдневный голод, а по истечении трех дней следует придерживаться назначенной диеты.
Диета подразумевает соблюдение следующих правил принятия пищи:
- все блюда должны быть приготовлены методом тушения, варки или на пару;
- температура блюд – комнатная;
- промежуток между приемами пищи — не менее 3 часов;
- при приеме пищи надо тщательно ее пережевывать (сами блюда должны быть консистенции муссов, пюре);
- запивать еду не следует (жидкость употребляют через час после еды).
- питаться – маленькими порциями, не менее 5 раз в день.
 В список запрещенных продуктов входят:
В список запрещенных продуктов входят:
- жирные, жареные, острые блюда;
- алкогольные напитки;
- кислые соки;
- фруктовые и ягодные кисели;
- белокочанная капуста;
- орехи;
- бобовые;
- крепкий кофе, чай, газированные напитки.
Разрешаются к употреблению такие продукты и блюда:
- супы с крупами (в период стойкой ремиссии — можно на молоке), из овощей;
- отварное мясо говядины, птицы, нежирная рыба;
- омлет на пару из белков яиц;
- каши;
- растительные масла;
- макароны;
- сладкие ягоды и фрукты;
- вчерашний хлеб;
- нежирные кисломолочные продукты, сливочное масло (суточная норма не больше 0,25 г);
- мед;
- свежевыжатые соки сладких фруктов без сахара, овощные соки, кисели, компоты.
Примерное меню на день может быть таким:
- Завтрак. Каша овсяная на разбавленном молоке, отварная говядина, чай зеленый;
- Второй завтрак. Паровой омлет, яблоко печеное, кисель;
- Обед. Суп овощной, фрикадельки из рыбного филе, макароны, желе, отвар шиповника;
- Полдник. Творог с галетным печеньем;
- Ужин. Каша рисовая и зеленый чай.
Также можно составить меню на всю неделю, разнообразив его различными разрешенными блюдами.
На продолжительность диеты влияет клиническая картина общего состояния здоровья пациента. В отдельных случаях соблюдение принципов диетического питания требуется на протяжении всей жизни.
Народные средства
Дополнением к основному лечению считается применение народных средств. Отвары из рекомендуемых растений приготавливаются по стандартной схеме – 1 ч. ложка растения заваривается кипятком, настаивается и принимается небольшими порциями.
Для лечения билиарного панкреатита рекомендуют следующие виды трав:
- фенхель;
- календула;
- одуванчик;
- чистотел;
- пижма;
- бессмертник;
- кукурузные рыльца;
- мята перечная.
Прогноз заболевания
Прогноз билиарного панкреатита при начатом вовремя адекватном лечении благоприятный. При несоблюдении рекомендаций по диете, отказе от терапии, приеме алкоголя — исход неблагоприятный. При отказе от операции возможно ухудшение процесса, при следующем обострении может потребоваться уже расширенное хирургическое вмешательство.
Профилактика
Профилактикой хронического панкреатита считается своевременная диагностика и терапия болезней гепатобилиарной системы, при необходимости – своевременное оперативное удаление конкрементов. При присутствии симптоматики билиарного панкреатита для профилактики обострений рекомендуется соблюдать диету, отказаться от приема желчегонных продуктов и лекарственных препаратов. Обязательно систематически проходить обследование у гастроэнтеролога.
Важен отказ от алкоголя, курения. Рекомендуемы для здоровья занятия спортом.
Список литературы:
https://www.obozrevatel.com/health/bolezni/biliarnyij-pankreatit.htm
https://www.rmj.ru/articles/gastroenterologiya/Biliarnyy_pankreatit/
https://umedp.ru/articles/biliarnozavisimyy_pankreatit_opisanie_klinicheskogo_sluchaya.html
https://www.health-medix.com/articles/liki_ukr/2012-03-12/52-67.pdf
https://medprosvita.com.ua/biliarnyiy-pankreatit-voprosah-otvetah/
Ильченко А. А. Билиарный панкреатит: клинические аспекты проблемы // МС. 2011. №11-12.
Васильев Ю. В., Селезнева Э. Я., Дубцова Е. А. Билиарный панкреатит // ЭиКГ. 2011. №7.
https://www.gmsclinic.ru/gms/press/articles/art-pancreatitis
https://www.paininfo.ru/articles/4076.html
https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/biliary-pancreatitis
Заметки автора статьи, основанные на личном опыте.
Данный материал носит исключительно субъективный характер и не является руководством к действию. Определить точный диагноз и назначить лечение может только квалифицированный специалист.
Последнее изменение: 18.03.2020
Источник
