Для кровоточащей язвы желудка характерны
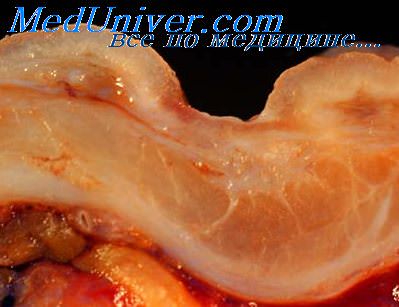
Кровоточащая язва желудка – осложнение язвенной болезни, заключающееся в истечении крови в полость желудка из поврежденных сосудов (аррозированных артерий, вен или капилляров). Симптомы определяются выраженностью кровотечения; основные проявления – рвота «кофейной гущей», «дегтеобразный» стул, признаки гиповолемии и системных нарушений гемодинамики. Важнейшим методом диагностики является эзофагогастродуоденоскопия, в ходе которой может быть выполнен гемостаз. Лечение в большинстве случаев хирургическое; при малом объеме кровопотери, а также у пациентов группы высокого риска проводится консервативная остановка кровотечения.
Общие сведения
Кровоточащая язва желудка – одно из наиболее распространенных осложнений язвенной болезни желудка, которое встречается у 10-15% пациентов всех возрастных групп и составляет около 50% всех желудочно-кишечных кровотечений. Однако статистика неточная: большой процент случаев просто не регистрируется – необильная кровопотеря маскируется симптомами обострения основного заболевания. Наиболее часто данное патологическое состояние развивается при язвах, локализованных на малой кривизне желудка. Желудочное кровотечение является актуальной проблемой гастроэнтерологии, поскольку его распространенность растет, и, несмотря на постоянное совершенствование методов эндоскопического, медикаментозного гемостаза и ранней диагностики, летальность сохраняется высокой – около 9%.
Кровоточащая язва желудка
Причины кровоточащей язвы желудка
Наиболее часто кровотечением осложняются хронические каллезные, острые язвы желудка при наличии у пациента патологии сердечно-сосудистой системы, а также язвенные дефекты, развивающиеся на фоне применения глюкокортикостероидов. Основными причинами развития данного осложнения являются прогрессирование воспалительно-деструктивных процессов в зоне дефекта, повышенная проницаемость капилляров, а также нарушение свертывания крови. Обычно кровоточит аррозированная артерия, реже – вена или большое количество мелких сосудов, локализованных в области дна язвы (в таком случае развивается скрытое диапедезное кровотечение). Формированию кровоточащей язвы могут способствовать механические или химические травмы слизистой, физическое или психоэмоциональное перенапряжение, нейротрофические и тромбоэмболические поражения стенки желудка и гиповитаминозы.
Причиной тяжелого состояния пациентов является кровопотеря. При потере менее 15% объема крови существенных нарушений системной гемодинамики нет, так как активируются защитные механизмы: спазм сосудов кожи и органов брюшной полости, открытие артериовенозных шунтов, повышение ЧСС. Кровоток в жизненно важных органах сохраняется, и в условиях прекращения кровопотери объем циркулирующей крови восстанавливается за счет естественных депо. При потере более 15% ОЦК генерализованный спазм кровеносных сосудов, значительное повышение частоты сокращений сердца и переход межтканевой жидкости в сосудистое русло изначально имеют компенсаторный характер, а затем патологический. Нарушается системный кровоток, страдает микроциркуляция, в том числе в сердце, головном мозге, почках, развивается артериальная гипотензия, истощаются механизмы компенсации. Возможно развитие печеночной, почечной недостаточности, отека головного мозга, инфаркта миокарда и гиповолемического шока.
Симптомы кровоточащей язвы желудка
Симптомы данного патологического состояния определяются степенью кровопотери и продолжительностью кровотечения. Скрытые кровоточащие язвы проявляются общей слабостью, головокружением, бледностью кожи. Гемоглобин в кислой среде желудка метаболизируется, приобретая темный цвет, и в случае рвоты характерно окрашивание рвотных масс в цвет «кофе с молоком».
В случае профузного кровотечения основным признаком является кровавая рвота, которая может быть однократной или повторяющейся. Рвотные массы имеют характерный цвет «кофейной гущи». В редких случаях массивного кровотечения из артерии возможна рвота алой кровью со сгустками.
Обязательным признаком кровоточащей язвы желудка с потерей более 50 мл крови является дегтеобразный стул, возникающий через несколько часов или на следующий день. При кровотечении, объем которого не превышает 50 мл, каловые массы нормальной консистенции окрашены в темный цвет.
Многие пациенты отмечают усиление интенсивности симптомов язвенной болезни (боли в желудке, диспепсических явлений) за несколько дней, а также их исчезновение с началом кровотечения (симптом Бергмана). Возможны также такие признаки, как жажда, сухость кожи, снижение диуреза, болезненность при пальпации живота.
Общие симптомы кровоточащей язвы обусловлены степенью кровопотери. При дефиците объема циркулирующей крови менее 5 процентов (1 степень тяжести) возникают незначительные нарушения системной гемодинамики; самочувствие пациента остается удовлетворительным, артериальное давление в пределах нормы, пульс несколько учащен. При дефиците 5-15 процентов объема циркулирующей крови (2 степень кровопотери) пациенты отмечают вялость, головокружение, возможны обморочные состояния, систолическое артериальное давление ниже 90 мм рт. ст., пульс значительно учащен. При потере более 15-30 процентов ОЦК (3 степень) состояние пациентов тяжелое, отмечается выраженная бледность кожи и слизистых, пульс нитевидный, частый, систолическое артериальное давление ниже 60. Дефицит более 30 процентов объема крови (4 степень) сопровождается нарушением сознания, состояние крайне тяжелое, артериальное давление снижено до критического уровня, пульс не определяется.
Диагностика кровоточащей язвы желудка
Консультация гастроэнтеролога с детальным изучением анамнеза заболевания, жалоб пациента и объективных данных позволяет предположить наличие данной патологии даже при малом объеме кровопотери. При объективном обследовании пациента обращает на себя внимание бледность кожных покровов, снижение тургора кожи, возможна болезненность при пальпации живота в эпигастральной области. В общем анализе крови определяется снижение гемоглобина и эритроцитов.
Обязательным методом диагностики при желудочном кровотечении является эзофагогастродуоденоскопия. Диагностическая эндоскопия проводится во всех случаях, когда есть обоснованные подозрения на наличие язвенного кровотечения. Единственным противопоказанием является агональное состояние пациента, когда результаты исследования не могут повлиять на исход заболевания. ЭГДС позволяет визуализировать источник кровотечения, дифференцировать кровоточащую язву от других причин желудочно-кишечного кровотечения. В большинстве случаев диагностическая процедура переходит в лечебную. Доказано, что ранний эндоскопический гемостаз значительно снижает частоту рецидивов, необходимость хирургических вмешательств, а также летальность.
Дифференциальная диагностика проводится с желудочным кровотечением другой этиологии: при злокачественных опухолях, полипах желудка, синдроме Маллори-Вейса, патологии свертывающей системы крови, сердечно-сосудистой системы.
Лечение кровоточащей язвы желудка
Подозрение на кровоточащую язву желудка является прямым показанием к экстренной госпитализации пациентов в хирургическое отделение. Категорически недопустимо обследование в амбулаторных условиях. Всем пациентам назначается строгий постельный режим, полный голод (после остановки кровотечения – диета Мейленграхта). Консервативный гемостаз включает переливание препаратов крови, плазмы, введение фибриногена, аминокапроновой кислоты, хлористого кальция, викасола, атропина, а также пероральный прием аминокапроновой кислоты. Консервативное лечение может быть проведено пациентам группы высокого риска (пожилой возраст, тяжелая сопутствующая патология), а также при легкой и средней степени тяжести кровотечения.
В настоящее время разработаны эффективные методы эндоскопического гемостаза: термические (электрокоагуляция, термозонд, лазерная, радиочастотная и аргоноплазменная коагуляция), инъекционные (местное введение адреналина, новокаина, физиологического раствора и склерозантов), механические (остановка гастродуоденального кровотечения путем клипирования или лигирования кровоточащих сосудов при гастродуоденоскопии) и использование гемостатических материалов (биологического клея, гемостатического порошка).
Показаниями к проведению хирургического лечения являются тяжелая степень кровотечения независимо от типа язвы, сочетание с другими осложнениями язвенной болезни (пенетрацией, пилородуоденальным стенозом), повторные и не останавливающиеся под влиянием консервативных методов гемостаза кровотечения. Конкретный выбор операции определяется локализацией язвы и индивидуальными особенностями. Может быть выполнена резекция желудка по Бильрот I или II, иссечение, ушивание язвы желудка, прошивание сосудов дна язвенного дефекта, возможно сочетание с ваготомией.
Прогноз и профилактика
Прогноз определяется объемом кровопотери и своевременностью оказания специализированной помощи. В настоящее время единственно правильной считается активная хирургическая тактика лечения (при отсутствии противопоказаний). Помимо скорости остановки кровотечения, прогноз зависит от сохранности компенсаторных механизмов пациента, адекватного восполнения объема циркулирующей крови. При профузных кровотечениях регистрируется высокий процент летальности.
Профилактика кровоточащей язвы желудка заключается в своевременном обращении к гастроэнтерологу при наличии жалоб со стороны желудка, адекватном лечении язвенной болезни согласно действующим стандартам, диспансеризации пациентов и регулярном обследовании.
Источник
Кровоточащая язва желудка. Перфоративная язва желудкаНаибольшее число диагностических ошибок наблюдается в первые часы болезни, когда появляются симптомы (тошнота, рвота, понос, боль в области живота, слабость, озноб, субфебрильная температура), характерные как для пищевых токсикоинфекций, так и для кровоточащих язв желудка и двенадцатиперстной кишки. Гастродуоденальные кровотечения чаще всего обусловлены язвенной болезнью. Вместе с тем частота кровотечений, осложняющих язвенную болезнь, варьирует от 4,2 [Джанелидзе Ю.Ю., 1937] до 34,8 % [Monroe R., 1935]. У 70 % больных язвенное кровотечение связано с поражением двенадцатиперстной кишки и у 30 % — с поражением желудка. Под нашим наблюдением находились 42 больных в возрасте от 20 до 60 лет (29 мужчин и 13 женщин), направленных в стационар с диагнозом пищевой токсикоинфекций, у которых была диагностирована кровоточащая язва желудка или двенадцатиперстной кишки. В анамнезе у 24 больных были язвенная болезнь или хронический гастрит, на боль в области живота до начала кровотечения жаловались 25 больных. В период кровотечения боль прекращалась и не беспокоила. Рвота наблюдалась у 40 больных: у 36 была повторной, у 5 — с примесью алой крови и у 35 — цвета “кофейной гущи”. Стул у 28 больных был жидким в первые часы заболевания, у 9 — оформленным, но черного цвета, у 16 — дегтеобразным (мелена), у 3 больных – жидким, темно-вишневого цвета. Бледность кожного покрова и слизистых оболочек наблюдались у 30 больных, головокружение — у 34, кратковременная потеря сознания — у 14. При поступлении в стационар нормальная или пониженная температура была выявлена у 15 больных, субфебрильная — у 20, выше 38 °С — у 7. Субфебрильной в последующие дни оставалась температура у 33 больных, озноб в первые сутки выявлялся у 7, тахикардия — у 38, снижение АД у 29 больных. У 5 пациентов заболевание осложнилось геморрагическим шоком. Снижение уровня гемоглобина ниже 80 г/л отмечалось у 26, ниже 50 г/л — у 8 больных. У 23 пациентов лейкоцитоз был более 10,0*109/л, в том числе у 8 — более 20,0*109/л. Во всех случаях диагноз кровоточащей язвы был поставлен своевременно и гемостатическая терапия осуществлена в полном объеме. При бактериологических исследованиях кала получены отрицательные результаты.
Перфоративная язва желудкаПрободение язвы желудка или двенадцатиперстной кишки может стать причиной ошибок при диагностике пищевых токсикоинфекций. Перфорация язвы чаше встречается у мужчин в возрасте 20—40 лет. Для молодого возраста более характерна перфорация двенадцатиперстной кишки, для пожилых — прободение язвы желудка. у многих больных в анамнезе имеется “диспепсическое прошлое”. У 8—10 % больных перфорации язв возникают на фоне полного благополучия, без предшествующих симптомов язвенной болезни. Наибольшие диагностические трудности отмечаются при обращении пациента к врачу спустя 1—2 сут от начала заболевания. Чаще всего наблюдается острое начало — с появления чрезвычайно резкой (“кинжальной”) боли в эпигастрии. Однако отдельные авторы отмечают появление непосредственно перед прободением язвы продромальных симптомов (усиление боли в области живота, тошнота). Боль локализуется в эпигастрии при перфорации язвы желудка и справа от линии живота — при перфорации язвы двенадцатиперстной кишки. Она довольно быстро распространяется по всему животу. Иногда отмечается иррадиация боли в правую лопатку. Рвота в это время не характерна, она появляется позже, когда возникают признаки перитонита. Характерен внешний вид больного: он лежит неподвижно, чаще на боку, с приведенными к животу нижними конечностями и избегает перемены положения тела. Лицо бледное, с испуганным выражением, иногда выступает холодный ног. Температура тела понижена, отмечаются брадикардия и артериальная гипотензия. Язык может оставаться влажным и необложенным до развития перитонита. Живот в дыхании не участвует, но отчетливо выражено напряжение передней брюшной стенки. Симптом Щеткина становится положительным. Характерны исчезновение печеночной тупости при перкуссии (симптом Спижарного), притупление перкуторного звука в правой подвздошной области (симптом де Кервена) и положительный френикус-симптом (симптом Георгиевскою— Мюсси). При пальцевом ректальном или вагинальном исследовании отмечается резкая болезненность тазовой брюшины, при рентгеновском — свободный газ в поддиафрагмальной области между правым куполом диафрагмы и верхней поверхностью печени и более редко между левым куполом диафрагмы и тенью желудка (у 75—80 % больных с перфоративной язвой). Состояние пациента ухудшается через 6—12 ч после прободения. Развитие перитонита сопровождается многократной рвотой. Отмечаются повышение температуры тела, тахикардия, артериальная гипотензия. Язык становится сухим и обложенным. Выражено вздутие живота, в отлогих частях его при перкуссии определяется притупление звука. Перитонеальные симптомы резко положительные. Нарастает лейкоцитоз в периферической крови. Нами наблюдались 32 больных (30 мужчин и 2 женщины, в основном в возрасте от 25 до 40 лет), направленных в инфекционный стационар с диагнозом пищевой токсикоинфекции, у которых была выявлена перфоративная язва желудка или двенадцатиперстной кишки. В первые 6 ч от начала заболевания были госпитализированы 23 больных, в течение 6—12 ч — 6 и спустя 12 ч — 3. В анамнезе больных — язвенная болезнь (5) и хронический гастрит (9); 19 больных наличие в анамнезе заболеваний желудочно-кишечного тракта отрицали. Острое начало процесса отмечалось у всех наблюдавшихся больных, незначительные продромальные явления были лишь у одного из них, тошнота — у 23, рвота — у 18, жидкий стул у 3 больных по 2—3 раза в день, озноб у одного. Нормальная температура тела была при поступлении у 20 больных, в пределах 37—38 С — у 10, выше 38 °С — у 2 больных. Острая боль в области живота, локализовавшаяся преимущественно в эпигастрии, отмечалась у всех больных, напряжение передней брюшной стенки — у 31, симптом Щеткина был положительным у 30 больных. Симптом Спижарного выявлен у 9, симптом де Кервена — у 6 и положительный френикус-симптом — у 8 больных. При рентгенологическом исследовании у 9 из 11 больных с перфоративной язвой желудка и двенадцатиперстной кишки выявлен искусственный пневмоперитонеум. Лейкоцитоз периферической крови у 27 больных превышал 10,0*109/л (у 4 – более 20,0*109/л). На операционном столе перфорация язвы желудка была выявлена у 12 и язвы двенадцатиперстной кишки — у 20 больных. – Также рекомендуем “Тромбоз мезентериальных сосудов. Клиника тромбоза мезентериальных сосудов” Оглавление темы “Кишечные инфекции и хирургическая патология”: |
Источник
Оглавление темы “Желудочно-кишечные кровотечения.”:
1. Клиника желудочно-кишечных кровотечений. Степень тяжести желудочно-кишечного кровотечения.
2. Варианты желудочно-кишечных кровотечений. Признаки желудочно-кишечного кровотечения.
3. Ведение больных с желудочно-кишечными кровотечениями.
4. Экстренная эндоскопия при желудочно-кишечном кровотечении.
5. Эндоскопическое пособие при желудочно-кишечном кровотечении. Ведение больного после эндоскопии.
6. Консервативное лечение желудочно-кишечного кровотечения. Показания к операции при желудочно-кишечном кровотечении.
7. Ведение операционного периода при желудочно-кишечном кровотечении. Лапаротомия при желудочно-кишечном кровотечении.
8. Интраоперационная эндоскопия при желудочно-кишечном кровотечении. Выбор хирургической тактики при желудочно-кишечном кровотечении.
9. Специфические источники кровотечения. Дуоденальная язва. Постбульбарная дуоденальная язва.
10. Кровотечение язвы желудка. Типы язв желудка.
Кровотечение язвы желудка. Типы язв желудка.
Традиционно большинство хирургов при кровоточащей язве желудка ориентированы на его резекцию, которая действительно эффективна для прекращения кровотечения, но в большинстве случаев это чрезмерный ритуал.
Например, при кровотечении из острой поверхностной язвы нужно всего лишь прошить ее через небольшой гастротомический разрез. Точно так же, у крайне тяжелых больных с кровотечением из хронической язвы желудка вполне Достаточно простого прошивания язвы изнутри через гастротомию. При больших хронических язвах мы прежде всего прошиваем кровоточащий сосуд раскрывающейся нитью, а затем рассасывающейся нитью большего калибра ушиваем дно язвы. Желудочно-кишечное кровотечение из малигнизированной язвы очень редко бывает настолько тяжелым, чтобы потребовалась экстренная операция однако полагаем, что при предварительном эндоскопическом исследовании следовало бы брать биопсию из края язвы. Резекция желудка несомненно показана только в случае гигантских язв его малой кривизны с непосредственным вовлечением зоны левой желудочной или селезеночной артерии, Когда достигнут устойчивый гемостаз, можно рассмотреть дальнейшие перспективы хирургического лечения. Хроническая язва желудка включает различные типы изъязвлений, которые (вместо ритуальной резекции желудка) должны лечиться дифференцированно.

• Тип I язвы желудка — классическая язва малой кривизны желудка. В учебниках в этом случае рекомендуется резекция желудка по Бильрот-I. Мы могли бы предложить иссечение язвы изнутри + СПВ.
• Тип II язвы желудка — препилорическая язва. Хотя антрумэктомия + ваготомия весьма популярны для этой «гибридной» (между дуоденальной и желудочной) язвы, блестящие результаты получены при пилоропластике в сочетании с СПВ. Именно это мы и выполняем.
• Тип III язвы желудка — комбинация желудочной и дуоденальной язв. Лечение при данном сочетании такое же, как при типе П.
• Тип IV язвы желудка — высокая язва юкстакардиального отдела малой кривизны желудка. До внедрения эффективной противоязвенной терапии резекция желудка дистальнее язвы бьша методом выбора. Поскольку малая кривизна значительно рубцово изменена, СПВ в этом случае обычно невозможна, и вполне целесообразна ТВ в сочетании с дренирующей процедурой. «Скачущая» язва желудка является вариантом высокой язвы, связанной со скользящей грыжей пищеводного отверстия диафрагмы и вызванной травмой желудка, «проскакивающего» сквозь диафрагмальные ворота. Смысл хирургического лечения состоит в разобщении язвы с рубцово-измененной диафрагмой, в локальном гемостазе и пластике ножек диафрагмы. Но это проще сказать, чем сделать, так как иногда большая «скачущая» язва спаяна с медиастинальными структурами, что требует обширного хирургического вмешательства.
– Вернуться в оглавление раздела “Неотложная хирургия.”
Источник