Факторы риска развития острого панкреатита
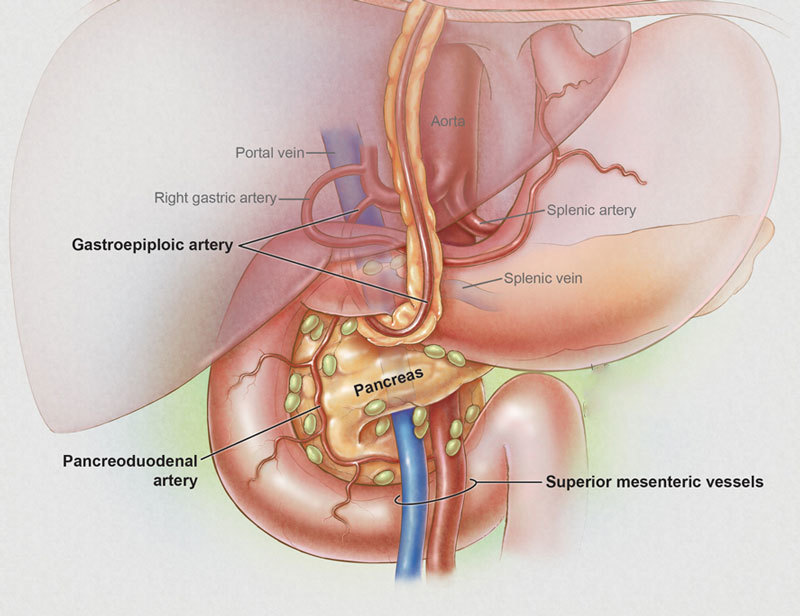
Острый панкреатит ежегодно уносит тысячи жизней молодых и социально активных людей. Сухая статистика прогнозирует неминуемый рост заболеваемости в ближайшие пять лет. Между тем в большинстве случаев заболевание поджелудочной железы можно предотвратить.
Острый панкреатит – это стремительное разрушение ткани поджелудочной железы в результате агрессивного действия собственных пищеварительных ферментов.
Поджелудочная железа – необходимый для существования человека орган. Подобно атомному реактору, поджелудочная железа одновременно поддерживает жизнь и может ее лишить в течение нескольких дней. Пищеварительный сок, вырабатываемый поджелудочной железой, содержит ферменты, способные разрушить все живое. Однако внутри железы ферменты не активны. Если по какой-то причине нарушаются естественные механизмы защиты, ферменты поджелудочного сока начинают переваривать собственные ткани и органы, что без срочного медицинского вмешательства может закончиться трагично.
Факторы риска развития острого панкреатита
- алкоголизм;
- холецистит, желчнокаменная болезнь, дискинезия желчевыводящих путей;
- другие заболевания желудочно-кишечного тракта: гастродуоденит, хронический гепатит, цирроз печени и т.д.;
- резкая смена режима питания: голодание, переедание, злоупотребление жирной или белковой пищей (особенно в сочетании с алкоголем).
Причины панкреатита
- В результате воздействия алкоголя и при неправильном питании меняется состав и консистенция поджелудочного сока: он становится густым, вязким. Скапливаясь в протоках, поджелудочный секрет пропотевает в толщу железы, где приобретает свои агрессивные свойства и начинает растворять собственный орган.
- При патологии желудочно-кишечного тракта, особенно при желчнокаменной болезни, желчь забрасывается в протоки поджелудочной железы, активирует там ферменты, что тоже приводит к аутолизу – растворению тканей поджелудочной железы.
- Состояние острого панкреатита усугубляется при попадании в воспаленные ткани инфекции. Микробы проникают в железу из желчного пузыря при холецистите и с током крови из других хронических очагов микробного воспаления в организме.
- Редкими причинами острого панкреатита бывают травмы поджелудочной железы, повреждения при операциях на брюшной полости, токсическое поражение при отравлениях.
Острый панкреатит: симптомы
- Главный симптом – острая боль высокой интенсивности, иногда доводящая до обморока. Эпицентр боли – в верхней части живота, иногда она носит опоясывающий характер, как будто сжимает обручем тело. Боль распространяется по краю нижних ребер, отдает в поясницу. Боль возникает обычно к вечеру после обильного застолья или приема алкоголя. Некоторое облегчение приносит положение сидя, согнувшись.
- Многократная рвота, не приносящая облегчения. Возникает каждый раз после приема жидкости или пищи.
- Резкая бледность и синюшность (цианоз) лица и рук.
- Часто – субфебрильная температура тела (до 38оС).
Острый панкреатит: диагностика
При развитии острого панкреатита симптомы болезни настолько мучительны, что заставляют вызвать скорую помощь или врача на дом. В этих случаях показана диагностика и лечение в условиях хирургического стационара. Заниматься самодиагностикой и самолечением не допустимо, так как панкреатит легко спутать с другими острыми состояниями, требующими неотложной медицинской помощи.
В стандарт обследования при подозрении на острый панкреатит входят лабораторные тесты:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (из вены) на содержание амилазы, липазы, трипсина, щелочной фосфатазы, билирубина, глюкозы, альбуминов и маркеров воспаления.
Инструментальные методы исследования:
- УЗИ брюшной полости;
- КТ, МРТ, сканирование поджелудочной железы;
- рентгенография грудной клетки и брюшной полости.
В сомнительных случаях, а также при развитии осложнений проводят диагностическую лапароскопию. Под общей анестезией через небольшие разрезы на передней стенке живота в брюшную полость вводят специальную камеру и инструменты. С помощью этого способа хирург получает возможность увидеть происходящее в животе своими глазами и произвести лечебные манипуляции: промывание брюшной полости, введение лекарственных препаратов, дренирование, остановку кровотечения и пр.
Осложнения острого панкреатита
Несмотря на успехи медицины, смертность при тяжелых формах острого панкреатита достигает 30%. При остром панкреатите основными осложнениями являются панкреонекроз, шок, тяжелейшая интоксикация, отек головного мозга, почечная недостаточность. Состояние острого панкреатита требует незамедлительного медицинского вмешательства, нередко в условиях реанимации.
Лечение панкреатита
При развитии острого панкреатита
лечение в условиях хирургического стационара. До приезда врача необходим покой и голод, на живот желательно положить пузырь со льдом. Лечебные манипуляции при этой форме заболевания направлены на снижение выработки ферментов в поджелудочной железе и подавление их активности, борьбу с интоксикацией, шоком и болью, восстановление функции кишечника, предотвращение инфекционных осложнений. В ряде случаев требуется оперативное вмешательство. Срок госпитализации колеблется от трех недель до полутора месяцев.
В течение первых 5–7 дней болезни рекомендуется воздерживаться от приема пищи, так как даже незначительный перекус вызывает повторный выброс ферментов поджелудочной железы и ухудшение состояния.
После выписки из стационара необходимо четко придерживаться предписанного режима труда и отдыха, диеты, категорически исключить алкоголь, каждые 6 месяцев проходить плановой обследование для контроля функции поджелудочной железы. От этого зависит дальнейший прогноз заболевания.
Nota Bene!
Острый приступ панкреатита может возникнуть среди видимого здоровья. Особенно это актуально по окончании постов, в период майских праздников, когда после пищевого воздержания (по религиозным убеждениям или чтобы похудеть к лету) люди позволяют себе «всего и побольше». Вот тогда очень высок риск попасть из-за праздничного стола на стол хирургический. Соблюдайте умеренность!
Профилактика панкреатита
- борьба с алкоголизмом;
- своевременное лечение заболеваний желудочно-кишечного тракта;
- полноценное и регулярное питание;
- ежегодное плановое обследование у врача.
Эксперт: Долгополова Н.А., терапевт
Подготовлено по материалам:
- Костюченко А. Л., Филин В. И. Неотложная панкреатология. – СПб.: Деан, 2000.
- Филимонов М. И., Гельфанд Б. Р., Бурневич С. З., Орлов Б. Б., Цыденжапов Е. Ц. Острый панкреатит. Пособие для врачей. Под ред. академика РАН и РАМН В. С. Савельева. – М., 2002.
Источник
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.

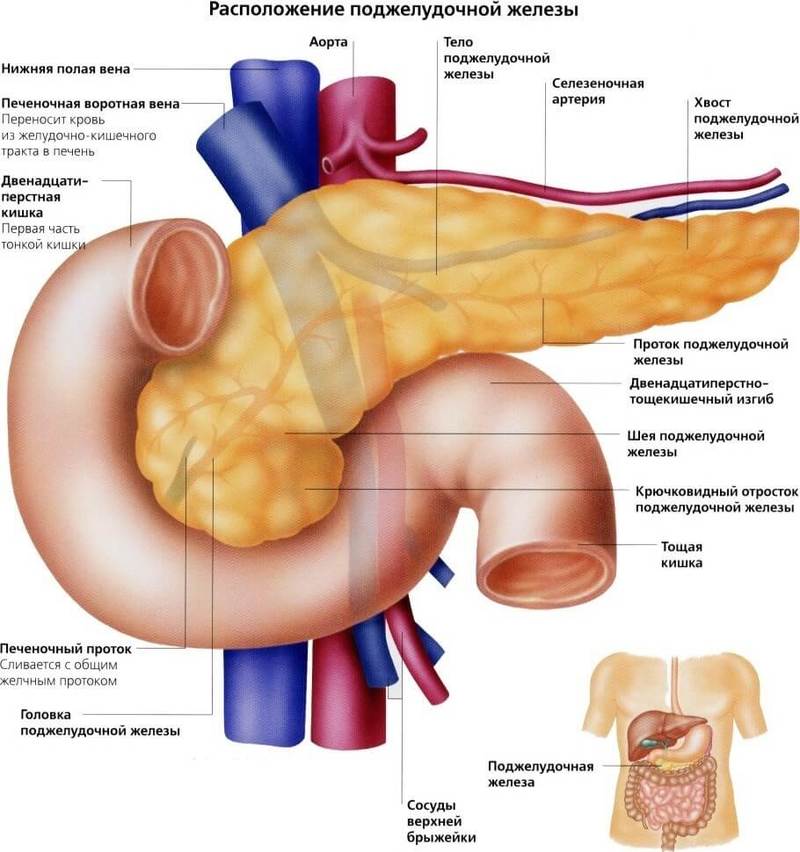
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники… И однажды, подойдя к зеркалу, мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку. Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка.
Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда поджелудочная железа даёт сбой
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами.
При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя.
Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
- люди, имеющие проблемы с алкоголем;
- любители фастфуда;
- любители самолечения с избыточным приёмом лекарств;
- курильщики;
- больные желчнокаменной болезнью в анамнезе;
- страдающие ожирением;
- люди с сердечно-сосудистыми заболеваниями;
- люди, регулярно испытывающие стресс;
- пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники.
Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита.
Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
- Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки».
Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения.
Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем. Но, как говорится: «Если нельзя, но очень хочется – то можно!». Главное – во всём знать меру.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление – мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе. Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения. В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита.
Основные симптомы острого панкреатита:
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита:
- переедание, злоупотребление жирными продуктами, остротами;
- желчнокаменная болезнь;
- хирургические операции на поджелудочной железе и рядом расположенных органов;
- злоупотребление алкоголем;
- обострение холецистита, гастродуоденита, гепатита и других воспалительных процессов пищеварительной системы;
- прием лекарственных препаратов, которые могут оказывать токсическое действие на ткани поджелудочной железы;
- повреждения поджелудочной железы.
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт. Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе. Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург. Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов. Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры:
- лабораторные исследования мочи, крови, кала;
- УЗИ органов брюшной полости;
- КТ и МРТ поджелудочной железы;
- лапароскопию – мини-операцию, подразумевающую небольшие хирургические надрезы для точной диагностики болезни;
- ангиографию – исследование кровеносных сосудов.
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист. Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт:
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат Креон® – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит большое число минимикросфер, содержащих в составе натуральный панкреатин. Такая форма обеспечивает оптимальный эффект: желатиновая оболочка моментально растворяется в желудке, а минимикросферы, содержащиеся в капсуле, перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Креон® показан не только при недостаточности экзокринной функции поджелудочной железы, вызванной острым панкреатитом, но и при других заболеваниях желудочно-кишечного тракта, характеризующихся снижением ферментной активности поджелудочной железы: муковисцидозе, гастроуоденит, холецистит. В отличии от некоторых других ферментых препаратов Креон® можно принимать при остром панкреатите, а так же при обострениях хронического панкреатита. Препарат следует принимать во время или сразу после приема пищи. Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172658 от 25.07.2017
1. Бондарев В.И., Пепенин А.В. Лечение больных острым панкреатитом // Анналы хирургической гепатологии. 1999. – Том 4, № 2.
2. Брискин Б.С., Рыбаков Г.С. и др. Панкреонекроз в свете современных представлений диагностики и лечения // Девятый Всероссийский съезд хирургов: Материалы съезда. Волгоград, 2000.
3. Бэнкс П. Панкреатит: Пер. с англ. М.: Медицина, 1982
4. Вашетко Р.В., Толстой А.Д., Курыгин А.А. и др. Острый панкреатит и травмы поджелудочной железы. СПб: Изд-во «Питер», 2000.
5. Веронский Г.И., Штофин С.Г. Хирургическая тактика при остром панкреатите // Первый Московский Международный Конгресс хирургов: Тезисы докладов.-Москва, 1995.
6. Гланц С. Медико-биологическая статистика. Пер. с англ. М.: Практика, 1998.
7. Земсков B.C. Хирургическое лечение острого панкреатита и его осложнений: Автореф. дис. .д-ра мед.наук. Киев, 1980.
8. Иванов П.А., Гришин А.В., Щербюк А.Н. и др. Выбор рациональной тактики лечения острого панкреатита // Хирургия. 1998. – № 9.
9. Инструкция по медицинскому применению препарата Креон® 10000 от 03.05.2017.
Материал разработан при поддержке компании Abbott в целях повышения осведомленности пациентов о состоянии здоровья.
Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Источник
