Глюкозо новокаиновая смесь при панкреатите состав
Компьютерная томография и ультразвуковое исследование поджелудочной железы позволяют отличить жидкостное образование от плотных воспалительно-некротических масс, но не дают возможности определить состояние инфицированности содержимого выявленной полости. Для дифференциальной диагностики между стерильным панкреонекрозом и его септическими осложнениями используют чрескожную пункцию обнаруженного жидкостного образования под контролем ультразвуковой или компьютерной томографии с последующим немедленным окрашиванием биосубстрата по Граму и бактериологическим исследованием для определения вида микроорганизмов и их чувствительности к антибиотикам.
Гастродуоденоскопия, выполненная больным с острым панкреатитом, выявляет оттеснение задней стенки тела и привратника желудка, гиперемию, отек и наличие эрозий слизистой оболочки желудка, признаки гастродуоденита и папиллита.
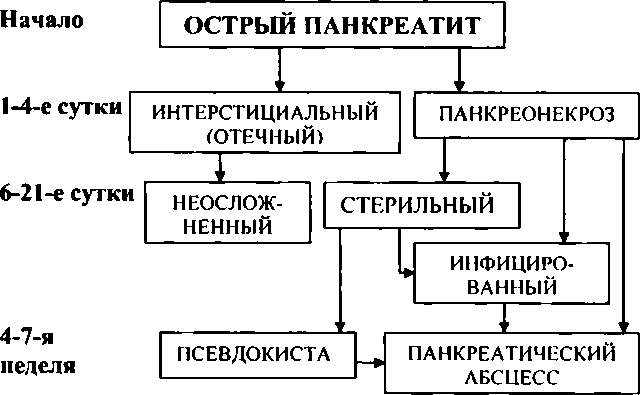
Лапароскопия имеет большое значение для диагностики острого панкреатита, поскольку позволяет достоверно диагностировать наиболее тяжелую форму заболевания — панкреонекроз. Лапароскопическим признаком панкреонекроза является наличие бляшек очагов некроза жировой ткани, которые могут располагаться на большом и малом сальнике, желудочно-ободочной связке, на брюшине передней брюшной стенки, круглой связке печени, брыжейке поперечной и тонкой кишки.
При жировом некрозе в брюшной полости может быть обнаружен серозный экссудат, количество которого бывает различным. При исследовании этого экссудата в нем обнаруживается повышенная активность панкреатических ферментов. Частым признаком панкреонекроза является серозное пропитывание жировой клетчатки, так называемый стекловидный отек клетчатки. В отличие от панкреонекроза отечный панкреатит (отечная форма панкреатита) не имеет характерных лапароскопических данных, поскольку при нем патологический процесс не выходит за пределы сальниковой сумки.
Лечение острого панкреатита. Больные с острым панкреатитом должны получать лечение только в хирургическом стационаре. Характер лечебных мероприятий, проводимых в стационаре, зависит от выраженности клинической картины заболевания, тяжести состояния больного, данных лабораторного и инструментального обследования. Лечение больных, находящихся в тяжелом состоянии с выраженной токсемией, необходимо проводить в палате интенсивной терапии. Поскольку в остром периоде заболевания устранить этиологический фактор его возникновения очень трудно, основное лечение больного с острым панкреатитом должно быть направлено на различные стороны патогенеза и включать в себя как консервативные, так и оперативные способы.
Консервативное лечение отечного панкреатита включает комплекс мероприятий, направленных на:
- устранение болей;
- понижение внешнесекреторной функции поджелудочной железы, инактивацию ферментов;
- предупреждение инфекции и борьбу с ней.
Для устранения болей применяются различные виды новокаиновых блокад, которые оказывают также положительное нейротрофическое действие. Устранение болей уменьшает спазм мускулатуры сфинктера Одди, что улучшает отток панкреатического сока. Кроме того, блокада способствует снижению ферментативной активности поджелудочной железы. Выбор вида новокаиновых блокад зависит от локализации патологического процесса в поджелудочной железе: блокада круглой связки печени применяется при холецистопанкреатите, левосторонняя вагосимпатическая блокада -при «чистой» форме острого панкреатита, двусторонняя паранефральная блокада — при остром панкреатите с выраженными явлениями кишечной непроходимости.
Хорошим обезболивающим эффектом обладает внутривенное введение глюкозо-новокаиновой смеси (по 250 мл 0,25% раствора новокаина и 5% раствора глюкозы). Для купирования болей и ликвидации пареза кишечника в последние годы стала широко применяться эпидуральная анестезия.
Для уменьшения внешнесекреторной функции поджелудочной железы назначаются строгий постельный режим, холод на живот, голодание, эвакуация желудочного содержимого с помощью назогастрапьного зонда. Угнетению внешнесекреторной панкреатической секреции способствует применение различных медикаментозных препаратов.
Наибольшее распространение получило применение холинолитиков, среди которых чаще всего используется 0,1% раствор атропина. Атропин блокирует окончания блуждающего нерва в поджелудочной железе и тормозит панкреатическую секрецию.
К препаратам, снижающим секрецию поджелудочной железы, относятся: метилтиоурацил, пентоксил, диамокс. В последние годы для угнетения панкреатической секреции стали применять соматостатин и его синтетический аналог окреотида ацетат (сандостатин), являющиеся сильнейшими ингибиторами базальной и стимулированной секреции поджелудочной железы, желудка и тонкой кишки.
Ингибирование экскреторной функции клеток поджелудочной железы может быть достигнуто применением цито статиков: 5-фторурацила, циклофосфана, фторофура. Наиболее эффективно действие этих препаратов оказывается при введении их в чревный ствол после катетеризации его по Seldinger — Ӧdman. Это позволяет снизить дозу вводимого препарата и создать высокую концентрацию его в тканях поджелудочной железы. Применение цитостатиков показано при деструктивных панкреатитах. При тотальном панкреонекрозе, а также при гнойных осложнениях панкреатита и печеночно-почечной недостаточности их применять нецелесообразно.
Угнетающее действие на внешнесекреторную деятельность поджелудочной железы оказывает местная гипотермия поджелудочной железы, которая может быть выполнена путем длительного промывания желудка холодной водой (открытый метод) или с помощью специальных охлаждающих аппаратов (закрытый метод).
Для инактивации панкреатических ферментов назначают антиферментные препараты: трасилол, гордокс, контрикал, зимофрен, цалол и др. Антиферментное действие оказывает внутривенное введение свежезамороженной плазмы, альбумина.
Выведение активных ферментов поджелудочной железы из организма больного может быть осуществлено с помощью форсированного диуреза, перитонеального диализа и дренирования грудного лимфатического протока. В комплекс лечебных мероприятий при отечном панкреатите включается инфузия солевых растворов, 5% раствора глюкозы.
Консервативное лечение панкреонекроза. В отделении интенсивной терапии необходимо осуществлять постоянный мониторинг параметров функции сердечно-сосудистой системы; контроль диуреза. Очень важно следить за центральным венозным давлением, уровнем гемоглобина, показателями гематокрита и гликемии, а также амилазы в сыворотке крови и в моче. Большое значение для лечения больных с панкрсонекрозом имеет определение уровня кислорода в крови и кислотно-щелочного состояния крови.
Главными целями терапии больного с панкреонекрозом являются мероприятия по лечению и профилактике последствий тяжелого воспалительного процесса верхнего этажа брюшной полости. Для этого прежде всего надо устранить гиповолемический шок (необходимо восстановить объем циркулирующей жидкости внутривенным введением 6% раствора декстрана — макродекс или полиглюкин) и бороться с болью (эпидуральная анестезия).
Пристальное внимание необходимо уделить дыхательной функции и при снижении уровня кислорода в крови проводить кислородотерапию, а в тяжелых случаях перевести больного на искусственную вентиляцию легких.
Важное место в лечении панкреонекроза занимает дезинтоксикационная терапия и коррекция острых диабетических метаболических нарушений, а также гиноальбуминемии, гипокальциемии и других электролитов. Для восстановления электролитного баланса необходимо вводить глюконат кальция, магния, калия, 5% раствор бикарбоната. Дезинтоксикационная терапия включает в себя внутривенное вливание физиологического раствора, 5% раствора глюкозы, раствора гемодеза.
У больных с панкреонекрозом большое значение имеют антибактериальная профилактика и лечение септических осложнений. Эффективная борьба с паралитической кишечной непроходимостью (назогастральная аспирация, медикаментозная стимуляция моторики кишечника) является одной из мер традиционной профилактики гнойных осложнений острого панкреатита. Однако основное значение в профилактике и лечении гнойных осложнений панкреатита принадлежит правильному выбору антибактериального препарата и режиму его введения. При этом препаратами выбора должны быть антибиотики, обладающие хорошим проникновением в ткань поджелудочной железы. Такими антибиотиками в настоящее время признаны:
- цефалоспарины III поколения (цефтадизим, цефотаксим, цефтриаксон, цефоперазон),
- цефалоспарины IV поколения (цефепим), пиперациллин, тикарциллин, фторхинолоны (ципрофлоксацин, офлоксацин, пефлоксацин),
- карбопенемы (имипенем, меропенем), мстронидазол.
Учитывая роль интестинальной транслокации бактерий в патогенезе развития гнойных осложнений панкреонекроза, в схему антимикробной терапии следует включать селективную деконтаминацию кишечника, которая осуществляется пероральным введением фторхинолонов в комбинации с полимиксином.
В тех случаях, когда состояние больного с острым панкреатитом крайне тяжелое (имеются признаки полиорганной недостаточности), в настоящее время широкое применение получила методика нутритивной поддержки в ранние сроки заболевания через назоеюнальный зонд, установленный дистальнее связки Трейца с помощью гастродуоденоскопии. В качестве нутрицевтиков, способствующих укреплению кишечного барьера, применяют глутамин, а в качестве защитника кишечного барьера — пребиотик пектин.
Хирургическое лечение панкреонекроза абсолютно показано при:
- инфицировании ткани поджелудочной железы;
- развитии панкреатогенного абсцесса;
- септической флегмоне забрюшинной клетчатки;
- гнойном перитоните.
Хирургическое лечение больных с панкреонекрозом заключается в выполнении различных дренирующих операций, которые обеспечивают условия для адекватного дренирования забрюшинного пространства и брюшной полости в зависимости от объема и характера поражения поджелудочной железы, забрюшинной клетчатки и брюшной полости. Методы дренирующих операций сальниковой сумки и забрюшинного пространства при панкреонекрозе делятся на закрытые, полуоткрытые и открытые.
Закрытые методы предполагают активное дренирование забрюшинной клетчатки, сальниковой сумки или брюшной полости с помощью введения в них специальных силиконовых 2- или 3-просветных дренажей. Введение дренажей осуществляется под контролем ультразвуковой или компьютерной томографии. Через дренажи вводят антисептические растворы и активно аспирируют жидкие среды.
Полуоткрытый метод дренирования заключается во введении в гнойные очаги «активных» дренажных конструкций в сочетании с резиново-марлевым дренажем Пенроза во время лапаротомии. Лапаротомная рана зашивается наглухо. Дренажи наружу выводятся через контрапертуры, расположенные в поясничной области и в пояснично-боковых отделах брюшной стенки.
К открытому методу дренирования гнойников при панкреонекрозе относятся комбинированная (динамическая) оментопанкреатобурсостомия и лапаростомия. В последние годы разработаны методы эндоскопического дренирования и санации забрюшинного пространства через поясничный и внебрюшинный доступы.
К хирургическому лечению больных острым панкреатитом прибегают и в тех случаях, когда причинами развития панкреатита являются механическая непроходимость большого дуоденального сосочка и деструктивный холецистит. Для ликвидации препятствия оттоку панкреатического секрета выполняют эндоскопическую трансдуоденальную папиллосфинктеротомию и холедохолитоэкстракцию. В случае развития стеноза дистальной части панкреатического протока выполняют эндоскопическую трансдуоденальную панкреатикотомию. Для устранения очага инфекции, локализованной в желчном пузыре, производят холецистэктомию.
К особым осложнениям гнойного панкреатита следует отнести возникновение профузного кровотечения, которое может быть обусловлено нарушением свертывающей системы крови при панкреонекрозе. Кровотечение может происходить в просвет желудочно-кишечного тракта, в брюшную полость, в забрюшинное пространство, а при наличии дренажей — наружу. Источником кровотечения чаще всего бывает аррозия стенки желудка или двенадцатиперстной кишки.
Исходом панкреонекроза является развитие сахарного диабета, формирование ложной кисты поджелудочной железы, а также образование панкреатических свищей. Прогноз при остром панкреатите всегда серьезен. Общая летальность колеблется от 3 до 7%, а летальность при панкреонекрозе — от 20 до 50%. В тех случаях, когда при панкреонекрозе выполняются хирургические вмешательства, летальность достигает 30-85%.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страниц: 1 2 3
Источник
Консервативное лечение острого панкреатита должно быть комплексным и включать следующие компоненты:
1. Торможение панкреатической секреции.:
а}абсолютный голод в течение 3-7 дней а иногда и больше; питание обеспечивают вливанием в вену белковых, солевых и углеводных растворов с добавлением витаминов;
б) отсасывание желудочного и дуоденального содержимого тонким
зондом, введенным через нос, и промывание желудка холодной щелочной водой; оставляют постоянно зонд в желудке для предупреждения попадания желудочного содержимого в двенадцатиперстную кишку и исключения стимуляции секреторной функции поджелудочной железы;
- в) укладывание пузыря со льдом на эпигастральную область;
- г) внутрижелудочная или толстокишечная. гипотермия. Для более эффективного охлаждения поджелудочной железы применяют специальные аппараты для постоянного промывания холодной водой (4-7°, 16-18°) желудка
- д) атропинизация по 0,5 мг 2-3 раза в день или введение эфедрина, папаверина 1-2 мл 20/0 раствора 2-3 раза в день или других спазмолитических средств, которые не только угнетают функцию поджелудочной железы, но и расслабляют сфинктер Одди. Больным с психическими нарушениями рекомендуется вместо атропина вводить скополамин (по 1 мл 0,050/0 под кожу). Для угнетения внешней функции поджелудочной железы можно применять бантин, бутилбромид, диамин и др.
- 2. Борьба с болью:
- а) новокаиновая блокада. Хороший обезболивающий эффект оказывает поясничная новокаиновая блокада по А. В. Вишневскому или в любой другой модификации, обеспечивающей подведение теплового 0,25..% раствора новокаина в забрюшинное пространство. Новокаинизация не только снимает боль, но оказывает мощное противовоспалительное, ан- тиферментное, антигистаминное действие и повышает функцию надпочечников. При проведении забрюшинной новокаиновой блокады добавляют к новокаину ингибиторы;
- б) новокаиновая терапия. Введение 0,25%. раствора новокаина в больших дозах, до 600-800 мл, медленно – 20-30 капель в 1 мин. Внутривенное вливание раствора новокаина оказывает и угнетающее влияние на функцию поджелудочной железы, так как, включая сосудистые рецепторы, в значительной степени нейтрализуют стимулирующее действие секретина;
- в) применение промедола, анальгина; при отсутствии достаточного обезболивающего эффекта делают подкожные инъекции 2% раствора промедола по 1-2 мл через 3-4 ч (в первые сутки) или 50% раствор анальгина по 1 мл 3-4 инъекция в сутки. Нельзя применять морфин из-за его способности вызывать длительный спазм сфинктера Одди;
- г) нитроглицерин под язык, спазмолитики (папаверин, но-шпа 2% раствор по 2 мл; галидор 2,5% раствор по 2 мл, 2-3 раза).
- 2. Антиферментная терапия. Одной из самых важных задач является нейтрализация ферментов, устранение ферментативной терапии токсиемии дает хороший эффект оказывают внутривенные вливания ингибиторов.
Раньше широко применялись тразилол, цапал, инипрол и отечественный препарат пантрипин. В настоящее время используется контрикал, гордокс. Контрикал – суточная доза от 80000 до 1200ПЭБДв физиологическом растворе. Вначале следует ввести одномоментно 10000-20000 ЕД препарата, а затем перейти на медленное капельное вливание контрикала. Гордокс вначале лечения вводится внутривенно медленно в большой дозе 500000 ЕД, а затем по 50000 ЕД в час в виде длительной капельной инфузии. В последующие дни после улучшения клинической картины и лабораторных данных постепенно уменьшают суточную дозу до 300000-500000 ЕД.
К ингибирующим средствам относится эпсилонкапро новая кислота.. Она обладает выраженным кровоостанавливающим действием, что хорошо дополняет ее действие при геморрагических панкреатитах и выраженном снижении свертывания крови. Препарат вводят внутривенно капельно в 5% растворе поЗОО-400мл.
Антитрипсиновым действием обладает советский синтетический препарат пентоксил. Он угнетает развитие воспалительного отека и предупреждает образование некрозов, а также повышает иммунологическую реактивность организма. Препарат дается по 0,2 г 3-4 раза в день в течение 10-14 дней и редко вызывает побочные явления. Применяется он и при тяжелых формах острого панкреатита.
Сходен по действию с пентоксилом препарат метилурацил [который можно применять внутрь (по 0,25-0,5 3 раза в день .после еды), вводить внутримышечно (по 100-150 мл 0,8% раствора, приготовленного на 0,250/0 растворе новокаина) и внутривенно (по 100-200 мл 0,5% раствора капельно 2раза в сутки).
Оба препарата обладают ингибирующим механизмом через свои основные свойства непосредственно оказывать противовоспалительные действия, анаболизирующее и т. д. Метилурацил угнетает альтерацию и экссудацию, стимулирует процессы пролиферации и повышает антитоксическую функцию печени .
Комплексное применение контрикала и метилурацила повышает эффективность лечения острого панкреатита и сокращает показания к хирургическому вмешательству.
Своевременно начатое комплексное лечение больных в большинстве случаев предупреждает переход отека в некроз. Кроме того, вводится 4% раствор амидопирина по 10 мл внутримышечно.
Антиферментное действие оказывают плазма, альбумин, которые вводят внутривенно по 200-250 мл. Противопоказанием к применению ингибиторов протеиназ являются тромбозы, эмболии, тромбофлебиты. Необходимо антиферментную терапию проводить под контролем коагулограммы.
- 4. Коррекция водно-электролитного баланса. Объем инфузии под контролем определения ОЦК и ее компонентов, а введение жидкости – ЦВД, диуреза и содержания электролитов а).раствор Рингера.-Локка до 2000мл в сутки; б) 5% раствор глюкозы 1500 мл + инсулин из расчета 1 ЕД на 3 г сахара; в) 10 мл 10% раствора хлористого кальция на протяжении 5-6 суток болезни; г) сухая плазма или 10% альбумин 100 мл; д) гемодез-400 мл медленно, капельно, внутривенно.
- 5. Противошоковая терапия и повышение защитных реакций организма основаны на введении: а) реополиглючоина или полиглюкина до 1000 мл внутривенно; б)200-300 мл 10% раствора альбумина* в) 125 мл гидрокортизона струйно в вену (суточная доза З00-бОО мг); г) 2-Змг норадреналина в сутки; переливании крови, лучше свеже цитратной (тяжелым больным желательно наладить прямое переливание крови 200-500мл).
- 6. Антиаллергическая терапия сводится к применению десенсибилизирующих средств, которые обладают и антигистаминным действием: а) 2% .раствора димедрола по 1-2 мл 2 раза в сутки внутримышечно; б) 2,5% раствора пипольфена по 1-2 мл внутримышечно; в)25°/о раствора сернокислой магнезии по 10 мл 1 раз в сутки; г) 10% раствора хлористого кальция 10 мл; д) 2% раствора супрастина по 1 мл в мышцу или вену.
- 7. Противовоспалительная терапия и борьба с хирургической. инфекцией. Проводимое комплексное лечение острого панкреатита является мощным фактором в борьбе с инфекцией. С начала заболевания в течение 3-4 дней необходимо назначение небольших доз антибиотиков тетрациклинового ряда (не более ЮОООО ЕД в сутки пенициллина и стрептомицина). При признаках инфекции эти препараты назначаются в больших дозах (до 10-15 млн. ЕД пенициллина).
- 8. Неспецифическая дезинтаксионная терапия. При выраженной интоксикации хороший эффект дает метод форсированного диуреза: а) предварительная водная нагрузка раствором Рингера- Локка от 750 до 1500 мл и 500 мл 370 раствора бикарбоната натрия; б) введение ман- нитола из расчета 1,0 на 1 кг массы больного струйно или частыми, каплями; если позволяет давление, сочетать с 20 мл 2,4.% раствора эуфиллина. В) .коррекция электролитного и белкового баланса: 1000 мл 5% раствора глюкозы+50 мл 10% раствора хлористого натрия-1-20 мл 10% раствора хлористого калия плюс 200 мл 1 о/о раствора хлористого кальция.
- 9. В последнее время во Всесоюзном научном центре хирургии в Москве (директор – академик Б. В. Петровский) разработан способ лечения острого панкреатита с применением гипербарической оксигенации (ГКО). При этом после внутривенного переливания 1,5-2 л растворов, улучшающих реологические свойства крови (реополиглюкина, полиглюкина, альбумина, желатиноля), и водно-электролитных растворов проводится сеанс ГБО.
После сеанса продолжаются инфузионная терапия и медикаментозное лечение. Сеансы ГБО проводятся ежедневно до купирования болевого синдрома, ликвидации энзимной токсемии, абдоминальных и других осложнений. Число сеансов зависит от тяжести течения заболевания. При легком течении процесса эффект наступает после 4-5 сеансов, при тяжелом – после 5-8. В случаях шока в первые 2-3 дня проводится по 2 сеанса в день с интервалом 6-8 ч, длительность курса 8-11 сеансов и более.
Анализ полученных результатов показал, что применение ГБО в комплексном лечении способствует облегчению течения острого панкреатита, улучшает функции сердечно-сосудистой, дыхательной систем, печени, почек и др. органов и сокращает сроки лечения, способствует нормализации газообмена, ликвидации и профилактике осложнений, снижает послеоперационную летальность. Абсолютных противопоказаний к применению ГБО нет.
- 10. Проводится симптоматическая кардиальная терапия.
- 11. Диетотерапия при остром панкреатите разработана Г. Н. Акжигитовым и Е. В. Олейниковой (1971). Авторы назначали больным белково-углеводную диету. Диетотерапия проводилась в два периода. В первые дни после голодания назначался щадящий панкреатический стол (стол 1-п), который затем заменялся столом 2-п. Стол 1-п содержит 50 г белков, 25 г жиров и 200 г углеводов (1225 кал.). Стол 2-п состоит из 100 г белков, 50 г жиров и 400 г углеводов (2450 кал.).
Схема питания: голод 3-4 дня от начала заболевания, при этом разрешается пить боржоми. На 4-7-й день назначается стол 1-п при легком течении заболевания; на б -ой день при средней тяжести и тяжелом течении. Стол 2-п назначается на 8-11-й день при легком течении и на 11-20-й день при тяжелом течении заболевания.
Опыт большинства хирургов показывает, что интенсивное, комплексное консервативное лечение острого панкреатита дает быстрый положительный эффект, задерживает развитие болезни, исключает переход отечной формы панкреатита в деструктивную и только небольшое количество больных нуждается в раннем оперативном лечении (80/0).
В тех случаях, когда проводимая в течение 12-24 ч консервативная терапия безуспешна, В. С. Савельев с соавт. (1973), 0. С. Кочнев, И. А. Ким, Ф. А. Давлеткильдеев (1978) рекомендуют лапароскопическое дренирование брюшной полости с проведением фракционного перитонеального диализа.
Для этой цели применяется раствор, в состав которого входят: раствор Рингера – Локка (1000-1500 мл), 0,25% раствор новокаина (500 мл), сульфат канамицина (2,0), гепарин (1000 ЕД), контрикал (20000 ЕД), гидрокортизон (50 мг). За сутки осуществляется 2-3 сеанса на протяжении 3-4 сут. Желательно ла- пароскопическое дренирование брюшной полости дополнять канюляцией и пролонгированной блокадой круглой связки печени.
Оперативное лечение Определение показаний к хирургическому лечению до настоящего времени остается сложной и не до конца решенной проблемой. Многие клиницисты показаниями к экстренной операции считают:
- 1) безуспешность консервативной терапии при прогрессировании перитонита и интоксикации;
- 2) неуверенность в диагнозе и подозрение на острое заболевание’ органов брюшной полости, отличить которое от панкреатита не представляется возможным;
- 3) случаи, когда острый панкреатит осложнен холециститом и гнойным острым процессом (абсцесс, флегмона).
Больных оперируют с применением инкубационного наркоза. Обычно применяется верхняя срединная лапаротомия. После новокаиновой блокады выполняют тщательную ревизию брюшной полости. Об остром панкреатите свидетельствует серозный или геморрагический выпот, жировые некрозы на большом сальнике, брюшине, резкий отек или геморрагическое пропитывание корня брыжейки поперечной ободочной кишки, забрюшинного пространства.
Доступ к железе осуществляется через желудочно-ободочную связку или через малый сальник. При этом осматривается поджелудочная железа, черный цвет ее подтверждает диагноз панкреонекроза. Оперативное вмешательство должно быть минимальным по объему и малотравматичным.
Если обнаруживается отечная или геморрагическая форма панкреатита, под железу вводят 100-150 мл смеси растворов новокаина, метилурацила и ингибитора, подводят дренажи.
В настоящее время все хирурги дополнительно – накладывают холецистостомию. Брюшная полость зашивается до дренажей.
При некротическом панкреатите и гнойном рас плавлении железы удаляют гнойно-некротические массы, дренируют двойным толстым дренажом без тампонов с обеспечением постоянной аспирации содержимого. Края желудочно-ободочной связки подшиваются к брюшине передней брюшной стенки. Швы на рану до дренажей.
При остром панкреатите, осложненном деструктивным холециститом, производят холецистэктомию с наружным дренированием холедоха для разгрузки его и вирсунгова протока.
При деструктивном панкреатите, осложненном перитонитом, желтухой, показано дренирование грудного лимфатического протока . Проводятся и другие, более сложные операции.
Лечение данного больного: В данном случае предпочтителен консервативный метод лечения, учитывая возраст больной и среднюю тяжесть течения заболевания.
Режим палатный.
Стол №1
Глюкозо-новокаиновая смесь (10 мл 1% раствора новокаина и 400мл 5% раствора глюкозы) для обезболивания
S. Spasmolini 5,0 в/м для обезболивания
5-фторурацил для подавления секреции щитовидной железы
Контракал – ингибитор протеаз
Хлосоль (Для коррекции ОЦК и дезинтоксикационной терапии)
Лазикс ( в качестве дезинтоксикационной терапии)
Аспирин (в качестве лечения ИБС)
Атенолол (для лечения ГБ)
Маолокс – для предотвращения действия аспирина на желудок и двенадцатиперстную кишку.
Источник
