Хронический панкреатит как лечить диета
Хронический панкреатит или просто хроническое воспаление поджелудочной железы, довольно распространенная болезнь взрослых, однако больше половины населения не знают что больны ею до прохождения обследований у специалиста на совсем другое заболевание.
В это статье мы хотим рассказать вам, что такое хронический панкреатит и как его лечить, а также по каким признаком можно выявить у себя хроническое воспаление поджелудочной железы.
Что такое хронический панкреатит?
Хронический панкреатит (ХП) — это воспаление в поджелудочной железе, которое прогрессирует, постепенно нанося непоправимый урон органу. Вследствие, это приводит к нарушению как экзокринных, так и эндокринных функций поджелудочной железы.
Обструкция протока поджелудочной железы, злоупотребление алкоголем и аутоиммунные заболевания являются одними из распространенных причин хронического панкреатита. Боль в животе, тошнота, рвота, снижение аппетита, экзокринная и эндокринная дисфункция являются одними из первых признаков хронического панкреатита.
Эпидемиология
По оценкам, в промышленно развитых странах только 3,5-10 из 100 000 человек заболевают хроническим панкреатитом.
Это заболевание чаще всего развивается у пациентов в возрасте от 30 до 40 лет, чаще у мужчин, чем у женщин. По оценкам, ежегодно в больницах регистрируется около 87 000 случаев панкреатита.
Алкогольное заболевание чаще встречается у мужчин, в то время как идиопатическая и гиперлипидемическая форма этого заболевания чаще встречается у женщин.
Причины
Основной причиной хронического панкреатита является плохой обмен веществ (т. е. результат химических реакций в организме) вследствие болезней и проч. факторов.
Заболевание может возникать по причине следующих патологических процессов у человека:
- внутрипротоковая обструкция опухолями или камнями;
- токсичные метаболиты, которые выделяют цитокины (из ацинарных клеток поджелудочной железы);
- некроз, фиброз поджелудочной железы;
- окислительный стресс;
- ишемия;
- хронический алкоголизм;
- аутоиммунные нарушения;
- гиперлипидемия, гиперкальциемия;
- обструкция (закупорка) главного панкреатического протока (может быть врожденной или приобретенной).
Наследственный панкреатит является аутосомно-доминантным заболеванием, на долю которого приходится 1% случаев. Муковисцидоз, аутосомно-рецессивное заболевание, составляет небольшое количество случаев хронического панкреатита.
Хронический аутоиммунный панкреатит имеет клинические особенности, такие как увеличенной поджелудочной железы, суженного протока поджелудочной железы, циркуляции гамма-глобулина и наличия аутоантител. Причины заболевания почти в 30% случаев являются идиопатическим (самостоятельным).
Тупая травма живота, возникшая в результате несчастного случая, приводит к приобретенному обструктивному хроническому панкреатиту.
Некротические воспаления в поджелудочной железы является типичным ответом на травму. Отложение внеклеточного матрикса и пролиферация фибробластов в поджелудочной железе включает сложное взаимодействие группа гормоноподобных белков, как цитокинов, факторов роста и хемокинов.
При повреждении поджелудочной железы происходит высвобождение белка, который контролирует пролиферацию (трансформирующий ростовой фактор бета) и его локальная экспрессия стимулируют рост мезенхимных клеток и увеличивают синтез белков внеклеточного матрикса, таких как фибронектин, протеогликаны и коллагены.
Существуют доказательства того, что хемокины, семейство небольших цитокинов участвуют в начале и развитии хронического панкреатита.
Провоцирующие факторы хронического панкреатита

На первый план выходит такой фактор, как злоупотребление алкоголем, в связи с этим количество заболеваний стремительно растёт. Это касается как представителей мужского пола, так и женщин, которые частенько любят пригубить.
Вторым основным фактором провоцирующим заболевание является желчнокаменная болезнь, в большинстве выявляется у женщин.
Также триггерами способными спровоцировать хронический панкреатит могут быть лишний вес, ожирение, перенесенные вирусные и бактериальные инфекции.
Бесконтрольное употребление различных препаратов также приводит к заболеванию. Желудок и кишечник сплоченная система, разные неполадки в которой, сразу влияют на близлежащие органы, в их числе и поджелудочная железа.
Симптомы и признаки хронического панкреатита
Симптомы хронического панкреатита проявляются эпизодами тяжести, возникающими в промежутках, наряду с постоянной болью.
Одним из основных симптомов этого заболевания является боль в животе в эпигастральной области, которая иррадиирует в спину, вероятно, из-за обструкции протока поджелудочной железы.
Тяжесть боли может варьироваться: от сильной, что даже требуются опиатные анальгетики, до легкой, еле заметной.
Вторичные симптомы этого состояния включают вздутии живота и появление газов, тошноту, рвоту, снижение аппетита, горечь во рту, экзокринную и эндокринную дисфункцию. Экзокринная дисфункция приводит к потере веса, дефициту белка, диарее и стеаторее. Эндокринная дисфункция приводит к развитию вторичного сахарного диабета.
Возможные осложнения
Хронический панкреатит вызывает постепенное повреждение поджелудочной железы. На ранних стадиях возникают периодические острые эпизоды, вызывающие сильную боль.
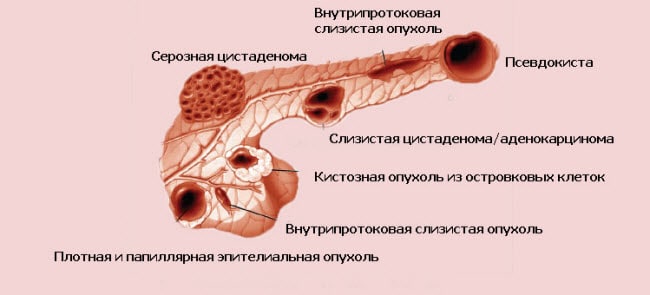
Со временем поврежденная ткань поджелудочной железы превращается в заполненные жидкостью камеры, так называемые ложные кисты (псевдокисты). Псевдокисты собирают сок поджелудочной железы и заключают в зернистую или волокнистую ткань, в результате происходят воспаления, внутренние кровотечения.

Кроме того, в поджелудочной железе и прилегающих тканях может происходить обширная кальцификация (отложений солей кальция). В системе протоков образуются перетяжки, а со временем, камни поджелудочной железы. Они препятствуют секреции и вызывают накопление пищеварительных соков.
При заболевании поражается эндокринная функция поджелудочной, нарушается выработка инсулина. Если повреждения в поджелудочной железе запущенны сильно, это приводит к значительному расстройству желудка с потерей веса и анорексии, возникает сахарный диабет. В качестве позднего осложнения может возникнуть рак поджелудочной железы.
Проч. не менее страшные осложнения во время заболевания:
- бактериальная инфекция мертвых тканей из-за заражения крови (сепсис);
- сердечно-сосудистый (гемодинамический, циркуляторный) шок;
- нарушение свертывания крови (так называемая коагулопатия потребления);
- стойкое увеличение содержания глюкозы в крови;
- сердечно-сосудистая, дыхательная и почечная недостаточность;
- у алкоголиков, симптомы алкогольной абстиненции (истерический страх и невроз навязчивых состояний) во время курса терапии.
Клиническое обследование
Провести диагностику хронического панкреатита нелегко, потому что визуальные исследования и анализы крови этого заболевания не очень специфичны. Анализы крови используются для оценки уровня ферментов поджелудочной железы, уровня сахара в крови и функционирования печени, и почек.
Стул также может быть проверен на наличие ферментов и жира. Визуальные исследования поджелудочной железы проводятся с помощью компьютерной томографии, рентгенографии, магнитно-резонансной холангиопанкреатографии и трансабдоминального ультразвукового исследования (УЗИ).
Лечение хронического панкреатита
Лечение хронического панкреатита должно быть начато, как только оно будет диагностировано.
Задержка в лечении может вызвать необратимое повреждение поджелудочной железы и привести к хронической боли, которую уже трудно будет вылечить.
Большинство пациентов испытывают облегчение боли при использовании нестероидных противовоспалительных препаратов, таких как ибупрофен и парацетамол, вместе с антиоксидантами. Инъекция может блокировать целиакию, не давая нервам поджелудочной железы сообщать о боли головному мозгу.
Хирургические варианты лечения рассматриваются, при неэффективности традиционной медицины. Операция под названием панкреатоеюностомия обеспечивает облегчение боли почти у 80% больных.
Воспаление поджелудочной железы также можно устранить с помощью процедуры Уиппла (операция ПДР – операция панкреатодуоденальной резекции). Общая панкреатэктомия с аутотрансплантацией островков поджелудочной железы обеспечивает облегчение симптомов.
Также эффективен прием витамина С и Е, метионина и селена для терапии окислительного стресса при хроническом панкреатите.
Как лечить хронический панкреатит в домашних условиях
При терапии заболевания дома отлично помогают семена льна. Для лечения можно воспользоваться следующими 2 эффективными рецептами:
- Кисель с льна: в термос залить 1 литр кипятка, добавить 3 столовых ложки семян льна, закрыть и оставить настаиваться. Средство нужно готовить с вечера, тогда утром останется только взболтать, процедить его и принимать за 30 минут до еды по половине стакана 3 раза в сутки.
- Лечебный отвара. Смешать в эмалированной кастрюле 85 грамм семян льна и 1 литр воды, довести до кипения, варить на медленном огне 2 часа, плотно накрыв крышкой.
Продолжительность терапии хронического панкреатита семенами льна 2-2,5 месяца.
При лечение заболевания в домашних условиях применяются также следующие препараты:
- Пищеварительные препараты ферменты (Панкрал, Панкреатин, Панстал, Фестал) — при лечении любого органа необходимо обеспечивание физиологического покоя, для этого используются ферменты (белки, являющиеся биологическими катализаторами, которые изменяют скорость протекания реакций в организме). Этим препаратам больше 100 лет. Они не содержат элементов зависимости.
- Препараты секретолитики (Дротаверин) — лекарственные средства способствующие понижению выработки поджелудочного сока, иногда они предназначаются раньше ферментных. Из-за того что основная причина, которая заставляет вырабатывать сок, агрессивная среда в желудке, секретолитики подавляют её.
- Спазмолитики (Папаверин, Но-Шпа и проч.) — выписываются для понижения давления в поджелудочном протоке, провоцирующая сильные боли.
Хронический панкреатит относится к патологиям кислотной зависимости, в 90% случаев преследуется повышенная кислотность, в кислой среде нет возможности работать тем же ферментам, из-за этого при комбинации этих лекарственных средств эффективность терапии увеличивается.
Из не лекарственных, хорошо подойдёт к употреблению в домашних условиях минеральные воды:
- Боржоми;
- Ессентуки №4 и №17;
- Смирновская минеральная вода;
- Лужанская;
- Поляна Квасова;
- Минеральная вода Ласточка.
В этих минеральных водах содержится достаточное количество щелочи, которые способствуют быстрой терапии хронического панкреатита.
Диета при хроническом панкреатите: что можно есть и что нельзя?

Состояние поджелудочной имеет большую зависимость от употребляемой пищи. Мясные продукты желательно кушать обезжиренные, постные. При хроническом панкреатите из рациона сразу исключаются:
- сливочное масло;
- кисломолочные продукты;
- жаренное, копчённое;
- маринованные продукты;
- сладкого;
- алкоголь в любом виде.
Они способствуют повышению кислотности в желудке, заставляя поджелудочную в большом количестве вырабатывать пищеварительный сок.
При употреблении жирной пищи, и злоупотребления алкоголя, ферменты само разрушают клетки поджелудочной железы. Из рациона необходимо убрать также сахар, варенье и проч. сладости.
Таблица всех разрешенных и запрещенных продуктов при хроническом панкреатите:
| Разрешено потреблять | Запрещено потреблять |
|
|
Примерное меню на день
Завтрак:
- два яичных белка, омлет со шпинатом;
- один ломтик тоста из цельной пшеницы;
- некрепкий кофе или чай.
Полдник:
- одно яблоко;
- чай.
Обед:
- рис и красная или черная фасоль;
- одна лепешка;
- 100 грамм мяса куриной грудки;
- вода или сок.
Полдник:
- крекеры из цельной пшеницы;
- один банан;
- вода.
Обед:
- тунец консервированный в собственном соку;
- маленький зеленый салат с обезжиренной заправкой или бальзамическим уксусом (без масла);
- вода или сок.
Вечерний ужин (перекус):
- нежирный греческий йогурт с черникой и медом;
- вода или травяной чай.
В жирной пище находится много холестерина, он не растворяется в воде. Важно есть поменьше жиров, масло, колбасы, сало. Нужно принимать, больше рыбы, цельных злаков, и много жидкости, чтобы не допустить обезвоживание организма.
Профилактика и рекомендации
Поскольку большинство случаев хронического панкреатита связано с чрезмерным употреблением алкоголя, отказ от алкоголя может снизить риск развития хронического панкреатита. В серьезных случаях алкогольной зависимости (т. е. алкоголизма) может понадобиться помощь квалифицированного нарколога. Также не забывает придерживаться диете выше.
Прогноз для больных

Прогностическими факторами, связанными с хроническим панкреатитом, являются диагностический возраст, употребление алкоголя, курение и цирроз печени.
В исследовании, проведенном на международном уровне, выживаемость людей с хроническим панкреатитом составила 70% после 10 лет заболевания и 45% после 20 лет. Риск развития рака поджелудочной железы составил 4% через 20 лет.
Распространенными осложнениями заболевания являются механическая обструкция желчного протока и двенадцатиперстной кишки, образование псевдокисты поджелудочной железы.
Псевдокисты развиваются примерно у 10% больных с хроническим панкреатитом. Сахарный диабет и псевдоаневризма являются вторичными осложнениями этого заболевания.
Резюмируя
Воспаление в поджелудочной железе, которое длится в течение короткого промежутка времени (неделя-месяц), называется острым панкреатитом, а тот который длиться 2-3 месяца или в течение более длительного периода, называется хроническим панкреатитом.
Со временем панкреатит приводит к повреждению и рубцеванию поджелудочной железы. Кальциевые камни, которые развиваются в поджелудочной железе, могут блокировать выход или проток поджелудочной железы, который переносит ферменты поджелудочной железы и соки поджелудочной железы в кишечник.
Снижение уровня ферментов поджелудочной железы вызывает нарушение пищеварения, тогда как снижение гормонов поджелудочной железы ухудшает регуляцию сахара в крови.
Низкий уровень ферментов поджелудочной железы приводит к недоеданию из-за плохой абсорбции и потери большего количества жира в кале. Если уровень сахара в крови не поддерживается в пределах нормы, это приводит к диабету.
Источник
Хронический панкреатит (pancreatitis, лат.) – прогрессирующее воспалительное заболевание поджелудочной железы (pancreas, лат.), характеризующееся образованием множественных очагов деструкции в ткани органа, протекающее со снижением его пищеварительной функцией и симптомами внешне- и внутрисекреторной недостаточности.
Хронический панкреатит ежегодно делает инвалидами 0,5% населения России. Больные – люди в возрасте от 45 до 65 лет. Однако в последние годы отмечается тенденция к снижению возраста первичного установления диагноза. Такое «омоложение» заболевания поднимает большой интерес к данной патологии. Pancreatitis опасен своими осложнениями, лечение которых затруднительно. В течение первых 10 лет от осложнений погибает 20% больных, в течение 20 лет – больше половины. Вовремя установленный диагноз и своевременно начатое лечение поможет не только снизить летальность и инвалидизацию, но избежать тяжёлых осложнений, в отдельных случаях добиться стойкой ремиссии, предотвратить обострение.
Классификация
Попытки классифицировать панкреатит предпринимали сотни врачей. В результате до сих пор нет единого мнения о том, какая же классификация верна. Существуют десятки вариантов, вот некоторые из них.
| По стадии заболевания: | Морфологические варианты: | По форме течения: |
| Стадия обострения. | Обструктивный. | Отёчный. |
| Стадия ремиссии. | Кальцифицирующий. | Жировой панкреонекроз. |
| Воспалительный (паренхиматозный). | Геморрагический панкреонекроз. | |
| Фиброзно-индуративный. | Гнойный (инфицированный панкреонекроз). |
Этиология
Хронический панкреатит у взрослых людей развивается двумя путями:
- На фоне инфекционных заболеваний билиарной системы и желудочно-кишечного тракта (инфекция заносится гематогенным путём).
- На фоне длительного злоупотребления спиртными напитками и курения (прямое токсическое влияние).
Холецистопанкреатит
Развивается вторично, то есть на фоне хронических инфекционных заболеваний желчного пузыря и двенадцатиперстной кишки. В этиологии немаловажную роль играют нарушения питания (переедание, чрезмерное употребление жирной, жареной пищи, неправильное употребление витаминов и медикаментозных препаратов).
Чаще всего панкреатит развивается на фоне желчнокаменной болезни, когда в протоках образуются конкременты, мешающие нормальной циркуляции секрета поджелудочной железы. В результате этого развивается внутрипротоковая гипертензия и застой желчи, что ведёт к её обратному забрасыванию. Агрессивные вещества, содержащиеся в желчи и панкреатическом соке, токсически воздействуют на ткань органа, приводя к хроническому асептическому воспалению и отёку. Возникает первая стадия заболевания. При дальнейшем прогрессировании присоединяется инфекция, образуются гнойные очаги, болезнь принимает тяжёлое течение с характерными клиническими симптомами обострения.
Воспаление может развиться и на фоне холецистита (воспаление желчного пузыря) или хронического гастродуоденита. В этом случае отмечается стремительное течение болезни.
Алкогольный хронический панкреатит
Развивается после длительного употребления алкогольных и спиртных напитков в анамнезе. Здесь воспаление возникает на фоне хронической интоксикации организма. Алкоголь токсически воздействует на ткань железы (повышая её секреторную активность), слизистую оболочку желудка и печень. Всё это в условиях непрерывного воздействия приводит к постепенному угнетению всех функций органа из-за омертвения отдельных клеточных элементов. На их месте образуется фиброзная ткань, участок железы воспаляется. Постепенно процесс охватывает орган целиком, приводя к хроническому панкреатиту с возникновением клинических симптомов.
Важно! Pancreatitis развивается не только на фоне длительного злоупотребления алкоголем. Известны случаи, когда острый воспалительный процесс возникал после однократного приёма больших доз спиртных напитков. На фоне проводимого лечения острый процесс стихал и переходил в хронический.
Симптомы
Болевые симптомы
Особенно характерны для фазы обострения. Боли постоянные или рецидивирующие, колющего характера. Локализоваться могут по всему животу либо в эпигастральной области (правом или левом подреберье). Иррадиируют боли в лопатку, поясницу, вниз живота. Отличительный признак панкреатита у взрослых – опоясывающий характер болей. Зачастую только по этому симптому удаётся дифференцировать диагноз. Они как обруч сжимают верхнюю часть живота. Симптом усиливается после приёма обильной пищи либо после жирных блюд, но могут и не иметь связи с приёмом пищи.
В фазу обострения хронического процесса боли нестерпимые, не купируются приёмом анальгетиков. Больной не может найти себе покоя, принимает вынужденное положение (лежа на боку с приведёнными к телу ногами). Обострение возникает на фоне нарушений диеты или после длительного нервно-психического перенапряжения.
Диспепсические нарушения
На первый план при хроническом панкреатите выходит рвота и метеоризм. Рвота в фазу обострения возникает перед возникновением болей либо на высоте болевого синдрома. Отличительная особенность симптомов – рвота не приносит облегчения состояния, как при других патологиях.
Метеоризм, отрыжка горьким, горький привкус во рту – все это связано с трудностями пищеварения, которые возникают из-за снижения ферментативной функции поджелудочной железы при хроническом pancreatitis. Помимо этого наблюдается жидкий стул с увеличенным содержанием в нём жиров, потеря аппетита, снижение веса.
Общесоматические симптомы
Слабость, вялость, усталость. Повышение температуры тела, которое особенно отмечается при обострении заболевания, незначительное. При билиарнозависимом панкреатите может наблюдаться желтушное окрашивание склер, слизистых оболочек и кожи.
Важно! Подъём температуры до 39°-40° С говорит о присоединении инфекционных осложнений. Если в сочетании с этим симптомом больной находится в критическом состоянии (состоянии шока, коллапса, бред, галлюцинации и другие нарушения деятельности центральной нервной системы, поверхностное частое дыхание, слабый нитевидный пульс), то его нужно срочно госпитализировать в отделение интенсивной терапии и последующего лечения.
Диагностика
Для подтверждения диагноза врач собирает жалобы, анализирует симптомы, проводит осмотр и назначает следующие анализы:
- Общий анализ крови для подтверждения воспалительного процесса. В пользу панкреатита говорит увеличение количества лейкоцитов, С-реактивного белка, ускорение скорости оседания эритроцитов.
- Биохимический анализ крови, где определяют уровень амилазы, щелочной фосфатазы, АсАТ, АлАТ. Также обращают внимание на количество билирубина, фибриногена и общего белка. Основной признак обострения воспалительного процесса – пятикратное увеличение уровня амилазы в крови.
- Биохимический анализ мочи для определения уровня амилазы (диастазы).
- Ультразвуковое исследование, которое позволит не только визуализировать поджелудочную железу, но и другие органы брюшной полости (желчный пузырь и его протоки, печень, селезёнку).
- В случае если вопрос стоит о хирургическом вмешательстве, то назначается диагностическое МРТ, МСКТ или лапароскопия. Эти обследования позволяют судить о степени деструктивного процесса.
Медикаментозное лечение
В фазе ремиссии
Больной должен соблюдать только основные принципы щадящей диеты. Медикаментозное лечение в эту фазу не назначается. Диета должна стать своеобразным образом жизни для пациента. Если пациент строго придерживался правил, то правильное питание может вывести заболевание в период стойкой ремиссии, либо «оттянуть» следующее обострение, тем самым остановив дальнейшее разрушение ткани железы.
У взрослых людей при хроническом панкреатите питание должно быть пятиразовым в одно и то же время. В рацион включается больше белковой пищи, жирные, жареные, острые блюда исключаются, так как они увеличивают нагрузку на поджелудочную железу. Также исключаются газированные и спиртные напитки, кофе, квас. Пациенту рекомендуют полностью отказаться от курения.
На завтрак употребляют основную часть углеводных продуктов. Это различные каши на молоке, картофельное пюре с отварным мясом.
Обед должен состоять из двух блюд: первое и второе. Первое блюдо – суп. Его готовят на нежирном мясном или овощном бульоне. На второе отваривают или готовят на пару нежирное мясо или рыбу. В качестве гарнира подойдут овощи, которые также отваривают или готовят на пару.
Ужин состоит из кисломолочных продуктов, творожных запеканок, нежирных сортов рыбы. Он должен быть очень лёгким и легко усваиваемым.
В качестве второго завтрака и полдника отлично подойдёт печёные груши и яблоки, пудинги, запеканки, овощи. Из напитков употребляют чаи, компоты, отвары трав, кисели. За день можно употребить кусочек подсушенного несвежего хлеба и десертную ложку сахара. В качестве подсластителя используют мед, но в небольшом количестве. От употребления свежего молока лучше отказаться, так как оно затруднительно для пищеварения.
В фазе обострения
В первые дни острой симптоматики показан полный голод, затем щадящая диета. Диету сочетают с медикаментозным лечением.
Для лечения боли больному назначаются анальгетики. Препараты первой линии – нестероидные противовоспалительные препараты. Они одномоментно снимают воспаление и боль, не вызывая при этом привыкания. В тяжёлых случаях в качестве альтернативы в лечении могут быть использованы наркотические анальгетики и блокада нервных стволов и сплетения. Если болевой симптом вызван закупоркой протока камнем, то назначаются спазмолитики (но-шпа, папаверин, платифиллин).
Кроме этого, в лечение добавляют глюкокортикостероиды и антигистаминные препараты. Они подавляют иммунный ответ организма, что в итоге приводит к снижению аутоагрессии против своих же клеток поджелудочной железы.
Для профилактики инфекционных осложнений при обострении активно применяются антибиотики широкого спектра действия (цефалоспорины III поколения). С целью восстановления объёма циркулирующей крови и выведения воспалительных токсинов, назначаются инфузионные вливания в больших объёмах. В тяжёлых случаях инфузионную терапию заменяет форсированный диурез.
В случае тяжёлого состояния пациента, он срочно госпитализируется в отделение интенсивной терапии, где проводят реанимационные мероприятия по лечению и восстановлению деятельности жизненно важных органов и систем организма. После стабилизации состояния пациента, решается вопрос об оперативном вмешательстве.
Хирургическое лечение
Операция проводится строго по показаниям. Зачастую это является жизнесберегающим мероприятием.
В плановом порядке оперируются вторичные pancreatitis, которые возникли на фоне заболеваний билиарной системы. В этом случае лечится основное заболевание: холецистит либо желчнокаменную болезнь. После восстановительного периода симптомы исчезают, а заболевание переходит в стойкую ремиссию. Операции, проводимые при хроническом билиарнозависимом панкреатите:
- Холецистэктомия (лапароскопическим или лапаротомным доступом).
- Малоинвазивные вмешательства по поводу лечения и удаления конкрементов желчного пузыря. В условиях отсутствия оптической техники или при камнях больших размеров данное оперативное вмешательство проводится открытым лапаротомным доступом.
Экстренное оперативное вмешательство проводится при обширном панкреонекрозе, или при возникновении осложнений. В этом случае показания к операции следующие:
- Тотальный или субтотальный панкреонекроз.
- Подтверждённое данными КТ или МРТ наличие кист, абсцессов, псевдокист в ткани органа.
- Наличие сообщений (свищей) поджелудочной железы с соседними органами или с внешней средой.
- Подтверждённый данными КТ, МРТ и биопсией тканей рак поджелудочной железы.
После проведённого лечения пациенту назначается пожизненная заместительная ферментная терапия (Панкреатин и его аналоги), а также инсулинотерапия.
Образ жизни и режим питания
Обострение заболевания не имеет какой-либо периодичности и сезонности. Оно зависит от того, соблюдает ли пациент принципы диеты. Весь режим дня больного должен быть построен таким образом, чтобы он смог соблюдать основное время приёмов пищи, при этом готовить блюда согласно своему рациону питания. Отказ от жирных продуктов питания и блюд, увеличивающих нагрузку на железу, помогает устранить симптомы хронического панкреатита и его обострения.
Для скорейшего выздоровления, предотвращения очередного обострения и лечения в стационаре пациент должен полностью отказать от употребления алкоголя и курения сигарет, особенно если ему поставлен диагноз хронического алкогольного панкреатита. Раз в полгода проходите консультацию у своего лечащего врача, чтобы наблюдать в динамике за процессами, происходящими в поджелудочной железе. Эти простые советы помогут вам справиться с таким непростым недугом или предотвратить очередную госпитализацию в стационар.
Видео: Хронический панкреатит у взрослых
Источник
