Какие последствия могут быть от панкреатита
В современной медицине насчитывается множество опасных заболеваний, переходящих в хронические, ведущих к осложнению и инвалидности, а в запущенной форме – к летальному исходу. По статистике, панкреатит – распространённое явление. Диагноз острого панкреатита выявляется ежегодно у более 50 тыс. больных в РФ. В основном, подвержены этому мужчины.
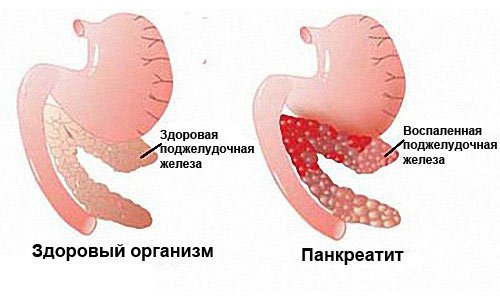
Чем опасен панкреатит? По ряду причин возникает уменьшение проходимости в проточных каналах поджелудочной железы, развивается воспаление. Вещества, выделяемые железой, предназначены для попадания в двенадцатиперстную кишку, а при изменениях функциональности остаются в железе и начинают уничтожение (самопереваривание) железы. Нарушается цикл по выработке ферментов и гормонов, регулирующих жизнедеятельность организма. Процесс сопровождается выделением токсинов, которые, попадая в кровь, затрагивают прочие органы, нанося вред, изменяя и разрушая ткани.
Поджелудочная железа
Читайте также дополнительные материалы, это важно знать.
Острый панкреатит
Это воспаление в поджелудочной железе, протекающее в острой интенсивной форме. По причине алкоголизма острая форма выявляется в 35-75% случаев (зависит от местности). От жёлчнокаменной болезни – 45%. Смешанные причины – 10%. По неустановленным факторам – 10%.
Опасные явления острого панкреатита
Опасность острой формы заболевания начинается с приступов, которые способны развиться мгновенно и длиться от нескольких часов до нескольких суток. Причём, чем сильнее поражена железа, тем дольше по времени продолжается приступ.
Часто во время приступа развивается постоянная рвота, с частицами жёлчи, боли локализуются в верхней области живота, наступает обезвоживание. Боли отличаются такой силой, что это чревато развитием болевого шока у больного.
Появляются изменения кожного покрова в области живота и пупка, цвета лица. Язык преимущественно белого цвета, в тяжёлых случаях коричневый. Расширяются зрачки, образуется вздутие живота, темнеет моча, кал светлеет.
Для снижения риска развития тяжёлых осложнений и опасности для жизни требуется немедленное оказание медицинской помощи. Лечение проводится в стационаре.
Виды острого панкреатита:
- Отёчный – это отёк больного органа с небольшими участками некрозов в жировой ткани поблизости.
- Некротический – это обширный некроз самого органа с кровоизлияниями, в том числе вокруг него в жировых тканях.
При определённых факторах, например, лишнего отложения жира вокруг органа (ожирение) отёчный панкреатит легко переходит в некротический.
Осложнения после острого панкреатита
Чем опасен острый панкреатит? При неоказании должного лечения болезнь переходит из острой фазы в тяжёлую. Происходит сильная интоксикация от фермента трипсина, действие которого схоже с ядом змеи. Действия трипсина вызывают отёк мозга, работа почек нарушается.
Развитие некроза и дистрофия железы – это запущенная болезнь. Такое заболевание деструктивных форм (поражение токсинами, абсцесс, гнойные явления) приводит к смерти в 40-70% случаях.
После снятия острого течения болезни на поверхности железы и близко расположенных органов образуются язвочки, свищи, появляются эрозии местного характера, кистозные проявления. На почве перенесённой приступов заболевания развиваются нарушения нервной системы. У больных часто после алкогольной интоксикации на этом фоне происходит острый психоз.
После нескольких приступов острого панкреатита заболевание часто переходит в хроническую форму.
Хронический панкреатит
Форма заболевания прогрессирующая, с элементами склеротического воспаления, протекающая более полугода, считается хроническим панкреатитом. Течение болезни обнаруживает затяжной характер, постепенно развивается патология. Различают три формы развития:
- Лёгкая – когда протоки остаются без изменения, незначительное увеличение органа, небольшое изменение структуры.
- Умеренная – наличие кист менее 10 мм, неравномерность протока железы, инфильтрация (проникание веществ в орган на одну треть), неровные края и контуры, уплотнение стенок.
- Тяжёлая – наличие кист более 10 мм, неравномерно расширенный проток, полное изменение структуры и увеличение железы.
Процессы при хроническом панкреатите
В поджелудочной происходит застой секрета, так как протоки на выходе сужены, трипсин и другие ферменты активизируются внутри железы. Опасность хронического панкреатита в том, что происходит замещение основной ткани – паренхимы – на соединительную ткань, которая не способна к репродукции. Как следствие – экзокринная (недостаток ферментов) и эндокринная (дефицит инсулина) недостаточность.
Выработка нужных ферментов в должном количестве уменьшается. Вещества неспособны поступать в кишечник для переваривания пищи из-за изменений протоков.
Кишечник человека
Производство инсулина, необходимого для нормализации обмена веществ (метаболизма) – важная функция, но при нарушениях выработка гормона уменьшается или прекращается окончательно. Происходит самоуничтожение и развивается панкреонекроз. Ткани, клетки железы постепенно отмирают. Патологические изменения создают опасность разрушительного действия на прочие участки организма.
Опасные осложнения:
- механическая желтуха (при увеличении передней части поджелудочной);
- стеноз двенадцатиперстной кишки (сужение);
- гнойные явления – образование абсцессов органа и близко лежащих тканей или органов;
- воспаление стенок брюшины (перитонит);
- заражение крови (сепсис);
- кровотечение;
- холестаз (изменения оттока жёлчи);
- тромбоз вен селезёнки;
- сахарный диабет всех типов, включая тип 1;
- образование гематом, кист до 10 мм и более;
- рост опухолей;
- гиповолемический шок (потеря объёма крови, циркулирующей в сосудах, причём крайне быстрая);
- почечная недостаточность острой формы.
На общем фоне болезни развиваются кровоточивость дёсен, сыпь на коже, ломкость ногтей.
Изменения в ЖКТ
Нарастают нарушения в ЖКТ в виде расстройства кишечника, запоров, диареи, метеоризма, вздутия. По причине диареи наступает обезвоживание. Прогрессирующее воспаление провоцирует образования на стенках пищевода и желудка в виде многочисленных эрозийных бляшек.
Присутствует дискомфорт в области желудка, кишечника во время приёма нежелательных продуктов (солёной, жареной, жирной пищи), возникают колики. В тяжёлых случаях – непроходимость кишечника.
Нарушения в сердечно-сосудистой системе
В сердечной системе и сосудах присутствуют нарушения работы этих органов. Отмечается тахикардия (усиленное сердцебиение), кардиопатия (увеличение размеров сердца, сердечная недостаточность, нестабильный ритм сердца), снижается давление.
Сосуды сужаются, кислород не поступает в нужном количестве в органы, происходят спазмы сосудов. Ухудшается свёртываемость крови, возникают неожиданные носовые кровотечения.
Результаты нарушений дыхательной системы
Органы дыхания также подвержены нарушениям. Скапливается жидкость в плевре. Возможен отёк лёгких.
При простудах появляется большой риск быстрого развития пневмонии. Страдает дыхательная система, даже гортань.
Развитие онкологии
Страшный диагноз – рак поджелудочной железы – это последствия хронического панкреатита. Необходима резекция части поражённого участка либо удаление целиком. При удалении поражённого органа для нормальной функциональной деятельности организма потребуется пожизненно принимать препараты:
- заменяющие ферменты;
- липотропные (аминокислоты, участвующие в липидном и холестериновом обменах);
- инсулин (для нормализации уровня сахара в крови).
Панкреатит считается трудно поддающимся лечению, но, если принять меры вовремя, обнаружатся шансы приостановить разрушение. Соблюдение простых правил, постоянный приём препаратов и внимательное отношение к организму сократят последствия панкреатита, сберегут здоровье и жизнь.
Источник
Панкреатит нередко вызывает опасные осложнения, например, внутренние кровотечения, абсцесс, панкреонекроз, диабет, рак и другие. Профилактика развития этих состояний – это своевременная диагностика и лечение воспаления поджелудочной, а также функционально и анатомически связанных с ней органов. В любом случае острого или хронического панкреатита необходима консультация специалиста.
Панкреатит – серьезное воспалительное заболевание поджелудочной железы. Проявляется эта болезнь тяжелой симптоматикой. При отсутствии своевременного эффективного лечения нередко развиваются серьезные последствия панкреатита. Многие из этих осложнений существенно ухудшают качество жизни пациента, приводят к инвалидности, некоторые даже опасны для жизни.
Чем опасен острый панкреатит?
Острое воспаление поджелудочной железы может быть диагностировано и у взрослого, и у ребенка. Развивается патология по многим причинам, чаще всего – на фоне злоупотребления алкоголем (чаще у мужчин, чем у женщин), вредной жирной пищей. Под воздействием этих патогенных факторов развивается воспаление, отечность, гиперемия тканей железы. Проявляется приступ опоясывающей болью в животе, профузной рвотой, не приносящей облегчения пациенту, и расстройством работы кишечника (диареей). Просвет панкреатических протоков сужается из-за отечности, и отток секрета поджелудочной железы в двенадцатиперстную кишку (ДПК) затрудняется. Вследствие этого развивается застой сока железы внутри самого органа, и пищеварительные ферменты начинают переваривать железистую, паренхиматозную ткань поджелудочной. Так происходит разрушение железы, нарушение его функций – экзокринной и эндокринной.
Осложнения острого панкреатита
Поджелудочная железа анатомически и функционально связана со многими структурами брюшной полости. В непосредственной близости от железы расположены многие внутренние органы: желудок, печень, желчный пузырь, двенадцатиперстная кишка, крупные кровеносные сосуды, а также сальниковая сумка (часть брюшной полости, образованная этими органами, связками между ними, а также структурами брюшины). Острое воспаление поджелудочной железы неминуемо отражается и на состоянии этих органов, вызывая следующие патологические состояния:
- абсцесс сальниковой сумки;
- сдавление холедоха (общего желчного протока), что вызывает механическую желтуху;
- появление кист, гнойников, свищей на внутренних органах;
- разрушение стенок сосудов и развитие внутреннего кровотечения;
- тромбозы вен (воротной, селезеночной, мезентериальной, портальной и других);
- перитонит (воспаление брюшины при распространении воспалительного процесса в брюшную полость, разрыве абсцессов, гнойников);
- при попадании продуктов распада и микроорганизмов в кровяное русло может развиться токсемия, сепсис (заражение крови);
- токсическая энцефалопатия – поражение головного мозга из-за влияния на него токсинов, особенно – при остром алкогольном панкреатите;
- шоковое состояние (по патогенезу шок бывает разным в зависимости от его причины: из-за сепсиса развивается инфекционно-токсический шок, вследствие интенсивного болевого синдрома – болевой шок, а после сильного кровотечения проявляется гиповолемический шок).
Вероятность летального исхода
Некоторые осложнения острого панкреатита очень опасны и могут привести к летальному исходу. Такие тяжелые последствия болезни, как шок, сепсис, внутреннее кровотечение, требуют немедленной госпитализации в клинику – в отделение хирургии или реанимации, так как они приводят к полиорганной недостаточности (печеночной, почечной), развитию комы. Для лечения абсцессов, перитонита, кровотечения из крупного сосуда необходимо хирургическое вмешательство, а затем – интенсивная терапия в условиях реанимационного отделения.
При недооценке тяжести состояния пациента, несвоевременной диагностике, отсутствии эффективной медицинской помощи вероятность летального исхода от осложнений острого панкреатита очень высока.
В чем опасность хронического панкреатита?
Острый панкреатит даже при правильном лечении может перейти в хронический воспалительный процесс. Хронический панкреатит протекает с периодами ремиссии и обострений. При каждом обострении патологического процесса погибают новые участки поджелудочной железы, и ее функции все больше и больше нарушаются, что постепенно приводит к развитию серьезных осложнений.
Необратимые изменения ЖКТ
Под влиянием постоянных обострений воспалительного процесса и разрушения клеток поджелудочной железы происходит замещение погибших участков органа соединительной тканью (рубцевание, фиброз или склероз поджелудочной железы) – это необратимое изменение анатомии и физиологии железы. Такие участки уже бесполезны в плане выполнения экзокринной или эндокринной функции.
Постепенно развиваются патологические изменения и в других органах пищеварительного тракта. Воспалительным изменениям подвергаются слизистые оболочки желудка, ДПК, желчного пузыря, желчных протоков, пищевода. В желудке, пищеводе появляются эрозии на стенках и, как следствие, склероз стенок, стриктуры (сужение просвета) полого органа. Воспаление желчного пузыря (холецистит) способствует застою желчи, формированию камней в пузыре. Поражение клеток печени вызывает ее липоматоз (замещение погибших гепатоцитов жировой тканью). Воспалительный процесс в стенках тонкого кишечника опасен формированием кишечной непроходимости.
Все эти патологические процессы усугубляют состояние больного, ухудшают прогноз для выздоровления.
Влияние на сердечно-сосудистую систему
При реактивном панкреатите патологическим изменениям подвергаются не только органы желудочно-кишечного тракта. Проблемы появляются также со стороны сердца, сосудов, системы кроветворения. Объясняется это тем, что организм человека организован очень сложно, все элементы этой саморегулирующейся системы взаимосвязаны, и патология какого-то одного компонента чаще всего бывает не автономной. Поэтому и лечить пациента нужно комплексно, используя индивидуальный подход.
Из-за нехватки железа при железодефицитной анемии вследствие внутренних кровотечений, интоксикационного синдрома, недостатка определенных витаминов и микроэлементов, нарушения работы печени, продуцирующей факторы свертывания крови, развиваются следующие симптомы:
- тахикардия (учащение частоты сердечных сокращений);
- нарушение сердечного ритма (мерцательная аритмия);
- понижение артериального давления;
- спазмы сосудов, приводящие к нарушению кровоснабжения всех органов и тканей;
- гипокоагуляция (склонность к спонтанным кровотечениям любой локализации).
Осложнения панкреатита
Воспаление в тканях поджелудочной железы вызывает серьезные осложнения. Такие болезни, как сахарный диабет, рак поджелудочной железы, диагностируются у пациентов с хроническим панкреатитом довольно часто.
Диабет
Сахарный диабет панкреатогенного характера развивается в результате гибели клеток эндокринного отдела поджелудочной железы – островков Лангерганса, продуцирующих гормон инсулин. При его нехватке сахар, поступающий с пищей, не утилизируется клетками печени или мышц, а остается циркулировать в крови больного. Это состояние называется гипергликемия. Высокий уровень глюкозы в крови может привести к нарушению сознания, гипергликемической коме. Постоянно повышенное содержание сахара вызывает характерные диабетические осложнения – поражение сетчатки глаз, почек, всех сосудов организма (диабетическая ангиопатия).
Для предупреждения развития этих опасных последствий больному с диагностированным диабетом постоянно нужно контролировать уровень гликемии, получать заместительную инсулинотерапию, наблюдаться у врача-эндокринолога.
Панкреонекроз
Разрушение тканей поджелудочной железы, или панкреонекроз, происходит из-за деструктивного воздействия на орган собственных ферментов. Задерживаясь в железе из-за нарушения оттока панкреатического сока в просвет ДПК, протеолитические ферменты начинают повреждать все окружающие ткани: поджелудочной железы, желчного пузыря, желудка, брюшины, вызывая опасные для жизни осложнения (перитонит, абсцессы, гнойники).
При подозрении на панкреонекроз необходима срочная консультация хирурга и проведение операции – резекции части поджелудочной железы или всего органа в зависимости от поражения.
Онкология
Злокачественные новообразования развиваются часто в тканях, подвергающихся длительному воспалению. Клетки поджелудочной при панкреатите изменяют свое строение, мутируют, становятся уязвимыми для влияния свободных радикалов и других онкогенов. В результате они переходят в злокачественную форму, начинают бесконтрольно размножаться: так образуется карцинома (злокачественная опухоль). Чаще всего диагностируется рак поджелудочной железы – это опухоль из клеток эпителия органа. Особенно опасен в плане онкологии калькулезный панкреатит с формированием камней в выводящих протоках железы.
Рак поджелудочной трудно поддается лечению, имеет неблагоприятный для жизни прогноз.
Вероятность благоприятного исхода после лечения заболевания
Чем раньше диагностирован панкреатит и приняты все меры по излечению от него (медикаментозное лечение, хирургические методы, строгая диетотерапия), тем лучше прогноз для выздоровления и дальнейшей жизни. Нельзя допускать перехода воспаления в хроническую форму, а если уж это произошло, то необходимо постараться минимизировать риск обострений. Для этого нужно следовать всем рекомендациям лечащего врача по поводу приема препаратов, лечебного питания и образа жизни.
Воспалительная патология поджелудочной железы – очень опасный патологический процесс, который часто приводит к опасным для жизни осложнениям, требующим длительного серьезного лечения. При подозрении на развитие подобных состояний главное – немедленная консультация специалиста (гастроэнтеролога, хирурга, эндокринолога) и следование всем рекомендациям врача.
Источник

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
