Лапароскопические признаки острого панкреатита

Лапароскопия при панкреатите применялась ограниченно, но в настоящее время используется при многих хирургических патологиях, в том числе — при заболеваниях органов пищеварительной системы.
Сам термин означает суть этого метода: «лапаро» с древнегреческого переводится как живот, «скопия» — осмотр, который производится с помощью специального аппарата с окуляром — лапароскопа. Он вводится в брюшную полость через небольшое (1,0—1,5 см) рассечение в его передней мышечной стенке. Помимо самого лапароскопа, через аналогичное второе отверстие вводится манипулятор — инструмент, при помощи которого хирург производит некоторые операции.
Что такое лапароскопия поджелудочной железы?
Лапароскопия — хирургическая малоинвазивная лечебно-диагностическая процедура. Это информативный способ первичной диагностики сложных патологий, которые не были точно диагностированы другими, более доступными способами. В определенных ситуациях используется в качестве малоинвазивной лечебной манипуляции.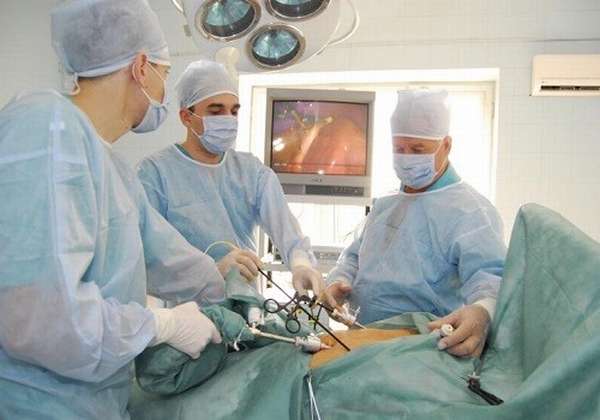
Метод характеризуется малой травматичностью и высокой селективностью.
Преимущества диагностической и лечебной лапароскопии
Поскольку все хирургические операции на органах брюшной полости чрезвычайно травматичны, рискованны и влекут за собой много негативных последствий, лапароскопия существенно облегчила этот процесс. Она имеет значительные преимущества перед классической лапаротомией, когда доступ в брюшную полость производится путем срединного разреза передней брюшной стенки от эпигастрия до симфиза:
- высокая точность визуализации всех пространств и органов,
- более точная диагностика,
- снижение травматизации брюшной стенки (длина разреза обычно — 25–30 см, в некоторых случаях − больше),
- снижение травматизации органов брюшной полости — при разрезе для лучшего обзора органы смещают и тем самым нарушают их анатомическое расположение и травмируют,
- значительное уменьшение сроков реабилитации и сокращение пребывания в больнице,
- отсутствие рубца после процедуры.
Показания и противопоказания к операции
Как лечебный метод, лапароскопия применяется при такой патологии, как хронический панкреатит. С помощью ее использования обнаруживаются:
- киста,
- камень,
- новообразование (рак в начальной стадии разной локализации).
Проведение лапароскопии при панкреонекрозе сводится к выявлению и иссечению отмирающих тканей органа.
Обнаружение опухоли или кисты требует при резекции онкологической настороженности.
При лапароскопии острого панкреатита приходится выводить часть железы из забрюшинного пространства в брюшную полость. Диагностика проводится по косвенным признакам, поскольку сама железа в силу своего топографического расположения за брюшиной непосредственному осмотру недоступна.
Лапароскопия с целью диагностики
Диагностическая лапароскопия выполняется нечасто: например, если при проведении УЗИ не удается обнаружить участок некроза или опухоли.
Показания к использованию лапароскопии с целью диагностики:
- желтуха как признак гепатита или обтурационного процесса общего желчного протока опухолью или камнем — ее необходимо дифференцировать как острый признак или сопровождающую воспаление хронического характера (калькулезный холецистит),
- перитонит для уточнения этиологии,
- определение масштаба и характера поражения ПЖ (поджелудочной железы),
- установление формы подтвержденного панкреонекроза.
Лапароскопия, как метод лечения
С помощью лечебной лапароскопии можно:
- убрать гнойное содержимое из брюшной полости при перитоните панкреатогенной этиологии,
- вскрыть и очистить зоны деструкции вокруг ПЖ и в тканях самого органа.
Показания к лечебной лапароскопии:
- острый панкреатит,
- панкреонекроз, подвергшийся инфицированию с развитием абсцесса,
- перитонит, развившийся под воздействием ферментов (абактериальный),
- наличие полиорганной недостаточности после проведения интенсивной консервативной терапии на протяжении 3 суток (это указывает на обширный некроз тканей ПЖ и забрюшинной клетчатки),
- более 50% некроза тканей ПЖ, выявленного при обследовании на КТ-ангиографии,
- диагностированное другими методами распространение панкреонекроза в забрюшинное пространство, что может привести к летальному исходу.
Но согласно опубликованным результатам недавних исследований, существует мнение, что:
- при остром панкреатите (ОП) и панкреонекрозе (ПН) лапароскопия противопоказана – это связано с особенностями ее выполнения и осложнениями, отягощающими течение ОП и ПН,
- диагностировать ПН можно современными неинвазивными методами: УЗИ органов брюшной полости и ЗП (забрюшинного пространства),
- результат от лечебной лапароскопии (ЛЛ) не выше полученного эффекта от проведенного лучевого или хирургического лечения,
- возможность санации брюшной полости при перитоните или забрюшинной флегмоне успешно решается без ЛЛ.
Противопоказания к манипуляции
Отказ в лапароскопии может быть лишь в случае, если у пациента выявлены:
- ожирение,
- патология свертывающей системы крови,
- проявления психических расстройств.
Вышеперечисленное учитывается при плановой лапароскопии. В ургентных случаях процедура должна выполняться во всех необходимых ситуациях, за исключением:
- клинической смерти,
- агонии,
- осознанного отказа больного от проведения манипуляции.
Методы диагностики для назначения лапароскопии
Перед назначением лечебной лапароскопии необходимо провести ряд обследований, несмотря на то, что сам метод не считается опасным, и осложнений после его проведения не наблюдается. К обязательным диагностическим методам для решения вопроса о назначении лапароскопии относятся:
- клинический и биохимический анализы крови,
- коагулограмма – комплексный анализ показателей свертываемости крови,
- токсикологический анализ крови и мочи (если предполагается отравление алкоголем, токсическими веществами, лекарственными препаратами),
- УЗИ органов брюшной полости и забрюшинного пространства,
- КТ,
- при необходимости – тесты на онкомаркеры.
После изучения результатов решается вопрос о целесообразности лапароскопического лечения. Функциональные исследования нужны для выбора безопасного доступа к патологическому очагу.
Все предварительные исследования нужны для оценки возможных рисков:
- кровотечения,
- перфорация соседних органов.
Предоперационная подготовка для выполнения операции
Накануне манипуляции не рекомендуется ужин, утром проводится очистительная клизма.
Процедура безболезненная, поскольку перед ее проведением проводят обезболивание. Предварительно проводят медикаментозную подготовку перед наркозом инъекцией наркотического анальгетика. В операционную больной доставляется на каталке.
После интубации трахеи подают эндотрахеальный наркоз. Для профилактики тромбофлебита к ногам крепятся датчики прерывистой компрессии. Кожу живота обрабатывают спиртом и йодом, предварительно обложив место вокруг предполагаемого вмешательства стерильным бельем.
Как проводится операция?
Суть лапароскопии — хирургическое вмешательство с применением манипуляторов через малые проколы.
Техника проведения процедуры несложная: для введения зонда и других инструментов делают 3–4 небольших разреза (0,5–1,0 см) в передней брюшной стенке. Для создания рабочего пространства создается пневмоперитариумом — живот наполняют углекислым газом. Далее производятся необходимые действия:
- удаление некротизированных участков поджелудочной железы,
- абдоминизация.
Затем лапароскоп и вспомогательные аппараты удаляют, накладываются швы на места разрезов, закрывают их асептической повязкой.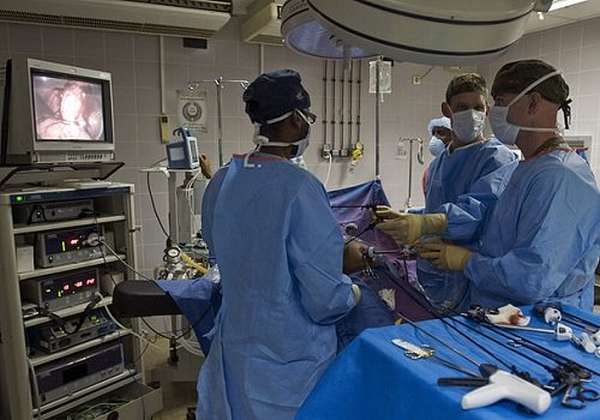
Для предупреждения послеоперационной инфекции пациенту вводится еще в операционной максимальная доза антибиотика.
Если в ходе лапароскопического вмешательства выясняется, что устранить патологию этим методом нельзя, не прерывая операцию, производят открытую лапаротомию.
Послеоперационный уход за больным
После хирургической манипуляции пациент находится в отделении реанимации до стабилизации состояния. Через сутки больного переводят в палату общей хирургии, где он наблюдается до выписки и получает перевязки. Первые два дня соблюдается постельный режим, строгая диета, питье до 1,5 л в день.
Реабилитационный период и диета
Применение лапароскопии укорачивает реабилитационный период на 40%: пациента выписывают на 3–4 день после хирургической манипуляции. При проведении операции путем классической лапаротомии пребывание в стационаре составляет 5–7 дней.
Ограничение физической активности назначается только первые 2 дня. По истечении этого срока разрешается любая деятельность, кроме тяжелого физического труда, связанного с напряжением мышц передней брюшной стенки.
В восстановительном периоде непосредственно после операции пациенту назначается диетическое питание в пределах стола № 5П:
- дробное питание (5–6 раз в день) маленькими порциями,
- пища механически и термически щадящая (пюреобразной консистенции и теплая),
- ограничение жирного, жареного, острого, копченого.
В остальном — при составлении меню и приготовлении блюд:
- используют списки разрешенных, допустимых и запрещенных продуктов,
- калорийность рациона рассчитывают по специальной таблице,
- объем порций и суточное количество необходимой жидкости назначает врач,
- индивидуально прописываются спазмолитики и ферментные препараты (дозировка, кратность приема и сроки лечения).
Лапароскопия — современная методика, ставшая альтернативой открытым травматичным хирургическим вмешательствам. Она получила хороший отзыв специалистов и широко применяется в клиниках с необходимым оснащением. Цена на хирургическое вмешательство методом лапароскопии начинается от 15 000 рублей. Стоимость варьирует: она определяется квалификацией хирурга, объемом и сложностью предстоящей операции, уровнем лечебного учреждения, где она проводится. Способ постоянно совершенствуется. В перспективе планируется сделать более доступным проведение манипуляции с использованием роботов. Риск инвазивности полностью оправдывается высокой информативностью исследования и хорошим результатом лечения.
Список литературы
- Романов, В. А. Эндоскопический атлас. Учебное пособие 3-е издание М. Миклош, 2007 г.
- Брехов Е.И., Миронов А.С. Современные технологии в диагностике и лечении панкреонекроза. В материалах юбилейной конференции, посвященной 10-летию деятельности Общества эндоскопических хирургов России «Обеспечение безопасности эндохирургических операций». Эндоскопическая хирургия 2006 г. № 1 стр. 24.
- В.Ф., Куликовский Оперативная эндоскопия при хроническом панкреатите. М.: LAP Lambert Academic Publishing, 2012 г.
- Брехов Е.И., Миронов А.С., Павленко И.А. Использование эндоскопических технологий и методик экстракорпоральной детоксикации в лечении панкреонекроза, осложненного перитонитом. В материалах IX Всероссийского съезда по эндоскопической хирургии. Эндоскопическая хирургия 2006 г. № 2 стр. 22–23.
- Синев Ю. В., Бодухин М. В., Щербюк А. Н., Голубев А. С. Метод эндоскопической медикаментозной денервации желудка в лечении острого панкреатита. Хирургия № 1 1992 г. стр. 58–62.
Источник
Острый панкреатит – воспаление тканей поджелудочной железы. Заболевание представляет серьёзную угрозу жизни, но, к сожалению, не все больные понимают важность назначения лечения и не обращаются к врачу своевременно. Клиническая картина может быть разнообразной: от локализованных болей слабой интенсивности до коматозного состояния. Необходимо своевременно выявлять все симптомы патологии, чтобы назначать адекватную терапию.

Причины
Этиологических факторов, приводящих к развитию острого панкреатита множество, наиболее распространёнными являются:
- Патология желчевыводящей системы (60% от всех случаев). Выводные пути желчного пузыря и поджелудочной железы имеют общий проток. Следовательно, любая патология со стороны биллиарного тракта (калькулёзный холецистит, папиллит и т.п.) способна вызвать нарушение оттока панкреатического сока. Секрет с многочисленными ферментами начинает задерживаться и вызывать расщепление тканей железы.
- Травматические поражения поджелудочной железы.
- Патологии двенадцатиперстной кишки. При язвенной болезни может произойти пенетрация (прорыв в ткани другого органа) язвы.
- Злоупотребление алкоголем и частый приём жирной или острой пищи. Подобные продукты создают повышенную нагрузку на орган, в ходе которой может возникнуть острый воспалительный процесс.
- Проникновение бактерий и вирусов (например, Коксаки) в ткани органа гематогенным, лимфогенным или восходящим путём.
- Приём лекарственных препаратов (тиазидовые диуретики, азатиоприн, преднизолон и т.п.), которые обладают выраженным панкреотоксическим действием. На фоне массивного некроза клеток органа развивается воспаление.
- Врождённые дефекты развития. Любые аномалии способны нарушать адекватную работу органа и приводить к застою ферментов.
- Генетически обусловленная предрасположенность.


Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Реже причиной являются аутоиммунные заболевания, нарушения кровоснабжения органа (атеросклероз, тромбоз), аллергические реакции, опухоли. До 10% всех случаев панкреатита остаётся нераспознанным.
Клиническая картина
Панкреатит всегда начинается остро на фоне отличного самочувствия. Как правило, развитию патологии предшествует приём больших доз алкоголя или жирной пищи. Среди симптомов выделяют такие, как:
- Боль. Болезненные ощущения локализуются в эпигастрии (при развитии воспаления в теле и хвосте железы), левом подреберье (при поражении головки органа), в 40% случаев носят опоясывающих характер. Интенсивность может быть любой: от слабых до нестерпимых, заставляющих принимать вынужденное положение (на левом боку с согнутыми ногами и руками). Боль может иррадиировать в левую руку, левую половину живота и в загрудинное пространство, клинически напоминая инфаркт миокарда.
- Диспепсические расстройства. У 80% больных рефлекторно развивается рвота, которая может иметь неукротимый характер (в сутки до 10 литров и более). Данное состояние быстро приводит к обезвоживанию. Через 2-3 дня из-за дефицита ферментов и развития кишечной непроходимости появляется вздутие живота, отсутствует стул.
- Перитонеальный синдром. В очаг поражения вовлекается париетальная и висцеральная брюшина, что обуславливает появление резкой болезненности по всему животу, полное отсутствие функционирования кишечника.

Общее состояние резко ухудшается, появляются слабость, гиподинамия, раздражительность. Температура тела быстро поднимается до высоких цифр (39-40 градусов).
Со стороны сердечно-сосудистой системы развивается тахикардия (повышение ЧСС до 120 ударов в минуту), гипотония. Кожные покровы бледные, акроцианоз.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
При тяжёлом течении происходит выпот воспалительного экссудата в плевральную полость с развитием плеврита, пневмонии и отёка лёгких, приводящих к тяжёлой дыхательной недостаточности (повышение частоты дыхательных движения до 30-40 в минуту и более, одышка).
Быстрое нарастание интоксикации и гипотонии приводит к почечной недостаточности (снижается объём выделяемой мочи, вплоть до полного её отсутствия).
При поражении центральной нервной системы возникают психические расстройства: возбуждённость, беспокойство, бред, галлюцинации. Дальнейшее прогрессирование обуславливает развитие комы.
Осложнения
Панкреатит – опасная дли жизни патология. При отсутствии своевременного и адекватного лечения развиваются следующие состояния:
- Сепсис (заражение крови), септический шок.
- Полиорганная недостаточность. На фоне интоксикации, бактериемии и низкого артериального давления все остальные органы постепенно снижают свою функциональную активность.
- Некроз поджелудочной железы. В будущем может послужить причиной сахарного диабета.
- Формирование абцесса или инфильтрата. Любое скопление гноя в брюшной полости вынуждает применять хирургические методы лечения.
- Развитие кровотечений (в брюшную полость или желудочно-кишечный тракт).
- Формирование свищевых ходов в другие органы или в переднюю брюшную стенку.

Диагностика
Для постановки правильного диагноза, выявления возможных осложнений панкреатита и назначения соответствующего лечения показан целый печень лабораторных и инструментальных методов исследования. Основными из них являются:
- Общий анализ крови. При бактериальном воспалении повышается СОЭ, уровень лейкоцитов, визуализируется сдвиг лейкоцитарной формулы влево. При вирусной этиологии — лейкопения, лимфоцитоз.
- Биохимический анализ крови. При разрушении тканей железы повышены: амилаза и липаза крови, уровень сахара и маркёров некроза – АЛТ и АСТ.
- Определение амилазы в моче. Концентрация выше нормы при деструкции органа.
- УЗИ – основной метод диагностики. Позволяет выявить очаги инфильтративных изменений, абцессы, кальцинаты, свищевые ходы и т.п.
- КТ и МРТ – самые высокоинформативные, но дорогие методы обследования.
- Лапароскопия – показана при неэффективности всех предыдущих способов. С помощью зонда в брюшную полость вводится камера и производится осмотр всех органов.
Методы лечения
Терапия всех больных с острым панкреатитом проводится в стационаре. При лёгких формах панкреатита показана госпитализация в хирургическое отделение, при тяжёлых – в отделении реанимации и интенсивной терапии. Лечение может быть:
- Консервативным. Применяется на ранних стадиях и при лёгких формах при полном отсутствии признаков поражения других органов и осложнений.
- Хирургическим. Показано при неэффективности консервативной терапии или развитии угрожающих жизни состояний.
Консервативное лечение
Сущность оказания помощи сводится к снижению функциональной нагрузки на орган и ускорению восстановления структуры. Используются:
- Голод. В течение 3-5 дней пациенты находятся на полном парентеральном питании.
- Локальная гипотермия. На область поджелудочной железы накладывается холод (грелка или пакет со льдом).
- Зондирование желудка с непрерывным отсасыванием содержимого и промыванием раствором соды.
- Анальгетики. В зависимости от выраженности болевого синдрома могут использоваться наркотические (например, Тримеперидин 3% 1 мл 4 раза в сутки, подкожно) или ненаркотические анальгетики (Баралгин 0,1 по 5 раз в день).
- Антиферментные препараты. Хорошо себя показал Гордокс. Суточная доза – около 300 000 МЕ.
- Блокаторы секреторной функции поджелудочной железы. Используются препараты гормона-соматостатина или его аналоги (сандостатин) в дозе 0,2 3 раза в день.
- Ингибиторы китокинеза (петоксифиллин 2% 5 мл внутривенно 2 раза в день)
- Ингибиторы протонной помпы – рекомендованы для снижения секреторной активности желудка. Может быть назначен омепразол по 2 таблетки в сутки.
- Спазмолитики (платифиллин 0,2% 2 мл – 1 раз в день).
- Антигипоксанты – при выраженной интоксикации. В хирургических больницах назначаются мексибел или эмоксипин.
- Антигистаминные средства – для повышения проницаемости сосудов и ускорения регенерации тканей. Наиболее популярны: димедрол, супрастин, пипольфен. Дозировка для всех: 50 мг 3 раза в сутки.
- Восстановление объёма циркулирующей крови. При нарушении гемодинамики (падение АД, тахикардия) внутривенно вводятся инфузионные растворы из расчёта 40 мл на каждый килограмм массы тела.
- Наличие шока или выраженного воспалительного процесса обуславливает назначение гормональных средств (Преднизолон, дексометазон).
- Антибиотики. Необходимы для профилактики инфекционных осложнений или лечения существующих (Ципрофлоксацин 0,5 2 раза в день).

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Длительность консервативного этапа – от 5 до 7 дней. При отсутствии положительной динамики или ухудшения состояния больному показано хирургическое вмешательство.
Хирургические методы лучения
Основная цель – устранение некротизированных участков и обеспечение оттока гнойной жидкости. Могут быть задействованы:
- Эндоскопические методы. Обеспечиваются через мельчайший операционный доступ (отверстие, диаметром 1 см). Показаны для восстановления проходимости желчи и оттока панкреатического сока.
- Пункция и установка дренажа. Применяется при наличии полостных образований со скоплением гноя, экссудата.
- Лапаротомия. По срединной линии живота производится разрез, через который удаляются нежизнеспособные ткани железы, а так же проводится визуальный осмотр соседних органов с целью поиска возможных нарушений. Затем поле ушивается и устанавливается дренажная трубка.
Оперативное вмешательство может быть ранним (с 0 по 14 день) и поздним (с 15 дня заболевания). Показаниями для ранней хирургической коррекции являются:
- отёчная форма панкреатита;
- стерильный панкреонекроз;
- перфорация соседних органов;
- развитие перитонита;
- кровотечение.
Отсроченные операции проводятся после улучшения общего состояния на фоне консервативной терапии при таких состояниях, как:
- массивный некроз;
- наличие абцессов или гнойных инфильтратов.
Основные препараты для лечения
На фармацевтическом рынке представлено множество медикаментов для лечения острого панкреатита, наиболее популярны:
| Название лекарственного препарата | Фармакологическая группа | Действие | Цена |
| Тримеперидин | Наркотический анальгетик | Быстро устраняет выраженную боль. | Около 300 рублей |
| Трамадол
| Ненаркотический анальгетик | Для устранение боли низкой или средней интенсивности. | 280-30 рублей |
| Гордокс
| Антиферментный препарат | Угнетает синтез и действие ферментов, что обеспечивает быстрое восстановление повреждённых структур поджелудочной железы. | 4 800-5 200 рублей |
| Сандостатин
| Блокатор секреторной функции | Снижает секрецию сока поджелудочной железы | 1 700-2 100 рублей |
| Омепразол
| Ингибитор протонной помпы | Снижает секрецию соляной кислоты в желудке. Она не возбуждает хеморецепторы, в результате синтез панкреатического сока прекращается. | 140-150 рублей |
| Платифиллин
| Спазмолитик | Расслабляет гладкую мускулатуру протоков поджелудочной железы, что обеспечивает эвакуацию содержимого. | 80-100 рублей |
| Эмоксибел
| Антигипоксант | Повышает оксигенацию всех тканей организма. | 70 рублей |
| Супрастин
| Антигистаминное средство | Повышает проницаемость сосудистых барьеров и ускоряет доставку необходимых структурных питательных веществ в очаги поражения. | 120-150 рублей |
| Преднизолон
| Гормональное средство (глюкокортикостероид) | Уменьшает воспаление и способствует его отграничению. | 250-280 рублей |
| Ципролет
| Антибактериальное средство широкого спектра действия | Уничтожает все микроорганизмы (бактерии) в очаге поражения. | 200-230 рублей |
Список запрещённых и разрешённых продуктов
Начиная с 3-5 дня, когда прекращается парентеральное питание больного, начинается постепенное восстановление пищевого рациона. Диета имеет специфические особенности.
| Наименование продукта | Можно | Нельзя |
| Хлеб
| Пшеничный, до 50 г в сутки. | Ржаной и свежий. |
| Супы
| Из круп и вываренного мяса на воде | Мясные, рыбные или грибные отвары. Супы с горохом и овощами. |
| Мясо
| Нежирная курица или говядина. | Любые жилистые и жирные сорта |
| Рыба
| Нежирные сорта в виде суфле | Жирная, вяленая, копчёная, солёная рыба. |
| Молочные продукты
| Свежий некислый творог. | Цельное молоко, сыры, сметана. |
| Яйца
| Всмятку. | Вкрутую. |
| Овощи
| Картофель, кабачки, цветная капуста – в виде измельчённых смесей. | Капуста, чеснок, лук, огурцы, редис |
| Фрукты
| Печёные яблоки. | Все остальные |
| Напитки | Минеральная вода, некрепкий чай | Крепкие чаи, кофе |
Питание должно быть дробным – по 5-6 раз в сутки, а любая еда — тёплой.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Категорически запрещено употреблять холодную или слишком горячую пищу. Она раздражает рецепторные комплексы слизистой желудка и стимулирует поджелудочную железу!
Идеальное соотношение веществ выглядит следующим образом:
| Белки | 80 грамм |
| Жиры | 50 грамм |
| Углеводы | 200 грамм |
| Энергетическая ценность | Около 1 500 – 1 600 ккал |

Пример диеты при остром пакреатите
Несмотря на множество запретов, рацион питания при панкреатите может быть разнообразным, но в то же время полезным! Например:
- завтрак: 2 яйца всмятку, картофельный сок;
- второй завтрак: печёное яблоко и каша из геркулеса;
- обед: овощное пюре, рисовый суп, стакан свекольного сока;
- полдник: желе из яблок, кисель из шиповника;
- ужин: суфле из нежирной курицы, овощное пюре, слабый чай.
Оцените статью
Загрузка…
Источник










