Лечение хронического панкреатита современным методом
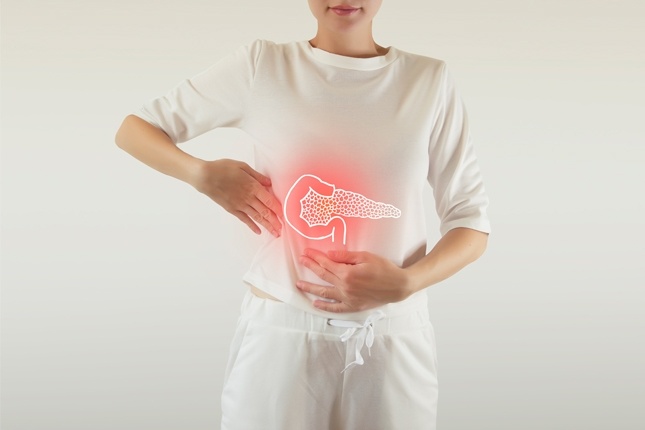
Панкреатит — медицинский термин, обозначающий воспаление поджелудочной железы, процесс, который может протекать в острой или хронической форме. При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом — острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы. Рассмотрим подробнее особенности этого заболевания, его диагностики и лечения.
Согласно последним данным, распространенность хронического панкреатита на 100 тысяч человек в Европе составляет 25–26,4 случая, в России эта цифра выше — 27,4–50 случаев. За последние 30 лет в мире стали болеть хроническим панкреатитом в два раза больше[1].
В большинстве случаев заболевание развивается в возрасте 35–50 лет[2]. Первый этап болезни длится до 10 лет, характеризуется чередованием периодов обострения и ремиссии. Больного в основном беспокоят боли. На втором этапе наблюдаются моторные нарушения кишечника, снижение веса. Боли становятся менее ощутимыми. Осложнения хронического панкреатита могут возникнуть на любом этапе. Зачастую панкреатит сопровождается выходом пищеварительных ферментов в кровь, что вызывает тяжелую интоксикацию.
Виды хронического панкреатита
Хронический панкреатит — это целая группа болезней поджелудочной железы различного происхождения, которые в основном имеют воспалительную природу. При этом заболевании происходит замещение функционирующих структур органа соединительной тканью (фиброз).
Понять причины болезни помогает общепринятая международная классификация хронического панкреатита TIGAR-О, согласно которой выделяют следующие виды.
- Токсический (метаболический), который связан со злоупотреблением алкоголем и табакокурением; с гиперкальциемией и гиперпаратиреоидизмом, приводящим к повышению концентрации кальция в плазме крови; с хронической почечной недостаточностью, а также с действием медикаментов и токсинов.
- Идиопатический, характеризующийся жировой дистрофией поджелудочной железы и заменой нормальной ткани органа жировой тканью.
- Наследственный, являющийся результатом генетического дефекта.
- Аутоиммунный, который может сопровождаться другими аутоиммунными заболеваниями, либо развиваться изолированно.
- Хронический панкреатит, появившийся вследствие часто повторяющегося и тяжелого острого панкреатита. К этой же категории относят лучевой панкреатит (появившийся по причине облучения) и ишемический, причиной которого стали сосудистые заболевания.
- Обструктивный, который может быть вызван опухолью либо кистой двенадцатиперстной кишки, осложнением эндоскопических процедур и другим.
Симптомы[3]
При хроническом панкреатите больные жалуются на острые боли в животе, чаще в левой его части, отдающие в спину. Боли усиливаются после приема пищи и уменьшаются в положении сидя или при наклоне вперед. Наблюдаются у 80–90% пациентов, хотя нередко — в 10–20% случаев — хронический панкреатит протекает без болей. Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул при этом кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют — например, тяжесть в нижней части желудка, легкое онемение в этой области после приема пищи или алкоголя.
При снижении функциональной активности поджелудочной железы более чем на 90% отмечается явно выраженная внешнесекреторная недостаточность. Она характеризуется нарушением процессов переваривания и всасывания в кишечнике, а также развитием избыточного бактериального роста в тонкой кишке. Это приводит к стеаторее (выделению с каловыми массами избыточного количества жира) и метеоризму. У 30–52% пациентов это состояние может сопровождаться потерей массы тела[4].
Причины
Основные причины развития воспалений поджелудочной железы связаны с нездоровым образом жизни и наследственностью.
К сведению
Хотя алкоголь является причиной 60–70% случаев хронического панкреатита, термин «токсический панкреатит» не обязательно подразумевает хронический алкоголизм или последствия злоупотребления алкоголем. Базовую роль может играть наследственность и другие причины, в том числе пол больного. Одним из факторов, усиливающих действие алкоголя, является курение. Результаты ряда исследований доказывают, что значение табакокурения для развития болезни может быть более существенным, чем влияние алкоголя[5].
Прогрессирование болезни
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных. Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 3,6 раза[6].
В тех случаях, когда речь идет о наследственном панкреатите, симптомы обычно проявляются в возрасте до 20 лет. Болезнь имеет стремительное течение, на этом фоне возрастает риск развития такой злокачественной опухоли, как аденокарцинома.
Диагностика
Диагностировать хронический панкреатит на ранней стадии довольно сложно. Для первичного обследования врач назначает комплекс анализов и исследований:
- Общий клинический анализ крови для обнаружения признаков воспаления по количеству лейкоцитов, увеличению скорости оседания эритроцитов (СОЭ) и другим показателям.
- Биохимический анализ крови для определения уровня ферментов поджелудочной железы, оценки пищевого статуса.
- Анализ мочи для определения наличия в ней амилазы.
- УЗИ органов брюшной полости для выявления изменений поджелудочной железы и других органов ЖКТ.
- Гастроскопия (ЭГДС) для оценки вовлечения желудка и двенадцатиперстной кишки в воспалительный процесс.
- Копрограмма (анализ кала) позволяет оценить качество усвоения организмом питательных веществ.
- Рентгенография органов брюшной полости для выявления кальцификации поджелудочной железы и внутрипротоковых камней.
- Функциональные тесты (секретин-холецистокининовый тест, тест Лунда, ПАБК-тест и так далее).
Сегодня в отечественной медицине для диагностики хронического панкреатита также применяется мультиспиральная компьютерная томография> с внутривенным контрастированием (МСКТ)[7].
К сведению
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) также позволяет достоверно установить диагноз «хронический панкреатит». При ЭРХПГ с помощью специальной аппаратуры в желчевыводящие пути вводится особое контрастное вещество, которое заметно на рентгене. Затем выполняется ряд рентгеновских снимков, позволяющих выявить изменения структуры протоков, определить псевдокисты. Процедура может быть рекомендована при отсутствии эндоскопического УЗИ или сомнительных результатах магнитно-резонансной холангиопанкреатографии. Однако ЭРХПГ сопровождается риском осложнений[8].
В России наиболее доступным методом оценки состояния поджелудочной железы является эластазный тест. При котором оцениваются антитела к панкреатической эластазе — одному из ферментов, вырабатываемых поджелудочной железой. Преимущество этого теста в том, что он позволяет выявить эндокринную недостаточность еще на ранних сроках заболевания.
В некоторых случаях диагноз «хронический панкреатит» можно поставить исходя из данных анамнеза и клинической картины.
Как лечить хронический панкреатит?
Как и диагностика, тактика лечения этого заболевания требует комплексного подхода. Терапия направлена на нормализацию и восстановление функций поджелудочной железы.
Схема лечения
Хронический панкреатит требует соблюдения диеты, проведения медикаментозной терапии, а в отдельных случаях и хирургического вмешательства. Поскольку хронический панкреатит может иметь различные причины и отличаться разной степенью интоксикации, ответ на вопрос, как лечить приступ панкреатита, может быть только один: следует незамедлительно вызвать скорую помощь и направить больного в стационар для квалифицированного обследования. И ближайшие трое суток необходимы голод, полный покой в горизонтальном положении, чистый воздух и холод (до приезда бригады врачей нужно приложить к области желудка грелку со льдом и проветривать помещение).
Медикаментозное лечение
Прием медикаментов при хроническом панкреатите направлен на устранение нескольких проблем.
- Лечение болевого синдрома.> Для этого назначается периодическое или курсовое применение ненаркотических анальгетиков, например с действующим веществом парацетамолом. При его неэффективности назначаются наркотические анальгетики (ввиду высокого риска зависимости, принимать не более двух недель). Предпочтение отдается активному веществу трамадолу (суточная доза не должна превышать 800 мг). Подходит для купирования упорной панкреатической боли и прегабалин, который обладает еще и противотревожным действием, что может оказывать положительное влияние на некоторых больных.
Это важно!
Как правило, если происходит усиление боли после приема пищи, врачи рекомендуют принимать анальгетики за 30 минут до еды, чтобы минимизировать болевые ощущения. Если подобной зависимости не наблюдается, препараты принимаются после еды с целью уменьшения риска повреждения слизистой желудка.
Для профилактики болевых приступов возможно назначение антиоксидантов. Это бета-каротин, аскорбиновая кислота, токоферол и метионин. При неэффективности консервативных средств привлекаются хирург либо врач-эндоскопист, которые могут предложить щадящие методики для снятия боли (блокады, стентирование и другие) и (или) хирургическое лечение.
- Заместительная ферментная терапия назначается при недостаточности внешнесекреторной функции поджелудочной железы для ее разгрузки и улучшения переваривания и усвояемости основных пищевых веществ. С этой целью могут быть назначены таблетки, содержащие панкреатические ферменты и покрытые кишечнорастворимой оболочкой. В отдельных случаях назначаются препараты, подавляющие желудочную секрецию для улучшения эмульгации жиров. Ферментные средства также могут купировать болевой синдром.
- Лечение выявленной эндокринной недостаточности (панкреатогенный сахарный диабет). В этом случае выполняется регулярный контроль глюкозы и назначается диета с дробным питанием, соответствующая диете в случае сахарного диабета I типа и обеспечивающая профилактику гипогликемии. При неэффективности диетотерапии назначается инсулин.
Хирургическое лечение
Выполнение хирургического вмешательства требуется в том случае, когда не удается купировать боль на протяжении трех месяцев, при нарушении трудоспособности, что заметно снижает качество жизни, или при осложнениях хронического панкреатита, требующих хирургического вмешательства, а также при подозрении на рак поджелудочной железы.
Хирургические методы лечения хронического панкреатита бывают прямыми и непрямыми. Непрямые методы включают операции на желчных путях, желудочно-кишечном тракте и невротомии. К прямым относятся дренаж кист, удаление камней, резекция железы.
Хирургическое лечение хронического панкреатита показано в следующих случаях:
- осложненная форма заболевания, сопровождающаяся обтурационной желтухой;
- острые боли, которые не исчезают при длительном консервативном лечении;
- возникновение кисты.
Диета
Научно обоснованной «панкреатической» диеты нет, поэтому от лечащего врача требуется индивидуальный взгляд на проблему с целью расширения рациона питания (в сочетании с заместительной ферментной терапией) для профилактики дефицита нутриентов. Безусловно, должны быть исключены жареные, копченые, соленые, острые блюда и грубая растительная клетчатка, крепкий чай, кофе, какао, сладкие газированные напитки, грибы, выпечка. В идеале рацион больного не должен отличаться по составу и количеству от питания здорового человека[9].
Также показаны минеральные воды. Режим питания должен быть дробным — пять–шесть, иногда восемь раз в день. Желательно высокое содержание в пище белка и углеводов, если это не усиливает боль, тошноту, изжогу и прочие диспепсические симптомы. При экзокринной панкреатической недостаточности необходимо ограничение жиров — в той степени, насколько это требуется в конкретном случае. Зачастую нерафинированные растительные жиры не ограничиваются, но обеспечивается умеренное равномерное распределение их по порциям в течение дня.
В период обострения может быть назначено голодание на два–четыре дня.
Профилактика хронического панкреатита
Лечение хронического панкреатита в стационаре и амбулаторно не даст длительного эффекта без дальнейшей профилактики.
Для сохранения жизни и уменьшения серьезных осложнений больному хроническим панкреатитом необходимо полностью прекратить прием алкоголя и отказаться от курения. Это рекомендуется вне зависимости от этиологии заболевания, предполагаемых доз алкоголя и суточного количества выкуриваемых сигарет. Данное правило распространяется на всех больных хроническим панкреатитом, вне зависимости от продолжительности приема спиртных напитков и курения. К тому же у пациентов, не употребляющих алкоголь, отмечается бóльшая эффективность обезболивающей терапии[10].
Также важно своевременно лечить заболевания желчных путей, желудка и двенадцатиперстной кишки, необходимо придерживаться правильного питания. Эти мероприятия позволят при хроническом панкреатите продлить период ремиссии.
Лечение хронического панкреатита требует от человека серьезного пересмотра образа жизни и привычек. Отдельным категориям больных следует находиться под постоянным наблюдением в связи с риском аденокарциномы предстательной железы. Речь идет о людях старше 60 лет, больных с наследственным панкреатитом, а также о тех, кто имеет кровных родственников с онкологическими заболеваниями щитовидной железы.
Источник
Автор:
Сереброва С.Ю.
1
1 ФГБОУ ВО «Первый МГМУ им. И.М. Сеченова» МЗ РФ ; ФГБУ «Научный центр экспертизы средств медицинского применения» МЗ РФ, Москва
Для цитирования: Сереброва С.Ю. Хронический панкреатит: современный подход к диагностике и лечению. РМЖ. 2008;1:30.
На сегодняшний день заболевания, протекающие со снижением ферментативной функции поджелудочной железы и слизистой оболочки тонкого кишечника, занимают значительное место в структуре болезней желудочно–кишечного тракта.
На сегодняшний день заболевания, протекающие со снижением ферментативной функции поджелудочной железы и слизистой оболочки тонкого кишечника, занимают значительное место в структуре болезней желудочно–кишечного тракта.
Пищеварение начинается в ротовой полости с измельчения пищи и частичной химической обработки содержащейся в слюне амилазой. Белки денатурируются в желудке с участием соляной кислоты и подвергаются там гидролизу, катализируемому пепсином. В двенадцатиперстной кишке пищевой комок смешивается с желчью и секретом поджелудочной железы, что приводит к запуску многочисленных химических реакций трансформации полимеров в низкомолекулярные соединения, способные абсорбироваться. Полостное пищеварение осуществляется, в основном, с помощью ферментов поджелудочной железы, гидролизующих белки, жиры, углеводы. Нутриенты, воздействуя на хеморецепторы двенадцатиперстной кишки, стимулируют образование тех панкреатических ферментов, для которых они являются субстратами. С другой стороны, энзимы являются селективными ингибиторами собственной секреции, что лежит в основе дуоденопанкреатической саморегуляции их образования по принципу отрицательной обратной связи. Снижение секреторной активности поджелудочной железы наблюдается при уменьшении М–холинергического и пептидергического (секретинового и холецистокининового) стимулирующего влияния на нее и при активации адренергического тормозного механизма. Эндогенными факторами, увеличивающими количество выделяемых панкреатических энзимов, являются холецистокинин, гастрин, бомбезин, субстанция Р, секретин, вазоактивный интестинальный полипептид, гистамин, оксид азота. Тормозят секрецию энзимов соматостатин, глюкагон, панкреатический полипептид, желудочный ингибирующий пептид, энкефалины, кальцитонин, пептид Y, пептид YY, норадреналин. Закисление содержимого двенадцатиперстной кишки (декомпенсация ощелачивания в антральном отделе желудка при язвенной болезни двенадцатиперстной кишки) приводит к стимуляции образования секретина с увеличением продукции поджелудочной железой бикарбонатов. Бикарбонаты панкреатического происхождения, в свою очередь, нейтрализуют остатки соляной кислоты и обеспечивают уровень рН, необходимый для активации панкреатических ферментов [4,9,11].
Ферменты поджелудочной железы выделяются в просвет двенадцатиперстной кишки в активном состоянии или в виде проферментов.
Источник
Хронический панкреатит (ХП) — прогрессирующее заболевание ПЖ, характеризующееся появлением во время обострения признаков острого воспалительного процесса, постепенным замещением паренхимы органа соединительной тканью и развитием недостаточности экзо- и эндокринной функции железы.
ХП в клинике подразделяется на обструктивный, кальцифицируюший, паренхиматозный.
В его патоморфологической основе лежит сочетание деструкции ацинарного аппарата с прогрессирующим воспалительным процессом, приводящим к атрофии, фиброзу (циррозу) и нарушениям в протоковой системе ПЖ, преимущественно за счет развития микро- и макролитиаза.
Эпидемиология ХП. Частота ХП от 0,2 до 0,6% в популяции.
На 100 000 населения за год регистрируется 7-10 новых случаев ХП. В последние годы частота ХП растет, что связывают с растущим злоупотреблением алкоголем.
Классификация. На II Международном симпозиуме в Марселе (1983 г.) вновь были рассмотрены вопросы классификации.
Было решено отказаться от выделения острого рецидивирующего панкреатита и хронического рецидивирующего панкреатита, поскольку на практике их не удается четко разделить.
Принято решение выделить следующие формы хронического панкреатита:
I. Хронический панкреатит с фокальным или сегментарным некрозом, сегментарным или диффузным фиброзом, с наличием (или без):
а) кальцинатов;
б) расширения и деформации протоков железы;
в) воспалительной инфильтрации, формирования кист.
2. Хронический обструктивный панкреатит, для которого характерны расширение и (или) деформация протоков, атрофия паренхимы, диффузный фиброз проксимальнее места окклюзии протоков.
В зависимости от клинической симптоматики предложено выделить ХП:
1. Латентный (без отмеченных клинических проявлений болезни);
2. Болевой (характеризующийся периодическими или постоянными болями в животе);
3. Безболевой, протекающий с экзо- и (или) эндокринной недостаточностью ПЖ, с осложнениями или без таковых.
Этиология и патогенез. Доминирующая роль принадлежит хроническому злоупотреблению алкоголем (и его суррогатами) и изменениям желчных путей (ЖКБ, калькулезный холецистит).
Прочие предпосылки: гастродуоденальные и печеночные заболевания, нарушения липидного спектра крови, атеросклероз сосудов самой ПЖ, гиперпаратиреоз, муковисцидоз.
Концепция ферментативного аутолиза ткани железы остается ведущей в понимании основных механизмов развития обострений ХП различной этиологии: алкогольного, билиарного или идиопатического.
«Заброшенный» вследствие рефлкжса в протоки ПЖ сок. содержащий активированный в кишечнике трипсин или желчь, становится пусковым фактором для активации новых порций трипсиногена внутри ацинарной ткани железы, а также для перехода проэластазы в атастазу и активации неактивной формы фосфолипазы А в активную.
Следствием этого «саморазвивающегося» процесса — неуклонно прогрессирующего (несмотря на противодействие эндогенных ингибиторов) аутолиза ткани — являются дополнительные обменные нарушения, которые в сочетании с феноменом «уклонения» ферментов в кровь приводят к «панкреатической токсемии».
Нарушаются гемо- и лимфодннамика, функциональная активность ряда органов; наблюдаются выраженные сдвиги в калликреин-кининовой системе крови, повышение уровня биогенных аминов, вазоактивных вешеств — серотонина и гистамина.
ХП чаше возникает на фоне алкогольной интоксикации.
Этанол резко нарушает внешнесекреторную функцию железы, способствует значительному сгущению секрета, что приводит к образованию белковых скоплений (пробок) в протоках, вызывает интерстициальный отек.
При панкреатите трипсин, который сам по себе не вызывает деструкции ацинарной ткани железы, способствует активации других протеолитических ферментов.
Внутрипанкреатическая активация ферментов возникает вследствие выброса гидролаз (протеаз, липазы, фосфолипазы А, эластазы и целого ряда вазоактивных пептидов) внутрь ткани железы с развитием прогрессирующих аутолитических изменений.
Морфологической предпосылкой ХП при ЖКБ является наличие общего канала, включающего общий желчный и главный панкреатический протоки у 70—85% людей. Концепция о миграции желчного камня, вызывающего временную закупорку ампулы большого сосочка двенадцатиперстной кишки, что способствует забросу активной желчи в панкреатический проток, является наиболее обоснованной.
Клиническая картина ХП характеризуется болью, признаками панкреатической экзокринной недостаточности (диспепсия, диарея, симптомы нарушенного всасывания, похудание), симптомами диабета и рядом осложнений. Интенсивность боли в животе при ХП меньше, а продолжительность больше (недели, реже — месяцы) по сравнению с острым.
Чаще преходящие боли продолжаются несколько дней, в отличие от болей, вызванных поражением желчных путей, которые продолжаются минуты или часы. Иногда боль появляется во время еды и усиливается к окончанию трапезы.
Это связано с тем, что железа во время еды получает секреторные нейрогуморальные сигналы, но при этом в обтурированных мелких протоках повышается давление, что и приводит к появлению и дальнейшему усилению боли.
Боли при ХП обусловлены также воспалением и фиброзом мелких нервных окончаний, разбросанных по всей железе.
Нередко боли возникают ночью, они очень мучительны и изнуряют больных. Больные для их уменьшения подсознательно принимают вынужденное положение, садятся в постель, ноги прижимают к груди («поза перочинного ножа»), при этом уменьшается напряжение капсулы железы.
Непереносимость жирной пищи, метеоризм, неустойчивый стул и другие диспепсические симптомы указывают на нарушение кишечного переваривания нугриентов, в то время как диарея, стеаторея, и реже креаторея — на синдром нарушенного всасывания в кишечнике.
Больные резко худеют, появляются все симптомы малабсорбции: анемия, гипопротеинемия, признаки недостатка жирорастворимых витаминов (А, К, D, Е), отмечаются низкие показатели сывороточного железа, кальция, холестерина.
Могут появиться гипопротеинемический отек и депигментация кожи.
СД клинически проявляется примерно у 1/3 больных и у 1/3 наблюдается патологическая сахарная кривая.
При диабете, обусловленном панкреатитом, на фоне фиброза и атрофии имеется одновременный недостаток глюкагона и инсулина.
В таких случаях появляется ряд клинических особенностей: часты гипогликемия, увеличивается потребность в инсулине, редок кетоацидоз, часты сосудистые осложнения, чаще встречаются ангиоретинопатия, диабетическая нефропатия (гломерулосклероз), полинейропатия.
ХП обычно протекает длительно, годами.
Выявление кальцификатов (камней) в протоках — всегда свидетельство большей давности заболевания.
Диагностика ХП. При осмотре больных хроническим панкреатитом (в период обострения) у части из них можно выявить обложенность языка беловатым налетом, снижение массы тела и тургора кожи, а также признаки гиповитаминоза («заеды» в области угла рта, сухость и шелушение кожи, ломкость волос, ногтей и т. д.), «рубиновые капельки» на коже груди и живота. Возможно появление на коже груди, живота и спины красноватых пятен, остающихся при надавливании.
При пальпации живота отмечается болезненность в подложечной области и левом подреберье, в том числе и в области проекции ПЖ.
У многих больных (в период обострения) удается выявить положительный симптом Мейо—Робсона (болезненность в области левого реберно-позвоночного угла), симптом Грея—Тернера (подкожные кровоизлияния на боковых поверхностях живота), цианоз в области боковых поверхностей живота, или вокруг пупка (симптом Куллена), симптом Воскресенского (пальпируется плотноватое болезненное образование, расположенное в области ПЖ, возникающее за счет отека ее и окружающих тканей, закрывающее пульсирующую аорту; по мере исчезновения отека ПЖ на фоне адекватного лечения больных пульсация аорты появляется вновь), симптом Грота (атрофия подкожно-жировой клетчатки передней брюшной стенки, слева от пупка в проекции ПЖ), симптом Грюнвальда (экхимозы и петехии вокруг пупка и в ягодичных областях как следствие поражения периферических сосудов), симптом Кача (нарушение мышечной защиты, что обычно заметно при папьпации живота), реже — болезненность в точке Дежардена и/или в точке Шафара.
Обязательные лабораторные исследования.
Однократно: общий анализ крови, общий анализ мочи, общий билирубин и фракции, АсАТ, АлАТ, ЩФ, ГГТП, амилаза крови, липаза крови, копрограмма, сахар крови, кальций крови, общий белок и фракции.
Обязательные инструментальные исследования.
Однократно: обзорный рентгеновский снимок брюшной полости, УЗИ органов брюшной полости (комплексно), ЭРХПГ.
Двукратно: УЗИ поджелудочной железы. Дополнительные исследования по показаниям: лапароскопия с прицельной биопсией ПЖ, КТ поджелудочной железы, коагулограмма, сахар крови после приема глюкозы (сахарная кривая).
Консультации специалистов обязательные: хирурга, эндокринолога.
Задачи обследования: выявление этиологических факторов для определения вероятности заболевания, выявление панкреатической недостаточности посредством определения активности ферментов в крови и (или) в моче, выявление морфологических изменений железы (размеры, состояние паренхимы, протоков сосудов), дифференциальная диагностика.
Комбинируя полученные данные, можно с большей или меньшей вероятностью установить диагноз.
Так, обнаружив множество кальцификатов в ткани железы или панкреатическую недостаточность, особенно у лиц, злоупотребляющих алкоголем (данные анамнеза), диагноз ХП можно считать установленным.
УЗИ поджелудочной железы при ХП выявляет повышение ее эхоплотности у 74% больных, наличие и склеротических изменений в железе. Функциональные и биохимические критерии.
В период обострения ХП повышаются уровни ферментов в крови и моче. Повышенный уровень амилазы в моче отмечается у 61% больных, трипсина крови у 79%, кислой фосфатазы (маркера лизосомальных ферментов) у 45%. Также повышаются в крови и ферменты гликолиза — ЛДГ (лактатдегидрогеназа) и ГФИ (глюкозофосфатизомераза), по-видимому, вследствие воспалительного отека железы и развития явлений гипоксии.
Основные критерии диагностики ХП в фазу обострения:
1) наличие холецистита, указания на злоупотребление алкоголем;
2) боль в подложечной области и левом подреберье;
3) повышение в эритроцитах (крови) шиффовых оснований (диеновых конъюгат), отражающих гиперактивацию мембранных процессов перекисного окисления липидов;
4) повышение ферментов — трипсина, амилазы, ЛДГ (ЛДГЗ), кислой фосфатазы в крови, отражающих повышение проницаемости клеточных мембран ацинарных структур;
5) положительный тест восстановления нитросинего тетразолия;
6) изменения при УЗИ поджелудочной железы (повышение эхоплотности, неоднородность эхоструктуры, расширение Вирсунгова протока, увеличение размеров железы);
7) выявление конкрементов в ПЖ;
8) выявление антител к днк и продуктов нуклеинового обмена в моче, повышение циркулирующих иммунных комплексов.
В специализированных стационарах в сложных диагностических случаях используют эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ), особенно в случаях неясных желтух.
Метод инвазивный, требует профессиональной подготовки.
Лечение ХП.
Основные задачи:
1) создание наиболее благоприятных условий для функционирования ПЖ с помощью диетических и режимных мероприятий;
2) устранение факторов, поддерживающих воспалительный процесс, в том числе и лечение сопутствующих заболеваний системы пищеварения, а также устранение воспалительного процесса;
3) снятие или уменьшение болей;
4) компенсация нарушения внешнесекреторной функции ПЖ, а также внутрисекреторной, если оно имеется.
Тактические мероприятия. Первые три дня при выраженном обострении — голод и по показаниям парентеральное питание.
При дуоденостазе — непрерывная аспирация кислого желудочного содержимого с помощью тонкого зонда, в/в через каждые 8ч — ранитидин (150 мг) или фамотидин (20 мг); внутрь — буферные антациды в виде геля (маалокс, ремагель, фосфалюгель, гастерин-гель) через каждые 2—3 ч; в/в — полиглюкин 400 мл в сут, гемодез 300 мл в сут, 10% раствор альбумина 100 мл в сутки, 5—10% раствор глюкозы 500 мл/сут.
При некупирующемся болевом синдроме — парентерально 2 мл 50% раствора анальгина с 2 мл 2% раствора папаверина или 5 мл баралгина или синтетический аналог соматостатина — сандостатин (50—100 мкг 2 раза в день п/к, или в/в капельно лидокаин (в 100 мл изотонического раствора хлорида натрия 400 мг препарата).
После купирования выраженного болевого синдрома обычно с 4-го дня от начала лечения: Болезни поджелудочной железы 259 дробное питание с ограничением животного жира; перед каждым приемом пищи — полиферментный препарат креон (1—2 капсулы) или панцитрат (1—2 капсулы); постеленная отмена анальгетиков, мнфузионной терапии и парентерального введения препаратов, некоторые из них назначают внутрь: ранитилин 150 мг или фамотидин 20 мг 2 раза в день, домперидон или цизаприд 10 мг 4 раза в день за 15 мин до еды, или дебридат 100—200 мг 3 раза в день за 15 мин до еды.
Продолжительность стационарного лечения — 28—30 дней (при отсутствии осложнений). Приведенные материалы в большей степени касаются стационарного этапа.
Амбулаторное лечение должно быть не менее настойчивым и жестко ориентированным на проявления заболевания на каждом этапе лечения. Используются лекарственные средства, уменьшающие секрецию ПЖ.
Чаще всего антацидные препараты (фосфалюгель, маалокс, алмагель и др.); антагонисты Н2-гистаминовых рецепторов (зантак, квамател, гастросидин и др.); ингибиторы протонного насоса (омепразол, рабепразол, эзомепразол, ланзопразол и др.); холинолитики (гастроцепин, атропин, платифиллин и др.).
При обострении ХП, при отсутствии внешнесекреторной недостаточности ПЖ применяют ферментные препараты — панцитрат 20 000 или креон 25 000 по одной капсуле через каждые 3 ч или по 2 капсулы 4 раза в день в период голодания (в первые 3 дня) и по одной капсуле в начале и в конце приема пищи после возобновления приема пищи.
Широко назначаются спазмолитические препараты (но-шпа, бускопан и др.), прокинетики (мотилиум, церукал и др.), при болях — обезболивающие средства (баралгин и др.) и др.
Ферментные препараты широко используются в лечении больных ХП с целью торможения секреции ПЖ по принципу так называемой «обратной связи» — повышенная концентрация ферментных (энзимных) препаратов (прежде всего трипсина) в двенадцатиперстной кишке и других отделах тонкого кишечника ведет к снижению выделения холецистокинина, которому в последнее время отводится значительная роль в стимуляции внешнесекреторной функции поджелудочной железы (продукции ферментов).
Замечено, что использование ферментных препаратов в лечении больных хроническим панкреатитом у части из них дает возможность уменьшить частоту возникновения и интенсивность болевого синдрома: ингибирование (торможение) секреторной функции ПЖ позволяет снизить внутрипротоковое давление и соответственно уменьшить интенсивность болевого синдрома.
Использование ферментов ПЖ до настоящего времени остается основным методом устранения и мальабсорбции.
Для лечения больных с внешнесекреторной недостаточностью ПЖ разработан ряд медикаментозных препаратов, среди которых значительное место отводится ферментным (для проведения заместительной терапии), содержащим значительное количество липазы (до 30 000 ЕД на однократный прием пищи с целью улучшения прежде всего всасывания жиров).
Они покрыты специальной оболочкой (внутри которой находятся небольшие по размерам микротаблетки или гранулы), предохраняющей ферменты, прежде всего липазу и трипсин, от разрушения желудочным соком.
Эта оболочка быстро разрушается в двенадцатиперстной кишке, а в начальном отделе тощей кишки происходит быстрое «освобождение» ферментов и активация их в щелочной среде.
Для этих ферментных препаратов характерно отсутствие желчных кислот, которые способны усиливать секрецию ПЖ и даже могут способствовать появлению диареи.
Заместительная терапия показана при выделении с калом более 1,5 г жира в сутки, а также при наличии стеатореи у больных с диспепсическими проявлениями (поносами) и/или с потерей (снижением) массы тела.
При лечении больных с резко выраженной стеатореей (обильный «блестящий» кал) начальная (разовая) доза липазы должна быть не менее 6000 ЕД, при необходимости ее увеличивают до 30 000 ЕД в сут.
В последнее время наиболее часто в лечении больных хроническим панкреатитом с внешнесекреторной недостаточностью ПЖ в России используются панцитрат и креон.
Доза ферментного препарата определяется с учетом степени выраженности внешнесекреторной недостаточности ПЖ, нозологической формы заболевания.
Суточная доза ферментного препарата для взрослых больных чаще всего составляет в среднем от 30 000 до 150 000 ЕД.
Однако при полной недостаточности внешнесекреторной функции ПЖ доза ферментного препарата увеличивается в зависимости от суточной потребности, что в определенной степени зависит и от массы тела больного.
Продолжительность лечения ферментными препаратами зависит от состояния больных.
Рекомендуют назначать ферментные препараты курсом на 2—3 мес с последующим проведением поддерживающей терапии еще в течение 1—2 мес до полного исчезновения симптомов.
Для повышения
