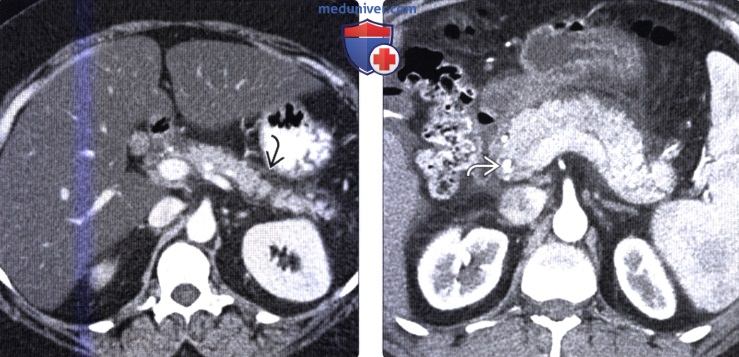
Методы обследования острого панкреатита
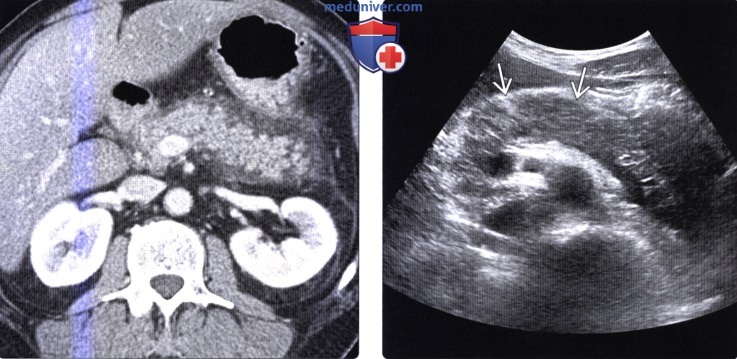
Методы обследования острого панкреатитаа) Терминология: б) Визуализация острого панкреатита: • Отечный интерстициальный панкреатит (70-80% случаев): ПЖ нормально накапливает контраст, некроз отсутствует • Некротический панкреатит (20-30% случаев): участки некроза в паренхиме ПЖ, незначительно/не накапливающие контраст: • Осложнения:
в) Патология: г) Клинические особенности: – Также рекомендуем “Рентгенограмма, КТ, МРТ, УЗИ при остром панкреатите” Редактор: Искандер Милевски. Дата публикации: 9.3.2020 Оглавление темы “Лучевая диагностика патологии поджелудочной железы.”:
|
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
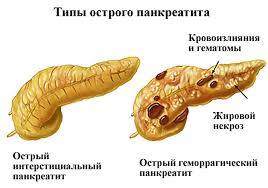
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
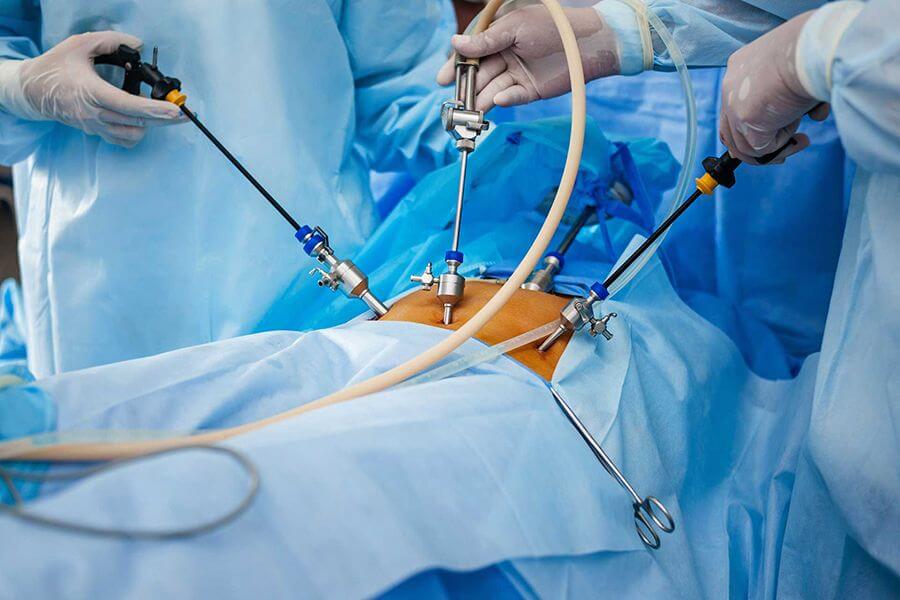
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
Главная
Библиотека
Неотложная абдоминальная хирургия
Диагностика острого панкреатита
Разностороннее обследование больных в остром периоде болезни часто оказывается ограниченным из-за тяжести их состояния. Кроме того, настойчивые попытки уточнить диагноз с необоснованным использованием ряда специальных методик обследования опасны из-за возможности обострения патологического процесса (например, ЭРХПГ).
В остром периоде болезни для установления диагноза острого панкреатита выполняется ограниченное обследование: клиническая оценка состояния больных, общеклинические, биохимические анализы крови и мочи, обзорные рентгеноскопия и рентгенография грудной клетки и брюшной полости, эхолокация, электрокардиографическое исследование. По показаниям выполняются фиброгастроскопия и лапароскопия.
В период стихания или полной ликвидации острых явлений в поджелудочной железе больным выполняется разностороннее исследование различных органов и систем для выявления причины, обусловливающей развитие панкреатита.
Диагностика острого панкреатита на догоспитальном этапе. Наиболее характерным и ранним симптомом острого панкреатита являются интенсивные, относительно внезапные, постоянные боли в верхних отделах живота. Часто боли принимают опоясывающий характер. Безболевые формы панкреатита встречаются крайне редко. При кашле, втягивании живота, натуживании, глубоком вдохе боли, как правило, не изменяются в своей интенсивности.
Другим наиболее частым симптомом панкреатита является многократная рвота, возникающая как самопроизвольно, так и после каждой попытки употребить воду или пищу. Рвота не облегчает состояния больного. После рвоты боли не только не уменьшаются, но иногда и усиливаются.
При объективном обследовании больных, как правило, привлекают внимание относительно слабая пальпаторная и перкуторная болезненность в эпигастральной области, вздутие живота и выраженный тимпанит в верхних отделах. Значительное напряжение мышц передней брюшной стенки и симптомы раздражения брюшины, как правило, отсутствуют.
При тяжелых формах панкреатитов отмечаются признаки ранней эндогенной (ферментативной) интоксикации: цианоз лица и туловища (симптом Мондора), лица и конечностей (симптом Лагерлефа), экхимо-зы на коже боковых отделов живота (симптом Грея-Тернера), вокруг пупка (симптом Каллена), симптомы Грюнвальда (петехии вокруг пупка) и Де-виса (петехии на ягодицах), акроцианоз, мраморность кожи живота и конечностей, коллапс, анурия и др.
В первые часы заболевания температура тела больных обычно нормальная, в последующем она может быть субфебрильной.
Диагностика острого панкреатита в условиях стационара. Лекарственные средства, вводимые больному на догоспитальном этапе (спазмолитики, антигистаминные препараты и др.), могут заметно изменить проявления острого панкреатита к моменту поступления больных в стационар. В то же время в госпитале, несмотря на лечение на предыдущем этапе, могут сохраняться многократная рвота и боли в животе. При пальпации внутренних отделов живота, как правило, отмечаются выраженные болевые ощущения. Парез желудочно-кишечного тракта нарастает. Могут выявляться симптомы ферментативного перитонита (ослабление или полное исчезновение кишечных шумов на фоне вздутия живота, появление жидкости в отлогих местах брюшной полости, умеренно выраженное напряжение мышц передней брюшной стенки, симптом Щеткина-Блюмберга и др.).
При исследовании периферической крови отмечаются увеличение числа лейкоцитов и сдвиг формулы “белой” крови влево. Скорость оседания эритроцитов (СОЭ) в первые часы заболевания, как правило, не изменена, в последующем увеличена.
При исследовании мочи больных острым панкреатитом может определяться белок, иногда сахар и желчные пигменты, а в осадке – даже эритроциты. Важное диагностическое значение при остром панкреатите имеет исследование уровня ферментов поджелудочной железы в крови, моче и экссудате из брюшной полости. Так, активность сывороточной а-амилазы увеличена в 95% случаев. Важным элементом диагностики является определение клиренса амилазы (клиренса креатинина). Коэффициент выше 5 свидетельствует о наличии панкреатита.
При обзорной рентгеноскопии (рентгенографии) грудной клетки и брюшной полости можно рано выявить реактивные изменения со стороны диафрагмы, легких и плевры (ограничение подвижности диафрагмы и высокое ее стояние, дисковидные ателектазы в нижних отделах легких, левосторонний плеврит, пневмонию и др.). Рентгенологическое исследование брюшной полости позволяет исключить ряд других хирургических заболеваний органов живота (перфоративные гастродуоденальные язвы, острую кишечную непроходимость) и обнаружить признаки поражения поджелудочной железы. При этом выявляется характерное вздутие поперечно-ободочной кишки (симптом Гобие) и других отделов кишечника. Рентгеноконтрастное исследование желудочно-кишечного тракта позволяет выявить некоторые косвенные признаки острого панкреатита, к ним относятся развертывание подковы и сдавление двенадцатиперстной кишки, смещение желудка, нарушение моторно-эвакуаторной функции этих органов. При релаксационной дуоденоскопии можно выявить симптом подушки – сглаживание или облитерация складок слизистой оболочки двенадцатиперстной кишки вследствие отека поджелудочной железы и ответной воспалительной реакции стенки кишки. В диагностике острого панкреатита очень информативными оказываются различные виды томографии поджелудочной железы и термография живота.
По данным операционных и секционных находок, характеристика форм острого панкреатита дополняется сведениями о распространенности и локализации патологического процесса в поджелудочной железе. Локальный острый панкреатит характеризуется ограниченной патологической реакцией в пределах одного из отделов поджелудочной железы – головки, тела или хвоста. При тотальном остром панкреатите патологический процесс захватывает все три отдела органа. При субтотальном панкреатите изменения наблюдаются в двух отделах поджелудочной железы. Исход острого панкреатита во многом зависит не только от геморрагических и некротических изменений в поджелудочной железе, но и от изменений в забрюшинной клетчатке.
При билиарном панкреатите отмечается одномоментное сочетание острого патологического процесса в поджелудочной железе и желчных путях, нередко протекающего с механической желтухой.
УЗИ ценный метод диагностики острого панкреатита. При проведении УЗИ выявляется отек поджелудочной железы, ее утолщение в передне-заднем направлении; практически отсутствуют ткани между железой и селезеночной веной. Снижается эхогенность ткани поджелудочной железы.
КТ имеет большую, чем УЗИ, разрешающую способность. Наличие газов в кишечнике не влияет на ее результат. Признаки практически те же, однако введение бариевой взвеси в желудок помогает более четко визуализировать поджелудочную железу.
Тяжесть общих явлений при остром панкреатите обусловлена в основном эндогенной интоксикацией. Она не всегда находится в строгой зависимости от форм панкреатита.
H.Майстеренко, К.Мовчан, В.Волков
“Диагностика острого панкреатита” и другие статьи из раздела Неотложная абдоминальная хирургия
Читайте также:
- Что такое острый панкреатит
- Острый интерстициальный панкреатит
- Вся информация по этому вопросу
Источник