Наиболее часто применяемая операция при некротическом панкреатите

Некротический панкреатит – это состояние, при котором области поджелудочной железы отмирают, что может вызвать нагноение. Это осложнение острого панкреатита.
Рассмотрим симптомы и причины некротического панкреатита, диагностику и варианты лечения.
Что такое некротический панкреатит?
Некротический панкреатит возникает, когда поджелудочная ткань отмирает из-за воспаления. При некротическом панкреатите бактерии могут распространяться и вызывать инфекцию.
Поджелудочная железа является органом, который вырабатывает ферменты, помогающие переваривать пищу. Когда поджелудочная железа здоровая, эти ферменты проходят через канал в тонкий кишечник.
Если поджелудочная железа воспаляется, эти ферменты могут оставаться в поджелудочной железе и повреждать ткани. Это называется панкреатитом.
Если повреждение является серьезным, кровь и кислород не могут достичь некоторых частей поджелудочной железы, что приводит к гибели тканей.
Поджелудочная железа важнейший орган человека, который практически не оперируется. По этой причине некротический панкреатит может привести к летальному исходу.
Симптомы
Первичным симптомом некротического панкреатита является боль в животе. Человек может чувствовать боль в животе в нескольких местах, в том числе:
- на передней части живота;
- рядом с желудком;
- боль в спине.
Боль может быть тяжелой и длиться несколько дней. Другие симптомы, которые могут сопровождать боль:
- вздутие живота;
- лихорадка;
- тошнота;
- рвота;
- обезвоживание;
- низкое артериальное давление;
- учащенный пульс.
Некротический панкреатит может привести к бактериальной инфекции и сепсису, если его не лечить.
Сепсис – это состояние, при котором организм слишком отрицательно реагирует на бактерии в кровотоке, что может привести к тому, что организм впадет в шок.
Сепсис может быть опасным для жизни, поскольку он уменьшает приток крови к основным органам. Это может повредить их временно или навсегда. Без лечения человек может умереть.
Некротический панкреатит может также вызвать абсцесс поджелудочной железы.
Причины
Некротический панкреатит – это осложнение острого панкреатита. Такое осложнение развивается тогда, когда острый панкреатит не лечится, или лечение неэффективно.
Панкреатит – это воспаление поджелудочной железы. Наиболее распространенными причинами панкреатита являются употребление слишком большого количества алкоголя или наличие желчных камней. Желчные камни – это небольшие камни, состоящие из холестерина, которые образуются в желчном пузыре.
Двумя основными типами панкреатита являются:
- Острый панкреатит, при котором внезапно появляются симптомы. У 20 процентов пациентов с острым панкреатитом развиваются осложнения, включая некротический панкреатит.
- Хронический панкреатит – когда симптомы повторяются. В редких случаях это может вызвать некротический панкреатит.
Обычно 50 процентов случаев острого панкреатита вызваны желчными камнями, а 25 процентов вызваны алкоголем.
Панкреатит также может быть вызван:
- повреждение поджелудочной железы;
- опухоль в поджелудочной железе;
- высокий уровень кальция;
- высокий уровень жиров в крови, называемых триглицеридами;
- панкреатический ущерб от медицины;
- аутоиммунные и наследственные заболевания, которые влияют на поджелудочную железу, такие как кистозный фиброз.
Когда у человека есть панкреатит, пищеварительные ферменты попадают в поджелудочную железу. Это вызывает повреждение тканей и предотвращает попадание крови и кислорода в эти ткани. Без лечения поджелудочной железы пациент может умереть.
Бактерии могут затем инфицировать мертвую ткань поджелудочной железы. Инфекция вызывает некоторые более серьезные симптомы некротического панкреатита.
Диагностика
Для диагностики некротического панкреатита врач может осмотреть брюшную область и задать вопросы о симптомах. Также могут потребоваться анализы крови:
- анализ ферментов поджелудочной железы;
- анализ количества натрия, калия или глюкозы;
- уровень триглицеридов.
Также могут использоваться следующие диагностические меры:
- абдоминальное ультразвуковое исследование;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
Если эти тесты показывают, что часть поджелудочной железы отмерла, врач может провести биопсию, чтобы проверить инфекцию.
Лечение панкреатита
Врачи лечат некротический панкреатит в два этапа. Во-первых, лечится панкреатит. Во-вторых обрабатывается часть поджелудочной железы, которая отмерла.
Лечение панкреатита включает:
- инъекции лекарств;
- обезболивающие препараты;
- отдых;
- лекарства для предотвращения тошноты и рвоты;
- соблюдение диеты;
- питание через назогастральный зонд.
Питание через назогастральный зонд – это когда жидкая пища подается через трубку в носу. Кормление человека таким способом дает поджелудочной железе отдых от производства пищеварительных ферментов.
Лечение мертвой или инфицированной ткани поджелудочной железы
Второй этап лечения некротического панкреатита нацелен на отмершую часть поджелудочной железы. Возможно удаление отмершей ткани. Если развилась инфекция – назначаются антибиотики.
Чтобы удалить мертвую ткань поджелудочной железы, врач может вставить тонкую трубку, называемую катетером, в брюшную полость. Мертвая ткань удаляется через эту трубку. Если это не сработает, может потребоваться открытая операция.
Согласно исследованию 2014 года, лучшее время для проведения операции 3 или 4 недели после начала заболевания. Однако, если человек очень плохо себя чувствует, операция по удалению мертвой или инфицированной ткани может произойти раньше.
Если развивается сепсис от инфекции, вызванной некротическим панкреатитом – это может угрожать жизни.
Лечение ранних признаков инфекции – лучший способ предотвратить сепсис.
Профилактика
Не всегда возможно предотвратить панкреатит и его осложнения. Однако они менее вероятны, если поджелудочная железа здорова.
Следующие меры могут помочь поддерживать здоровье поджелудочной железы:
- не пить слишком много алкоголя;
- поддержание здорового веса;
- соблюдение режима питания.
Если у человека есть какие-либо симптомы панкреатита – нужно обратиться к врачу. Раннее лечение – лучший способ снизить риск некротизирующего панкреатита или других осложнений.
Прогноз
Необходимо распознать симптомы некротизирующего панкреатита и немедленно обратиться к врачу. Получение правильного диагноза и лечения – лучший способ избежать осложнений.
Без лечения некротический панкреатит может привести к инфекции или сепсису. Это может привести к смерти.
Некротизирующий панкреатит поддается лечению. При своевременном надлежащем лечении пациент, у которого был некротизирующий панкреатит, должен полностью восстановиться.
Изменение образа жизни для улучшения здоровья поджелудочной железы – лучший способ избежать дальнейших проблем.
В статье использованы материалы журнала Medical News Today.
Сайт предоставляет информацию в справочных целях, только для ознакомления. Поставить диагноз и назначить адекватное лечение может только врач! Медикаменты и народные средства должны назначаться специалистом, так как имеют противопоказания и побочные действия! Посещение и консультации квалифицированного специалиста строго обязательны!
Загрузка…
Источник
Оглавление темы “Лечение панкреатита. Острый холецистит.”:
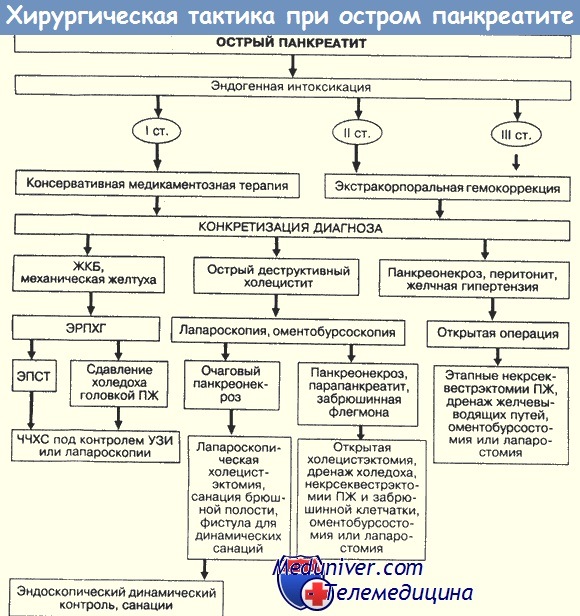
1. Диагностические и лечебные аспекты острого панкреатита. Первая неделя панкреатита.
2. Панкреонекроз. Вторая неделя острого панкреатита.
3. Третья неделя острого панкреатита. Панкреатический абсцесс. Чрескожное дренирование.
4. Операция при остром панкреатите. Техника операции при остром панкреатите.
5. Три главных оперативных подхода при остром панкреатите.
6. Практически важные моменты операции при остром панкреатите.
7. Острый холецистит. Острый калькулезный холецистит.
8. Сопутствующая желтуха при остром холецистите. Консервативное лечение острого холецистита.
9. Хирургическое лечение острого холецистита. Экстренная холецистэктомия. Ранняя холецистэктомия.
10. Показания к экстренной холецистэктомии. Острый холецистит при циррозе печени.
Операция при остром панкреатите. Техника операции при остром панкреатите.
Хирургическое вмешательство по поводу инфицированного или неинфицированного панкреонекроза не имеет существенных различий и заключается в удалении некротизированных тканей. (Надеемся, что у вас не возникает слишком много поводов для операций при стерильном панкреонекрозе?)
Ключевые вопросы оперативного пособия:
• Время— ранняя или поздняя операция.
• Доступ —- чрез- или забрюшинный.
• Техника — резекция железы или удаление некротической ткани (некрэктомия).
• Завершение операции — закрытое или открытое (лапаростомия) ведение.
• Послеоперационное ведение — с продолжительной ирригацией панкреатического ложа или без нее.
• Повторная операция — плановая или срочная.
Вы можете достичь зоны некроза через фронтальный, чрезбрюшинный доступ или внебрюшинно — через разрез боковой стенки живота. Последнее предохранит брюшную полость от контаминации и уменьшит количество раневых осложнений, но эта техника «вслепую» чревата высоким риском повреждения ободочной кишки и ретроперитонеальной геморрагией.
Кроме того, указанный доступ затрудняет обнажение поджелудочной железы и некрэктомию. Мы предпочитаем длинный чрезбрюшинный поперечный разрез (шевронообразный) который обеспечивает достаточный доступ ко всей брюшной полости. Срединная лапаротомия также дает адекватный доступ, но манипуляции мовут быть затруднены предлежащей тонкой кишкой, особенно при планируемой повторные операции или при необходимости лапаростомии.
Внебрюшинные доступы приобретают значение в тех редких случаях, когда процесс локализуется в области хвоста, левых отделов железы или в области головки справа. Чаще всего эти доступы используют для удаления некротизированных жировых секвестров во время последующих повторных операций.
Ваши основные цели при операции:
– Эвакуировать некротические и инфицированные субстраты.
– Дренировать токсические продукты процесса.
– Предотвратить дальнейшее накопление этих продуктов.
– Избежать повреждения соседних органов и сосудистых структур.
Подчеркнем, что инфицированный панкреонекроз коренным образом отличается от других видов хирургической инфекции, с которыми вы встречаетесь, так как этот некроз склонен к прогрессированию, несмотря на заведомо адекватную очистку от некротизированных тканей и дренирование сальниковой сумки.
– Также рекомендуем “Три главных оперативных подхода при остром панкреатите.”
Источник
Некротический панкреатит (панкреонекроз) – одна из тяжелейших форм острого панкреатита, характеризующаяся тем, что в результате воспаления или травматизации поджелудочной железы наступает разрушение ее клеток с выделением значительного количества высокоактивных ферментов и выраженная интоксикация. Эта форма заболевания относится к деструктивным и нередко (в 20-80% случаев) приводит к летальному исходу, что связано с вовлечением в патологический процесс всех жизненно важных органов и систем организма. Болезнь чаще поражает лиц трудоспособного возраста.
Содержание:
- Причины заболевания
- Формы и стадии
- Cимптомы некротического панкреатита
- Диагностика и лечение
Причины заболевания
- Наиболее значимая – желчнокаменная болезнь и «закупорка» камнем общего желчного протока, чаще всего становятся первопричиной панкреонекроза.
- Все причины и состояния, приводящие к сгущению сока поджелудочной железы (хроническая алкогольная интоксикация, злоупотребление жирной пищей и другие).
- Прободные формы язвенной болезни желудка или 12-перстной кишки.
- Нарушения кровообращения в сосудах 12-перстной кишки и поджелудочной железы (при атеросклерозе, стенозах сосудов, при шоковых состояниях без непосредственной травмы из-за ослабления микроциркуляции в брюшных органах).
- Прямая травма ткани самой железы, после чего высока вероятность некротического панкреатита и смерти пациента.
- Операции на органах брюшной полости или на панкреатических протоках (хирургических или эндоскопических).
- Воздействие токсинов или инфекций.
Суть развития некротического процесса сводится к повышенной секреции сока поджелудочной железой, повышению давления в протоковой системе желчевыводящих и панкреатических путей, ишемии ткани железы и разрушению клеток органа с излитием ферментов в брюшную полость и последующим тяжелым перитонитом (воспалением брюшины) и присоединением инфекции.
Предрасполагают к развитию панкреонекрозов такие болезни и состояния, как муковисцидоз, беременность, нарушение электролитного состава крови и соков при алкоголизме, хронические заболевания печени, хронические процессы и аномалии поджелудочной железы, аллергические реакции.
Формы и стадии болезни
Выделяют три фазы некротического панкреатита:
- фаза некроза (разрушения);
- фаза гнойных осложнений;
- фаза восстановления.
Или согласно другим авторам:
- ферментативная фаза – первые 3 суток;
- реактивная фаза – с 5 по 14 сутки;
- фаза исходов – до 3 недель;
- фаза последствий – до 6 месяцев.
По степени разрушения железы можно обозначить три вида панкреонекроза: очаговый (мелкие участки повреждения), субтотальный (поражено до 70% ткани железы) и тотальный (вся железа разрушена).
По типу некроза выделяют жировой (более легкая форма), геморрагический, смешанный. Первый характеризуется образованием жировых бляшек некроза. Второй – пропитыванием ткани железы геморрагическим секретом. Но чаще реализуется смешанный тип.
Клиническая картина, симптомы некротического панкреатита
Некротический панкреатит, как и другие острые хирургические заболевания органов брюшной полости, имеет яркую симптоматику. Это:
- жгучие постоянные боли в животе, нередко опоясывающего характера, иррадиирующие в спину, плечи, руки, шею, левое подреберье;
- многократная неукротимая рвота, не приносящая облегчения, и обезвоживание;
- эйфоричное состояние пациента, беспокойство, говорливость или, наоборот, апатия, адинамия, заторможенность вплоть до коматозного состояния на фоне токсического действия панкреатического сока;
- изменение цвета кожного покрова до серого, «землистого», иногда желтушного;
- гипертермическая реакция организма в ответ на интоксикацию – до 39 градусов;
- возможна задержка стула и газов, метеоризм;
- при осмотре живот вздут и болезненный в верхних отделах, там же имеется защитное мышечное напряжение, нередко наблюдаются синюшность кожи живота, фиолетовые пятна на теле, желтушность в зоне около пупка;
- со стороны сердца выявляется учащенное или замедленное сердцебиение, низкое давление, изменения, подобные инфаркту миокарда;
- печень при ощупывании бывает болезненной, увеличенной;
- панкреонекроз стимулирует поражение почек, ОПН (острая почечная недостаточность), непроходимость кишечника, перитонит, нарушение свертываемости крови, скопление жидкости в полостях.
Среди возможных осложнений – желудочно-кишечные кровотечения из разрушенных ферментами сосудов, кисты, свищи и абсцессы поджелудочной железы, флегмона забрюшинного пространства, язвы желудка и 12-перстной кишки, перитонит, тромбозы крупных брюшных сосудов. Из отдаленных – сахарный диабет, ферментативная недостаточность, хронический панкреатит с исходом в фиброз.
Диагностика и лечение
Наиболее показательными будут анализы крови и мочи на определение уровня альфа-амилазы, который будет повышаться с первых часов болезни, однако не будет коррелировать с тяжестью процесса. Общий анализ крови выявит анемию, лейкоцитоз, повышенное СОЭ. В биохимическом анализе повысятся ферменты АСТ, АЛТ, уровень глюкозы.
УЗИ поджелудочной железы высокоинформативно и в 97% случаев помогает в постановке точного диагноза. На исследовании врач-диагност определит форму, контуры, размеры железы и очагов некроза, кисты и абсцессы, количество выпота в брюшной и грудной полостях, наличие камней в желчевыводящих и панкреатических протоках, сдавления рядом расположенных органов, опухолевый рост.
Обязательно назначаются ФЭГДС, КТ поджелудочной железы, иногда выполняют МРТ, рентгенологические исследования брюшной полости и грудной клетки (для исключения кишечной непроходимости), ангиографию.
С диагностической, а в последующем и лечебной целью может быть применена лапароскопия. Позволяет определить характер некроза и тактику лечения, а также санировать брюшную полость (удалить участки отмерших тканей), дренировать карманы, пространства, где скапливается выпот, наложить при необходимости холецистостому или ввести дренаж в холедох, взять на посев и определение уровня амилазы экссудат, вскрыть и опорожнить абсцесс.
При вклинении камней в общий желчный проток помощь в диагностике и лечении оказывает ЭРПХГ (эндоскопическая ретропанкреатохолангиография), ПСТ (папиллосфинктеротомия) и литотрипсия (разрушение конкремента), другими словами, осмотр большого дуоденального сосочка, его рассечение, дробление и удаление камней, препятствующих оттоку желчи и сока.
Лечебными мерами будут:
- оперативное лечение лапароскопическим или открытым способом;
- массивная антибиотикотерапия и обезболивание, спазмолитики;
- инфузионная терапия, направленная на восстановление объема циркулирующей крови;
- применение препаратов, блокирующих выработку ферментов поджелудочной железой;
- различные методы дезинтоксикации (гемосорбция, плазмаферез).
Прогноз некротического панкреатита весьма серьезный. При этом заболевании требуются колоссальные усилия врачей и медперсонала для сохранения жизни пациента и снижения инвалидизации. Время обращения за медицинской помощью в этом случае играет ключевую роль.
Иванова Ирина Николаевна
Источник
Хирургическое лечение панкреатита часто является единственной возможностью спасти человеческую жизнь. Панкреатит следует лечить под наблюдением врача, это поможет избежать осложнений.
Когда необходима операция?
Воспаление поджелудочной железы наносит сильнейший урон здоровью человека. Иногда консервативное лечение не приносит облегчения, и болезнь приходится лечить хирургическим путем. Часто операция при панкреатите проводится для сохранения жизни пациента.

Показания при разных формах воспаления поджелудочной железы
Операция при остром панкреатите проводится в случае:
- травмы или ранения брюшной полости;
- механической желтухи, вызванной инфекцией желчевыводящих путей;
- неясной диагностики;
- панкреонекроза или геморрагического панкреатита;
- кровотечений, абсцесса, прободения кишечника.
Показания к операции при хронической форме заболевания:
- вирсунголитиаз (камни в протоках железы);
- нарушение проходимости панкреатических протоков;
- хронический панкреатит с заболеваниями печени, желудка, двенадцатиперстной кишки;
- хронический панкреатит с непроходящим болевым синдромом;
- подозрение на рак поджелудочной железы;
- свищи и кисты;
- дуоденостаз.

Хирургическое лечение панкреатита в хронической форме условно подразделяют на:
- оперирование поджелудочной железы;
- оперирование желудка и двенадцатиперстной кишки;
- удаление желчного пузыря;
- вмешательства в вегетативную нервную систему.
Операции в зависимости от сроков исполнения бывают:
- Ранние. Их проводят через неделю от начала заболевания в случаях перитонита, остром панкреатите с деструктивным холециститом, безрезультатном консервативном лечении.
- Поздние. Спустя примерно месяц от начала воспалительного процесса, при нагноении некротических тканей поджелудочной железы, абсцессах.
- Отсроченные. Направлены на предупреждение рецидивов, проводят спустя месяц и больше после перенесенного приступа панкреатита.
Какие виды операций проводятся?

Из нескольких существующих видов операций при хроническом панкреатите на практике применяют следующие:
- Продольный анастомоз панкреатического протока (панкреатоеюнальный анастомоз). Этот вид операционного вмешательства выбирают при диаметре панкреопротока от 8 мм, что бывает при обширном поражении главного протока железы.
- Резекция поджелудочной железы:
- Левосторонняя каудальная. В случае поражения дистального отдела поджелудочной железы с сохранением проходимости протока выполняют этот вид хирургического вмешательства, совмещая его со спленэктекомией (удалением селезенки). Если нарушена проходимость вирсунгова протока, операцию дополняют внутренним дренированием протоковой системы.
- Субтотальная. Проводят при хроническом панкреатите с поражением хвоста, тела и части головки. Практически вся железа вместе с селезенкой удаляются, остается небольшая часть у двенадцатиперстной кишки.
- Панкреатодуоденальная. Этот вид операции делают при поражении головки железы и общего желчного протока. Преимущество этого вида операции в сохранении возможности выработки железой инсулина. Проводится V-образное рассечение передней части тела железы до окончания протока. Создают петлю из тонкого кишечника, по ней ферменты поджелудочной железы будут доставляться в двенадцатиперстную кишку. Операция позволяет облегчить боли у большинства оперированных.
- Тотальная дуоденопанкреатэктомия. Операция показана лицам с обширным некротическим поражением паренхимы и присоединившимся некрозом стенки двенадцатиперстной кишки. Обычно это вторая операция у больных диффузным хроническим панкреатитом. Операция при панкреонекрозе имеет очень сложный послеоперационный период, в результате – много смертельных исходов.

Панкреатоеюностомия по сравнению с резекцией легче в исполнении, не ухудшает функционирование органа, вызывает меньше послеоперационных осложнений, имеет небольшую смертность.
Внимание! Хирургическое вмешательство при алкогольном панкреатите не восстанавливает железу и ее функционирование. Главная цель операции в этом случае – устранение болевого синдрома.
Хирургическое лечение острого панкреатита
Острый панкреатит поджелудочной железы лечат хирургическим путем в случаях следующих осложнений панкреонекроза:
- перитонит;
- абсцесс;
- холангит, закупорка дуоденального сосочка конкрементом;
- кровотечения в местах некроза;
- непроходимость тонкого кишечника.

Практикуют следующие виды операций:
- Диагностическая лапароскопия. На передней брюшной стенке делают несколько небольших разрезов для введения инструментов и зонда. Живот наполняют углекислым газом. Проводят удаление омертвевших участков паренхимы, абдоминизацию. Вводят большую дозу антибиотика, чтобы снизить риск послеоперационного инфицирования. Раны зашивают, обрабатывают антисептиком. При невозможности во время процедуры проделать необходимую работу, сразу же выполняется лапаротомия.
- Лапароцентез. Проводят при асците для удаления содержимого под наблюдением УЗИ-аппарата. Выполняется разрез по линии живота в 2-3 см от пупка, рассекаются кожа, подкожный жир и мышцы брюшины. Окончательный прокол проводят троакаром, вращательным движением вводят его в брюшную полость. Жидкость вытекает медленно, приблизительно 1 л в 5 минут. После на прокол накладывают тугую повязку, живот стягивают потуже марлевой повязкой для сохранения давления.

- Лапаротомия. Полостная операция выполняется при поперечном разрезе или же разрез выполняют в правом подреберье. Вскрывается сальниковая сумка, обеспечивается доступ к поджелудочной железе. Рассекается желудочно-ободочная связка, заводятся крючки для осмотра передней поверхности железы. Омертвевшие участки удаляют путем иссечения или убирают пальцами. В течение суток проводят непрерывный лаваж сальниковой сумки, для чего вставляют по 2 приводящих и отводящих дренажа. Закрывается сальниковая сумка отдельными швами и восстанавливается желудочно-ободочная связка для обеспечения закрытой орошающей системы.
- Люмботомия. Выполняют при флегмоне парапанкреатической клетчатки под общим наркозом. Параллельно ребрам по задней подмышечной линии делают разрез до мышц длиной 5-7 см. Раздвигают мышцы, вскрывают флегмону и вставляют дренажные силиконовые трубки диаметром 1,5 см и удаляют гнойное содержимое. Дренаж закрепляют. Санацию полости проводят через сутки.
Прогноз
В зависимости от того, какие операции делают при панкреатите (малоинвазивные или полостные) зависит длительность восстановительного периода и прогноз на послеоперационный период. Малоинвазивные операции обычно не вызывают осложнений после операции и легче переносятся пациентами в сравнении с полостными.
Трудности оперирования поджелудочной железы
 Операция на поджелудочной железе при панкреатите проводится, если от нее зависит сохранность жизни пациента. Применяют хирургическое вмешательство при панкреатите от 6 до 12% пациентов.
Операция на поджелудочной железе при панкреатите проводится, если от нее зависит сохранность жизни пациента. Применяют хирургическое вмешательство при панкреатите от 6 до 12% пациентов.
Поджелудочная железа очень непредсказуемый орган, требующий бережного и даже нежного обращения. Нельзя с точностью сказать, как она поведет себя во время операции, к тому же неудобное расположение затрудняет ход операции.
Поджелудочная железа расположена очень близко одновременно к нескольким важнейшим «позициям»:
- Брюшной аорте.
- Общему желчному протоку.
- Почкам.
- Верхней и нижней полым артериям.
- Верхним брыжеечным вене и артериям.
Важно! Поджелудочная железа сообщается с двенадцатиперстной кишкой общим кровотоком, что осложняет проведение операции. Ткани поджелудочной неустойчивы к повреждениям, после операций на железе нередко образуются свищи, происходят кровотечения.
 Операции на поджелудочной железе сложны и летальность при них очень высока. Наиболее неутешителен прогноз после операции при некрозе поджелудочной железы. Конечно же, многое зависит от своевременности операции, общего состояния здоровья пациента, его возраста.
Операции на поджелудочной железе сложны и летальность при них очень высока. Наиболее неутешителен прогноз после операции при некрозе поджелудочной железы. Конечно же, многое зависит от своевременности операции, общего состояния здоровья пациента, его возраста.
Плохой прогноз после хирургического вмешательства по поводу злокачественного образования. У таких пациентов высока вероятность рецидива болезни. При ответственном отношении к здоровью, выполнении предписаний врача, соблюдении диеты прогноз более оптимистичный.
Послеоперационный панкреатит
Поджелудочная железа – орган, крайне чувствительный к механическим повреждениям. К сожалению, хирургические вмешательства на поджелудочной железе, желудке, фатеровом сосочке способны инициировать послеоперационный панкреатит. Часто осложнение возникает при трудновыполнимых операциях на желудке и двенадцатиперстной кишке.
Важно! Панкреатит после операции нередко возникает при длительном течении холецистита, холангита и холедохолитиаза. Заболевание диагностируется как отечный или деструктивный панкреатит. Очень высока летальность – примерно половина случаев послеоперационного панкреатита заканчиваются смертью пациента.
Отзывы больных, перенесших операцию на поджелудочной железе, говорят о важности соблюдения диеты и врачебных предписаний.
Полезное видео
Источник
