Операции при деструктивном панкреатите

Операции на поджелудочной железе предусматривают множество подкатегорий, которые призваны улучшать качество уровня жизни пациентов гастроэнтерологического отделения.
Уникальность представленной железы заключается в том, что он одновременно является органом, который вырабатывает внешний и внутренний секрет. Он отвечает за выработку ферментов, которые гарантируют стабильное пищеварение. Секрет поступает по выводным протокам в кишечник. Также орган является генератором гормонов, которые поступают прямо в кровь. Если вовремя не оказать лечение, то пострадавшая железа быстро выходит из строя, задевая из-за своей дестабилизации соседние ткани.
Особенно опасным является вариант, когда у пострадавшего обнаружили опухоль онкологического характера, будь то доброкачественное или злокачественное образование. Практически всегда подобный сценарий требует вмешательства по удалению проблемного участка.
Медицинские показания
Анатомически поджелудочная железа принадлежит к верхнему отделу брюшной полости, располагаясь позади желудка. Место локализации находится довольно глубоко, что представляет некоторую сложность во время хирургического вмешательства.
Схематически орган можно разделить на три части: тело, хвост, головку. Все из них тесно прилегают к смежным органам. Так, головку огибают двенадцатиперстная кишка, а задняя поверхность прилегает к правой почке с надпочечником. Часть соприкасается с аортой, полыми венами, селезенкой и важным сосудистым путям.
Из-за столь плотной анатомической наполненности люди часто задаются вопросом, делают ли вообще частичное, либо полное иссечение органа. Но если за процедуру ответственен опытный хирург, то он справится даже со столь сложными задачами.
Уникальный орган поражает не только своей обширной функциональностью и расположением. У него довольно необычное строение, которое предусматривает не только соединительную ткань, но и железистый аналог. Дополнительно паренхиматозная составляющая организма имеет обильную сосудистую сеть и протоки.
Медики признают, что указанная железа мало понятна в плане этиологии и патогенеза. Из-за этого ее излечение часто предусматривает длительный комплексный подход. Иногда даже при положительной динамике проявляются негативные последствия.
Среди наиболее распространенных возможных осложнений выделяют:
- кровотечения;
- нагноения;
- рецидивы;
- расплавление окружающей ткани;
- выход агрессивного фермента за допустимые границы.
Из-за этого хирургическая технология применяется только в исключительных случаях, когда понятно, что никакие другие альтернативные способы не помогут справиться со сложившейся ситуацией. Удаление проблемной части брюшной полости, либо частично позволит избавиться от постоянного болевого синдрома, улучшить его самочувствие и даже предотвратить летальный исход.
Среди основных медицинских показаний эксперты отмечают:
- острый воспалительный процесс;
- панкреонекроз;
- перитонит;
- панкреатит некротического формата с нагноением, что является показанием для экстренного проведения иссечения;
- абсцесс;
- травма с последующим кровотечением;
- новообразования;
- киста;
- псевдокиста.
Последняя вариация предусматривает болезненность и нарушения оттока.
В зависимости от первоисточника заболевания будет определяться тип операции. Современная классификация предусматривает следующие разновидности:
- некрэктомия, которую запускает некроз;
- тотальная панкреатэктомия;
- дренирование абсцесса;
- дренирование кисты.
Отдельно рассматриваются решения по надобности иссечения только части органа, что называется резекцией. Когда необходимо удаление головки, то используется один из наиболее популярных видов резекции – панкреатодуодельный. А при обнаруженных поражениях в области хвоста, либо тела не обойтись без дистального формата резекции.
Хирургия для помощи больным острым панкреатитом
После того как у пострадавшего подтверждают течение острого панкреатита, то сначала медики пытаются восстановить былое здоровье без операции. Но когда альтернативные подходы не дают должного результата, то без радикальных мер не обойтись.
Эксперты отмечают, что, несмотря на серьезность недуга, строгих критериев для показания к процедуре при панкреатите острого типа не существует.
Основными указателями о надобности привлекать хирургию числятся:
- инфицированный панкреонекроз, который характеризуется гнойным расплавлением тканей;
- неэффективность консервативной терапии сроком более двух дней;
- абсцессы;
- гнойные накопления при перитоните.
Особенную сложность даже для настоящих профессионалов считается некротическое течение болезни, когда нагноение преследует около 70% всех потерпевших.
Без радикальных решений смертность составляет 100%.
Когда у пациента подтверждают инфицированный панкреонекроз, то ему экстренно назначают открытую лапаротомию с очищением от омертвевших клеток и дренированием послеоперационного ложа.
Согласно статистике, около 40% клинических случаев требует в будущем повторную лапаротомию. Точный временной промежуток вряд ли озвучит даже опытный гастроэнтеролог. Причиной для повтора называют надобность до конца избавиться от вредоносных пораженных некрозом тканей.
При особенно сложных сценариях медики даже не ушивают брюшную полость, оставляя ее в открытом состоянии, чтобы при риске кровотечения быстро тампонировать проблемную зону.
Многих стоящих на учете в гастроэнтерологическом отделении больницы интересует факт того, сколько стоит подобная помощь. Но здесь нет определенной цифры, так как учитывает особенность каждой операции вместе с привлеченными лекарствами, анестезией и последующим восстановлением. Врачи предупреждают, что если пациенту сделали операцию, то это еще не конец трат.
Всегда сохраняется риск надобности повторного вмешательства. Цена повысится и из-за надобности проходить довольно длительную реабилитацию. Отдельно на стоимость влияет надобность прибегать к холецистэктомии. Эта мера нужна, если вместе с основным заболеванием у потерпевшего нашли еще желчнокаменную болезнь. Тогда за один заход хирург избавится и от желчного пузыря.
Какая операция показана при абсцессах
Если у человека подтвердили наличие абсцесса, то с отправкой в операционную затягивать нельзя. Особенно тогда, когда абсцесс стал прямым следствием ограниченного некроза после попадания инфекционного возбудителя. Иногда провокатором отклонения становится отдаленный период нагноения псевдокисты.
Обычно люди спрашивают, что можно предпринять в столь серьезной ситуации, кроме операции, но без вскрытия с дренированием жизнь человек вряд ли удастся спасти. В зависимости от территории поражения будет зависеть, какой технологии гастроэнтеролог отдаст предпочтение:
- открытой;
- лапароскопической;
- внутренней.
Первая комбинация базируется на лапаротомии, где фигурирует вскрытие абсцесса с дренированием его полости до тех пор, пока участок полностью не очистится.
Когда принимается вердикт в пользу лапароскопического дренирования, то обязательно привлекается лапароскоп, с помощью которого вскрытие проблемной точки происходит аккуратно. Далее эксперт удаляет нежизнеспособные ткани, устанавливает каналы для функционирования полноценного дренажа.
Сложной в исполнении и одновременно продуктивной методикой является внутреннее дренирование, трудность которого заключается во вскрытии абсцесса посредством вмешательства через заднюю стенку желудка. Для успешного исхода используется лапаротомический или лапароскопический доступ.
Итог представлен в виде выхода вредоносного содержимого через искусственно созданный свищ. Киста со временем облитерируется, а свищевое отверстие затягивается.
Нужна ли операция при псевдокисте
Псевдокиста является последствием острого воспалительного процесса в поджелудочной области. С физиологической точки зрения псевдокистой называют полость, которая не получила сформировавшуюся оболочку, а внутри ее имеется панкреатический сок.
Некоторые ошибочно полагают, будто такой диагноз – это рак, но на деле избавиться от него на порядок проще, нежели при диагностировании онкологии. Касается это даже ситуаций, когда обнаружены внушительные скопления вплоть до 5 сантиметров по диаметру.
Если не помочь больному на данном этапе, то он в скором времени столкнется с многочисленными осложнениями, которые выражаются в:
- сдавливании окружающих тканей или протоков;
- хронических болевых ощущениях;
- нагноении вплоть до образования абсцесса;
- эрозии сосудов с кровотечением из-за воздействия агрессивных пищеварительных ферментов;
- прорыве накоплений в брюшную полость.
Подтверждают подобные печальные сценарии многочисленные отзывы тех, кто уже успел пройти через столь сложное испытание. Им для облегчения состояния назначали:
- чрезкожное наружное дренирование;
- иссечение псевдокисты;
- внутреннее дренирование, что базируется на создании анастомоза кисты с желудком, либо петлей кисты.
Один из вариантов представленных выше выбирается исключительно на основе результатов анализов.
Особенности резекции
Удаление части органа назначается только тогда, когда по-другому спасти здоровье не получается. Обычно это происходит вследствие поражения новообразованием, либо после недавно перенесенной травмы, когда общий прогноз остается стабильно положительным. Очень редко к радикальному иссечению прибегают, если человек стал жертвой хронического панкреатита.
Из-за некоторых анатомических отличительных черт кровоснабжения железы удалить можно только одну из двух частей:
- головку;
- тело с хвостом.
Но первое решение предусматривает обязательное вырезание двенадцатиперстной кишки, так как система имеет единое кровоснабжение.
Для снижения процентного соотношения рисков хирургического вмешательства на поджелудочной железе медики разработали несколько версий резекции. Наиболее востребованной является панкреатодуоденальная вариация, которую еще называют методом Уиппла. Технология опирается на извлечение не только пораженной головки железы вместе с огибающей орган двенадцатиперстной кишки, но и часть желудка, желчного пузыря и соседних лимфатических узлах.
Показано столь обширное вмешательство при раке фатерова сосочка или опухоли, которая расположилась на указанной территории. Но на иссечении дело не заканчивается, ведь хирург обязан соорудить отвод для желчи. Для реконструкции используют оставшиеся ткани железы. Внешне это будет выглядеть, будто специалист заново сформировал испорченные отделы пищеварительного тракта из того, что осталось в брюшной полости.
Программа восстановления предусматривает сразу несколько анастомозов:
- выходной желудочный отдел с тощей кишкой;
- проток культи поджелудочной с кишечной петлей;
- общий желчный проток с кишкой.
Изредка, исходя из сложившейся на момент проведения операции, хирурги отдают предпочтение панкреатогастроанастомозу. Он базируется на выводе панкреатического протока в желудок, а не как обычно – в кишечник.
Дистальная вариация необходима для освобождения от опухоли, которая дислоцируется в теле или хвосте. Считается, что это более тяжелый случай, если речь идет о злокачественных онкологических образованиях. Они практически всегда являются неоперабельными, так как слишком скоро прорастают в кишечную сосудистую систему. Из-за этого к столь радикальному решению хирурги чаще склоняются, если была подтверждена доброкачественность опухоли.
Трудностей добавляет тот факт, что дистальный аналог обязательно охватывает надобность удалить селезенку. Объясняется столь сложная система тем, что методика связана с распространением на послеоперационной стадии сахарного диабета.
Иногда планы приходится менять прямо на месте. При раскрытии брюшной полости доктор может отметить более обширное распространение патологии, что побудит его воспользоваться крайней мерой – тотальной панкреатэктомией. Это означает, что планируется полное иссечение органа ради сохранения здоровья.
Какие операции делают при хроническом панкреатите
Некоторые пациенты полагают, что при сахарном диабете вместе с сопутствующей дестабилизацией деятельности железы из-за хронического панкреатита выручит только операция. Но эксперты предупреждают, что при подобном состоянии поджелудочной можно надеяться только на облегчение состояния, а не на полное выздоравливание без рисков рецидива.
Чтобы помочь потерпевшим от хронической формы столь опасного недуга, медики разработали несколько практик в хирургии:
- дренирование протоков, что необходимо при ярко выраженной проблемной проходимости;
- резекция с дренированием кисты;
- резекция головки, что свойственно механической желтухе, стенозе двенадцатиперстной кишки;
- панкреатэктомия при масштабных поражениях.
Особенного внимания заслуживают камни, которые откладываются в протоках. Они частично, либо полностью блокируют прохождение секрета, что провоцирует острый болевой синдром. При сильных болях и невозможности ослабить их проявления с помощью фармакологических веществ, нет никакого другого выхода, кроме классической операции.
Такая техника носит название вирсунготомия. Она означает рассечение протока для удаления камня, либо дренаж выше уровня обструкции.
Успех пересадки органа
Относительно новым словом в хирургии по вопросам здоровья поджелудочной стала пересадка. Впервые она была произведена в 1967 году. Но уже тогда научные сотрудники знали, что менять органы получится только вместе с сопутствующей двенадцатиперстной кишкой.
Несмотря на то, что с другими внутренними органами после своеобразного обмена получается прожить довольно дол
Источник
 Острый деструктивный панкреатит
Острый деструктивный панкреатитОстрый деструктивный панкреатит представляет собой один из тяжелейших недугов, которые встречаются у человека при расстройствах функционирования поджелудочной.
Панкреатиты представляют собой комплекс недугов, при которых фиксируется появление и развитие острого воспаления в тканях органа, сопровождающееся возникновением деструктивных процессов, связанных с патразрушением структуры и целостности клеток железы. В процессе прогрессирования острого деструктивного панкреатита клеточной мембраны наблюдается заполнение свободного межклеточного пространства ферментами, синтезируемыми клетками поджелудочной, что вызывает самопереваривание тканей.
Общая характеристика и фазы прогрессирования острой деструктивной формы панкреатита
В случае прогрессирования в 15-20% случаев болезнь приобретает деструктивные формы острого панкреатита. При развитии острой формы деструктивного панкреатита смертность составляет до 30% случаев. В случае развития тяжелой формы недуга летальность может достигать 100%.
При остром деструктивном панкреатите максимальная летальность наблюдается в первую, третью и четвертую недели с момента начала развития заболевания в организме. Смерть пациента при остром деструктивном панкреатите на второй неделе прогрессирования недуга фиксируется реже всего. Летальный исход на этой стадии характерен для людей в пожилом возрасте. Неблагоприятный исход на второй неделе течения заболевания может наступить в случае развития недуга у человека с ослабленным организмом.
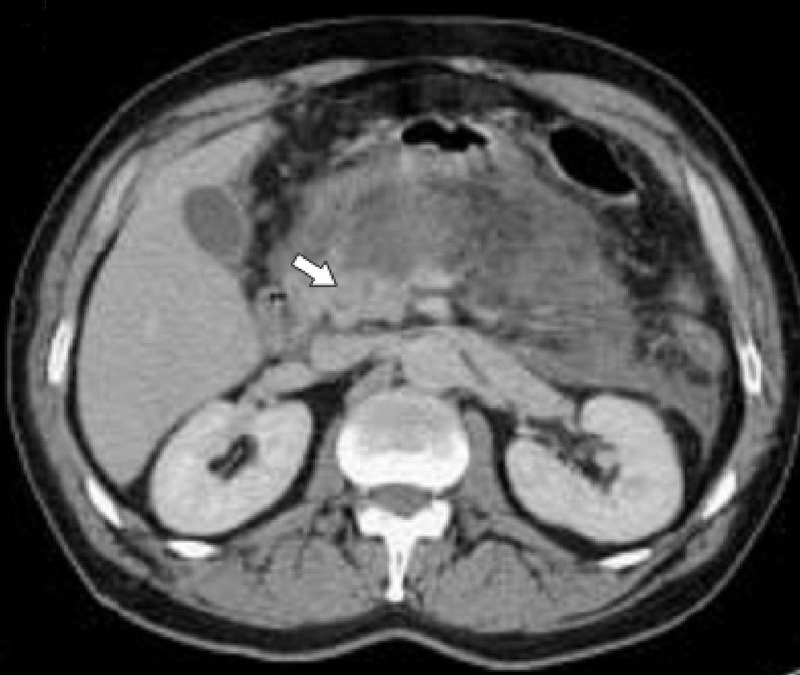 Компьютерная томография деструктивного панкреатита
Компьютерная томография деструктивного панкреатита
При прогрессировании острой формы деструктивного панкреатита выделяются несколько фаз, для которых характерно проявление определенных изменений в тканях поджелудочной и тканях, окружающих орган.
Фазы заболевания:
- Первая фаза острого деструктивного панкреатита носит название ферментативной. Длительность этой фазы составляет до 3 суток с момента начала развития болезни, при этом наблюдается формирование участков некроза тканей поджелудочной. В конце ферментативной фазы наблюдается светлый промежуток, при котором происходит снижение проявлений симптомов болезни и переход ферментативной фазы в реактивную.
- Вторая фаза острой формы деструктивного панкреатита носит название реактивной, как правило, эта фаза недуга регистрируется со второй недели развития нарушения. Реактивная фаза является промежуточной и носит название фазы перипанкреатического инфильтрата.
- Третья фаза острого деструктивного панкреатита носит название стадии секвестрации. Эта фаза развивается с третьей недели течения болезни.
Третья фаза острого деструктивного панкреатита в своем прогрессировании может иметь 3 типа развития событий.
Первое направление характеризуется процессом рассасывания перипанкреатического инфильтрата и наступлением выздоровления пациента, такое течение недуга наблюдается в 35% случаев выявления болезни.
У 1/3 пациентов, заболевших острым деструктивным панкреатитом, наблюдается прогрессирование асептической секвестрации, которая заключается в осуществлении процесса отторжения некротизированного участка от тканей органа, сохранивших свою жизнеспособность. В случае развития недуга в этом направлении происходит формирование парапанкреатической кисты без нагноений.
У 30-35% пациентов наблюдается прогрессирование септической секвестрации, при которой происходит формирование гнойных и септических осложнений. Этот вариант третьей фазы является наиболее опасным для здоровья и жизни человека.
Причины и симптоматика развития острой формы деструктивного панкреатита
В соответствии с данными, полученными в результате научных исследований, которые проведены в последнее время, основными факторами острого деструктивного панкреатита являются:
- алкогольсодержащие напитки;
- недуги, связанные с нарушениями в работе желчевыводящих путей;
- заражение глистами;
- травмы брюшины;
- интоксикации различного генеза.
 При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При наличии соответствующего опыта любой медик без особых трудностей способен выявить у пациента прогрессирование острого деструктивного панкреатита. Заболевание легко определяется по наличию триады признаков:
- Сильные боли в области эпигастрия.
- Возникновение регулярных рвотных позывов.
- Сильный метеоризм.
Болевые ощущения чаще всего возникают внезапно и имеют высокую интенсивность и силу, очень часто наблюдаются при употреблении жирной пищи или алкоголя при остром деструктивном панкреатите. Болевые ощущения могут сопровождаться шоком, потерей сознания и частыми рвотными позывами. Частая и изнуряющая рвота ведет к прогрессированию обезвоживания.
Помимо указанных признаков у человека наблюдаются симптоматика, характерная для общей интоксикации – это повышение температуры тела, возникновение озноба, тахикардии, одышки и цианоза слизистых оболочек организма больного.
Особенности ощущаемых болей находятся в полной зависимости от формы недуга и причин его возникновения. Основными особенностями проявлениями болей считаются следующие:
- возникновение дискомфортных ощущений;
- впадение пациента в состояние коллапса;
- развитие острых болей в области эпигастрия;
- появление нестерпимых болевых ощущений.
Возникающая в процессе прогрессирования болезни рвота не приносит облегчения пациенту. Кожные покровы лица при этом приобретают красный оттенок, а при впадении человека в коллапс наблюдается побледнение кожного покрова.
Прогрессирующее заболевание приводит к повышению концентрации эластазы, которая провоцирует запуск процесса разрушения сосудов кровеносной системы, что приводит к возникновению кровотечений в органах, входящих в систему пищеварения.
Методики диагностирования острого деструктивного панкреатита у пациента
Важно! Для того чтобы лечение было максимально эффективным, необходимо оперативно и точно поставить диагноз.
При проведении диагностики заболевания особое внимание следует обращать на пациентов, которые имеют функциональные нарушения в работе поджелудочной.
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать.
Внимание! Сложность заболевания заключается в том, что нарушения, возникающие в организме, способны очень быстро спровоцировать развитие коматозного состояния и других опасных для организма состояний.
Для выявления патологических изменений применяется ультразвуковое обследование пациента, которое позволяет выявить:
- наличие отека поджелудочной;
- прогрессирование некротических процессов;
- неравномерность структуры тканей органа.
 УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
Помимо УЗИ применяются компьютерная томография и цилиакография.
Наиболее информативным методом обследования является лапароскопия. Применение этого метода позволяет провести дифференциацию диагноза, отличить панкреонекроз от холецистита, прободной язвы и некоторых других острых состояний организма, связанных с нарушениями в работе органов брюшной полости.
Современные методы проведения лечения
Чаще всего пациента госпитализируют с недугом, находящимся на стадии токсемии. Первичный диагноз лечащий врач устанавливает по характерным признакам. В дальнейшем диагноз требуется подтвердить или опровергнуть путем проведения инструментальной диагностики и лабораторных анализов.
Так как недуг способен развиваться непредсказуемо, то врач, занимающийся лечением, должен быть готов к развитию заболевания по любому сценарию. Лечебные мероприятия должны быть направлены на инактивирование ферментов, которые продуцируются поджелудочной. В процессе проведения лечебных мероприятий большое внимание следует уделить нормализации оттока секрета поджелудочной и очистке ее от образующихся токсичных соединений. Большое внимание в процессе лечения следует уделить купированию болевых ощущений.
Важно! Для пациента следует обеспечить голодание и полный эмоциональный покой.
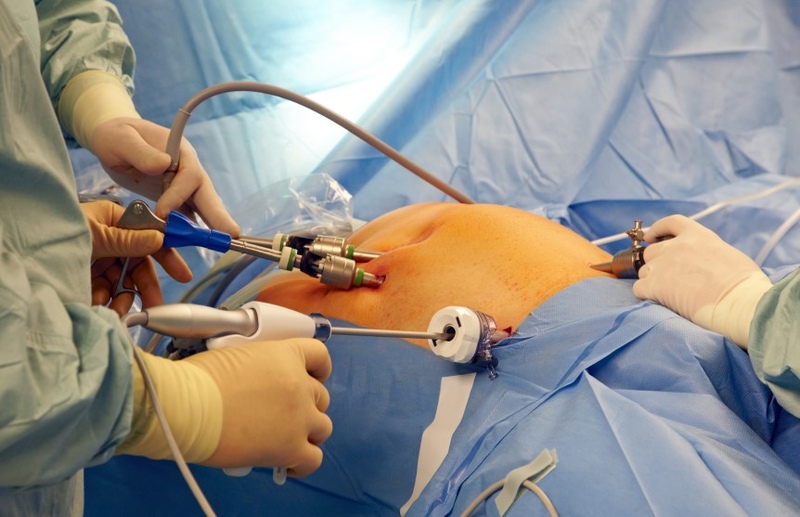 Наиболее информативным методом обследования является лапароскопия
Наиболее информативным методом обследования является лапароскопия
В процессе проведения лечебных процедур осуществляется промывание желудка при помощи холодной воды. Для этой цели используется зонд.
При осуществлении лечения проводится детоксикация. Это состояние достигается путем введения в организм мочегонных препаратов.
При правильном проведении лечебных процедур фаза токсемии завершается выздоровлением больного. В редких случаях она способна перерасти в фазу гнойных осложнений. При таком варианте течения болезни проводится хирургическое вмешательство, которое предполагает удаление пораженных участков органа.
Источник
