Оперативные доступы при панкреатите
Оглавление темы “Лечение панкреатита. Острый холецистит.”:
1. Диагностические и лечебные аспекты острого панкреатита. Первая неделя панкреатита.
2. Панкреонекроз. Вторая неделя острого панкреатита.
3. Третья неделя острого панкреатита. Панкреатический абсцесс. Чрескожное дренирование.
4. Операция при остром панкреатите. Техника операции при остром панкреатите.
5. Три главных оперативных подхода при остром панкреатите.
6. Практически важные моменты операции при остром панкреатите.
7. Острый холецистит. Острый калькулезный холецистит.
8. Сопутствующая желтуха при остром холецистите. Консервативное лечение острого холецистита.
9. Хирургическое лечение острого холецистита. Экстренная холецистэктомия. Ранняя холецистэктомия.
10. Показания к экстренной холецистэктомии. Острый холецистит при циррозе печени.
Операция при остром панкреатите. Техника операции при остром панкреатите.
Хирургическое вмешательство по поводу инфицированного или неинфицированного панкреонекроза не имеет существенных различий и заключается в удалении некротизированных тканей. (Надеемся, что у вас не возникает слишком много поводов для операций при стерильном панкреонекрозе?)
Ключевые вопросы оперативного пособия:
• Время— ранняя или поздняя операция.
• Доступ —- чрез- или забрюшинный.
• Техника — резекция железы или удаление некротической ткани (некрэктомия).
• Завершение операции — закрытое или открытое (лапаростомия) ведение.
• Послеоперационное ведение — с продолжительной ирригацией панкреатического ложа или без нее.
• Повторная операция — плановая или срочная.
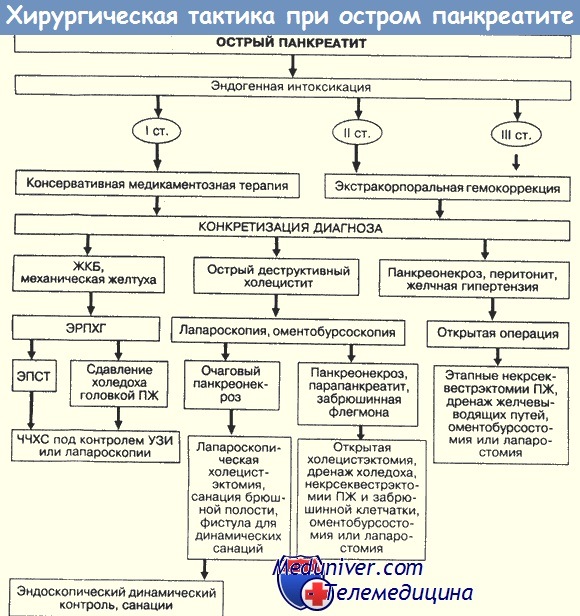
Вы можете достичь зоны некроза через фронтальный, чрезбрюшинный доступ или внебрюшинно — через разрез боковой стенки живота. Последнее предохранит брюшную полость от контаминации и уменьшит количество раневых осложнений, но эта техника «вслепую» чревата высоким риском повреждения ободочной кишки и ретроперитонеальной геморрагией.
Кроме того, указанный доступ затрудняет обнажение поджелудочной железы и некрэктомию. Мы предпочитаем длинный чрезбрюшинный поперечный разрез (шевронообразный) который обеспечивает достаточный доступ ко всей брюшной полости. Срединная лапаротомия также дает адекватный доступ, но манипуляции мовут быть затруднены предлежащей тонкой кишкой, особенно при планируемой повторные операции или при необходимости лапаростомии.
Внебрюшинные доступы приобретают значение в тех редких случаях, когда процесс локализуется в области хвоста, левых отделов железы или в области головки справа. Чаще всего эти доступы используют для удаления некротизированных жировых секвестров во время последующих повторных операций.
Ваши основные цели при операции:
– Эвакуировать некротические и инфицированные субстраты.
– Дренировать токсические продукты процесса.
– Предотвратить дальнейшее накопление этих продуктов.
– Избежать повреждения соседних органов и сосудистых структур.
Подчеркнем, что инфицированный панкреонекроз коренным образом отличается от других видов хирургической инфекции, с которыми вы встречаетесь, так как этот некроз склонен к прогрессированию, несмотря на заведомо адекватную очистку от некротизированных тканей и дренирование сальниковой сумки.
– Также рекомендуем “Три главных оперативных подхода при остром панкреатите.”
Источник
|
Источник
Поджелудочная железа – орган, обладающий экскреторной и инкреторной функциями. В железе различают головку, тело и хвост. От нижнего края головки иногда отходит крючковидный отросток.
Головка окружена сверху, справа и снизу, соответственно, верхней, нисходящей и нижней горизонтальной частями двенадцатиперстной кишки. Она имеет:
1. переднюю поверхность, к которой выше брыжейки поперечной ободочной кишки прилегает антральная часть желудка, а ниже – петли тонкой кишки;
2. заднюю поверхность, к которой прилегают правая почечная артерия и вена, общий жёлчный проток и нижняя полая вена;
3. верхний и нижний края.
Тело имеет:
1. переднюю поверхность, к которой прилегает задняя стенка желудка;
2. заднюю поверхность, к которой прилегают аорта, селезёночная и верхняя брыжеечная вены;
3. нижнюю поверхность, к которой снизу прилегает двенадцатиперстнотощекишечный изгиб;
4. верхний, нижний и передний края
Хвост имеет:
1. переднюю поверхность, к которой прилегает дно желудка;
2. заднюю поверхность, прилежащую к левой почке, её сосудам и надпочечнику. Через всю железу от хвоста к головке проходит проток поджелудочной железы, который, соединяясь с жёлчным протоком или отдельно от него, открывается в нисходящую часть двенадцатиперстной кишки на большом дуоденальном сосочке. Иногда на малом дуоденальном сосочке, расположенном приблизительно на 2 см выше большого, открывается добавочный панкреатический проток.
Связки:
1. желудочно-поджелудочная – переход брюшины с верхнего края железы на заднюю поверхность тела, кардии и дна желудка (по ее краю проходит левая желудочная артерия);
2. привратниково-желудочная – переход брюшины с верхнего края тела железы на антральную часть желудка. Голотопия: В собственно надчревной области и левом подреберье. Проецируется по горизонтальной линии через середину расстояния между мечевидным отростком и пупком.
Скелетотопия:
1. головка – L1
2. тело – Th12
3. хвост – Th11.
Орган находится в косом положении, и его продольная ось направлена справа налево и снизу вверх. Иногда железа занимает поперечное положение, при котором все ее отделы расположены на одном уровне, а также нисходящее, когда хвост загнут книзу.
Отношение к брюшине: ретроперитонеальный орган.
Кровоснабжение осуществляется из бассейнов общей печеночной, селезеночной и верхней брыжеечной артерий.
Головка кровоснабжается верхними и нижними поджелудочно-двенадцатиперстными артериями (от желудочно- двенадцатиперстной и верхней брыжеечной артерий, соответственно).
Тело и хвост поджелудочной железы получают кровь из селезеночной артерии, которая отдает от 2 до 9 панкреатических ветвей, среди которых самой крупной является a. pancreatica magna.
Венозный отток осуществляется в систему воротной вены через поджелудочно-двенадцатиперстные и селезеночную вены.
Иннервацию поджелудочной железы осуществляют чревное, верхнее брыжеечное, селезеночное, печеночное и левое почечное нервные сплетения.
Лимфоотток происходит в регионарные узлы первого порядка (верхние и нижние поджелудочно-двенадцатиперстные, верхние и нижние панкреатические, селезеночные, позадипилорические), а также в узлы второго порядка, которыми являются чревные узлы.
Оперативные доступы к поджелудочной железе
1. Лапаротомия:
* срединная лапаротомия;
* угловой разрез – к срединной лапаротомии добавляют косой разрез по направлению к левой реберной дуге;
* комбинированный доступ – срединная лапаротомия с добавлением левого косого разреза с переходом на грудную стенку по восьмому межреберью.
2. Непосредственный подход к поджелудочной железе:
* через малый сальник (путем рассечения печеночно-желудочной связки);
* через желудочно-ободочную связку (применяется наиболее часто);
* через брыжейку поперечной ободочной кишки (имеется опасность инфицирования нижнего этажа брюшной полости).
Возможен внебрюшинный поясничный доступ, который применяется в случае образования обширных гнойников в ретропанкреатической клетчатке.
Виды оперативных вмешательств на поджелудочной железе:
1. Паллиативные: обходные билиодигестивные анастомозы при неоперабельных опухолях железы; наложение внутреннего дренажа; рассечение капсулы и дренирование сальниковой сумки при острых панкреатитах.
2. Радикальные: панкреатодуоденальная резекция; резекция тела и хвоста железы по поводу опухолей и травматических разрывов; удаление кист и аденом островков Лангерганса.
Панкреатодуоденальная резекция
Показания: операбельные опухоли головки поджелудочной железы и большого сосочка двенадцатиперстной кишки.
Этапы операции:
1. мобилизация двенадцатиперстной кишки и головки поджелудочной железы по Кохеру, привратниковой части желудка и тела железы до границ резекции;
2. удаление в одном блоке головки и части тела поджелудочной железы, двенадцатиперстной кишки, ретродуоденаль- ной части общего желчного протока, привратниковой части желудка;
3. наложение анастомозов между общим желчным протоком и тощей кишкой, культей железы и тощей кишкой, оставшейся частью желудка и тощей кишкой;
4. наложение межкишечного анастомоза.
Пересадка поджелудочной железы
Доказано, что трансплантация островков Лангерганса, продуцирующих инсулин (путем инфузии в воротную вену), достаточна для обеспечения нормального обмена глюкозы. Клиническое применение метода ограничивается нарастанием чувствительности к антигенам островков с развитием реакции отторжения трансплантата. Длительное выживание трансплантата труд но достижимо, даже при применении иммуносупрессии.
Успешная пересадка целой поджелудочной железы нормализует уровень инсулина и глюкозы в крови реакцией отторжения трансплантата так же трудно бор как и диагностировать ее. К моменту, когда уровень глюкозы становится ненормальным, отторжение обычно оказывается далеко зашедшим и необратимым. Активность ферментов в сыворотке крови не повышается, поэтому не может быть использована для диагностики начинающегося отторжения. Выживаемость трансплантата неуклонно повышается (более 60% трансплантатов функционировали на протяжении 3 лет).
Хирургическая анатомия селезенки, (скелетотопия, синтопия, голотопия). Связки селезенки. Оперативные доступы к селезенке. Методы ушивания ран селезенки. Спленэктомия. Понятие о реимплантации селезенки.
Селезенка – непарный лимфоидный орган, в котором различают диафрагмальную и висцеральную поверхности, передний и задний концы (полюса), ворота.
Связки:
1. желудочно-селезеночная – от большой кривизны желудка до ворот селезенки (содержит левые желудочно-сальниковые сосуды и короткие желудочные артерии и вены);
2. селезеночно-почечная – от поясничной части диафрагмы и левой почки до ворот селезенки (содержит селезеночные сосуды).
Голотопия: левое подреберье.
Скелетотопия: между IX и XI ребрами от паравертебральной до средней подмышечной линии.
Отношение к брюшине: интраперитонеальный орган.
Иннервацию осуществляют чревное, левое диафрагмальное, левое надпочечное нервные сплетения. Возникающие из этих источников веточки образуют селезеночное сплетение во-круг одноименной артерии.
Лимфоотток происходит в регионарные лимфатические узлы первого порядка, расположенные в воротах селезенки. Узлами второго порядка являются чревные лимфатические узлы.
Операции на селезенке
Спленэктомия
Показания: разрыв селезёнки, злокачественные опухоли, туберкулёз, эхинококкоз, абсцессы, гемолитическая желтуха, болезнь Верльгофа, спленомегалия при портальной гипертензии.
Доступ: лапаротомный косой разрез в левом подреберье параллельно левой реберной дуге или верхняя срединная лапаротомия.
Этапы операции:
1. Мобилизация селезёнки
2. пересечение и перевязка диафрагмально- селезеночной связки с находящимися в ней сосудами;
3. поэтапное лигирование и пересечение в желудочно- селезеночной связке элементов сосудистой ножки селезёнки (зажимы накладывают ближе к воротам селезёнки во избежание повреждения хвоста поджелудочной железы и нарушения кровоснабжения желудка) – сначала перевязывают селезёночную артерию, а затем вену для уменьшения кровенаполнения органа;
4. удаление селезёнки;
5. перитонизация проксимальной культи селезёночной ножки;
6. контроль на гемостаз.
С целью профилактики снижения иммунитета необходимо производить гетеротопическую аутотрансплантацию селезеночной ткани, например, в карман большого сальника.
При небольших резаных ранах и ограниченных повреждениях селезенки возможны органосохраняющие операции: наложение гемостатических швов – спленорафия и резекция селезенки. Но из-за опасности вторичного кровотечения эти операций выполняются сравнительно редко.
Источник
