Острый отечный билиарный панкреатит

Те из нас, кто мало уделяет внимания своему рациону, в определенный момент могут столкнуться с серьезными заболеваниями различных систем и органов. Довольно часто врачи диагностируют такой недуг, как билиарнозависимый панкреатит. Его возникновение принято связывать с нарушением оттока желчи в желчевыводящих путях. В результате в желчных путях повышается давление по сравнению с протоками панкреаса, из-за чего желчь направляется в панкреатические протоки. Вследствие наблюдаемой регургитации желчи повреждаются клетки поджелудочной железы и одновременно развивается воспалительный процесс и тяжёлые дегенеративные явления.
Описание болезни
Согласно медицинской терминологии, билиарным панкреатитом и называют воспалительный процесс в поджелудочной железе, вызванный формированием в желчегонных путях камней. До проявления выраженной симптоматики болезнь может развиваться на протяжении 6 месяцев, при этом в течение этого времени поджелудочная железа перестает должным образом выполнять свою функцию. Чтобы своевременно обнаружить эту патологию, пациенту необходимо пройти ряд обследований. Специалисты выделяют две формы заболевания:
- Острый билиарнозависимый панкреатит. Эта форма болезни довольно часто заканчивается смертью пациента. Ее возникновение принято связывать с осложнениями воспалительных процессов желчевыводящих путей. Консервативные способы лечения назначаются исключительно в профилактических целях или для ослабления симптоматики. Но из-за их низкой эффективности часто приходится прибегать к хирургическому вмешательству.
- Хронический билиарнозависимый панкреатит. Эта форма заболевания может развиваться до 6 месяцев. Строгое соблюдение специально подобранного диетического меню позволяет заметно ускорить процесс выздоровления.
Желчнокаменная болезнь является не единственной причиной, которая может спровоцировать развитие этой патологии. Билиарный панкреатит может возникнуть на фоне прогрессирующих заболеваний печени.
Причины возникновения
Статистика заболеваемости билиарнозависимым панкреатитом показывает, что более, чем в 60% случаев она возникает на фоне желчекаменной болезни. Также ее могут вызывать и другие нарушения организма:
- паразитарные поражения;
- воспалительные процессы в устье дуоденального сосочка, представляющего собой отросток двенадцатиперстного кишечника. Именно через него в кишку могут попадать соки из желчного пузыря и поджелудочной железы, вызывая воспаление;
- циррозы в печени;
- воспалительные процессы в желчном пузыре, протекающие без образования камней в желчных путях;
- нарушения в работе желчного пузыря, приводящие к попаданию в двенадцатиперстную кишку частиц желчи;
- неправильное формирование желчегонных путей.
Возникновение болевых ощущений при билиарнозависимом панкреатите принято связывать со следующими причинами:
- резкая потеря веса;
- прием препаратов, стимулирующих выработку желчи и ее прохождение по желчегонным путям;
- потребление продуктов, вызывающих увеличение секреции желчи.
Симптоматика недуга
В зависимости от формы недуга симптомы и лечение могут отличаться. В период обострения больного часто беспокоят болевые ощущения в левой части брюшной области, нередко присутствует долго не проходящая тошнота и рвота, повышенная температура тела. Дополнительно могут возникать такие признаки патологии панкреато-билиарной системы, как желтуха, запоры или диарея.
Острая форма билиарнозависимого панкреатита нередко сопровождается появлением косвенных симптомов. К ним принято относить заболевания желудка, например, гастрита, надрыв края сосочка двенадцатиперстной кишки, образование в нём налетов. При переходе заболевания в хроническую форму, при которой в желчном пузыре часто образуются билирубиновые камни, клиническая картина может проявляться в следующем:
- повышение температуры тела до 38 градусов;
- снижение массы тела;
- запоры или диареи, непрекращающиеся на протяжении длительного периода времени;
- рвотный рефлекс и боли, вызванные неправильно составленным меню;
- ощущение тошноты;
- ухудшение и потеря аппетита.
Хотя некоторые признаки могут возникать и при других заболеваниях желудочно-кишечного тракта, у билиарнозависимого панкреатита можно выделить только свойственные ему симптомы:
- появление чувства горечи во рту или исходящей горькой отрыжки;
- развитие желтухи;
- боли, локализующиеся в области правого подреберья, ощущаемые в зоне поясницы, правой руки и лопатки;
- распространенным симптомом является появление пареза, под которым подразумеваются длительные запоры, со временем перерастающие в тяжелую кишечную непроходимость;
- не проходящие длительное время боли;
- болевые ощущения, вызванные употреблением продуктов или лекарственных препаратов, стимулирующих выработку желчи и ее выброс в желчевыводящие пути.
Чтобы врач мог подобрать адекватное лечение, больной должен во всех подробностях описать свое состояние с указанием симптомов, которые его беспокоят. Для точной диагностики важна каждая деталь, поэтому нужно сообщить врачу обо всех формах недомогания.
Методы диагностики
Чтобы врач смог поставить точный диагноз, он должен провести основательную работу, которая включает в себя несколько этапов:
- Изучение истории пациента и жалоб, которые его беспокоят. Специалист должен узнать, когда впервые появились патологические симптомы, присутствовали они до болезни или нет.
- Проведение общего анализа крови. На основе его результатов врач сможет определить уровень лейкоцитов и скорость оседания эритроцитов.
- Биохимическое исследование. Этот метод диагностики позволяет узнать уровень содержания сахара, липазы и амилазы.
- Общее исследование мочи. По его результатам можно установить наличие глюкозы, которой у здорового человека быть не должно. Дополнительным подтверждением заболевания может выступать темный цвет жидкости.
- Ультразвуковое исследование. Позволяет выявить патологические процессы, присутствующие в поджелудочной железы, а также обнаружить камни.
- Метод компьютерной томографии. Может предоставить врачу картину, в каком состоянии находится воспаленный участок и располагающиеся рядом органы.
- Рентген-исследование. По его результатам можно определить общее состояние воспаленного органа.
Когда больной пройдет все назначенные исследования, врач должен проанализировать их результаты, а затем с их учетом составить комплексную программу лечения.
Лечение и возможные осложнения
Терапия билиарного панкреатита допускает использование консервативных и хирургических способов. Окончательный выбор зависит от степени заболевания и характера его развития.
Советы по питанию
Первая рекомендация, которую должен получить каждый больной с диагностированным панкреатитом — соблюдение строжайшей диеты. Даже после полного выздоровления необходимо придерживаться составленного врачом меню. В противном случае через некоторое время может возникнуть обострение и развиться осложнения, которые довольно часто заканчиваются летальным исходом.
Основу рациона должна составлять легкоусвояемая пища, богатая белками. В рамках диеты разрешается есть фрукты и овощи, но только в переработанном виде. Подобранные врачом продукты должны обеспечить организм больного жизненно важными витаминами и минералами. Употребление жирной пищи придется ограничить или полностью отказаться от неё.
Консервативный способ
На начальной стадии билиарного панкреатита лечение начинают с приема лекарственных препаратов, которые имеют различный принцип действия. Медикаменты из группы спазмолитиков и анальгетиков назначают для уменьшения болевых ощущений, беспокоящих пациента. С помощью препаратов, содержащих ферменты, можно уменьшить активность зоны поджелудочной железы и нормализовать процесс пищеварения.
Хирургический метод
При обострении билиарной болезни, если исследование показало присутствие в желчном пузыре камней, врач может настоять на хирургическом вмешательстве, которое может быть проведено двумя способами:
- Классический. Его суть сводится к вскрытию передней брюшной стенки с последующим удалением воспаленного органа, содержащего камни.
- Лапароскопический. В этом случае врач прокалывает брюшную стенку, а затем через отверстие вводит оборудование с камерой, позволяющей контролировать проведение операции.
Если лечение панкреатита было начато с большим опозданием либо болезнь уже успела перейти в тяжелую форму, то нередко у больного диагностируют тяжелые осложнения. При хроническом билиарнозависимом панкреатите симптомы могут дополнительно включать наличие кисты и гнойных скоплений. Также возможно развитие панкреонекрозов и панкреосклерозов. Болезнь может вызвать сахарный диабет как одно из часто диагностируемых осложнений.
При серьезных нарушениях работы желчного пузыря нередко развивается паренхиматозный панкреатит. Он может возникать из-за длительного лечения в стационарных условиях, а также продолжительного периода восстановления после болезни.
Профилактика и прогноз
После полного подавления воспалительных процессов в пищеварительном тракте и устранения симптоматики билиарного панкреатита важно не допустить его рецидивов. Для этого необходимо проводить профилактические мероприятия.
Больной должен придерживаться специальной диеты, составленной лечащим врачом. Она предполагает полный отказ от острой, маринованной и жирной пищи, которая может стать причиной развития тяжелых осложнений. Чтобы система пищеварения работала без сбоев, человек должен избавиться от вредных привычек и заниматься спортом.
Для предупреждения возможных осложнений необходимо не реже одного раза в год проходить обследование у гастроэнтеролога.
В том случае, если больной своевременно обратился за медицинской помощью, прогноз на выздоровление часто является положительным. Если же он откажется от хирургического вмешательства и не изменит свое питание, то это может в дальнейшем вызвать тяжелые осложнения, которые нередко заканчиваются летальным исходом.
Среди заболеваний органов желудочно-кишечного тракта особую опасность представляет билиарный панкреатит, который связан с развитием патологических процессов в поджелудочной железе. Подобный диагноз часто ставят тем людям, которые мало уделяют внимание своему питанию. Поэтому первое, что им необходимо сделать — пересмотреть свой рацион. Но этого не всегда бывает достаточно, чтобы убрать неприятную симптоматику, характерную для билиарного панкреатита.
Это заболевание является одним из наиболее опасных, поэтому его лечение должно быть подобрано врачом после проведения тщательной диагностики. Ведь именно от правильно поставленного диагноза во многом зависит эффективность проводимой терапии.
И когда станет ясно, что речь идет именно о билиарной болезни, врач назначит пациенту необходимые исследования, а уже на основе их результатов подберет адекватное лечение. Но не стоит возлагать большие надежды на лекарственные препараты. Они способны только снять симптомы, которыми сопровождается этот недуг. Чтобы избежать новых обострений болезни, пациент должен изменить свой образ жизни.
Для этого он должен соблюдать назначенную врачом диету и регулярно заниматься спортом, что в совокупности поможет поддерживать в здоровом состоянии поджелудочную железу, а также весь организм в целом.
Источник
Билиарный панкреатит
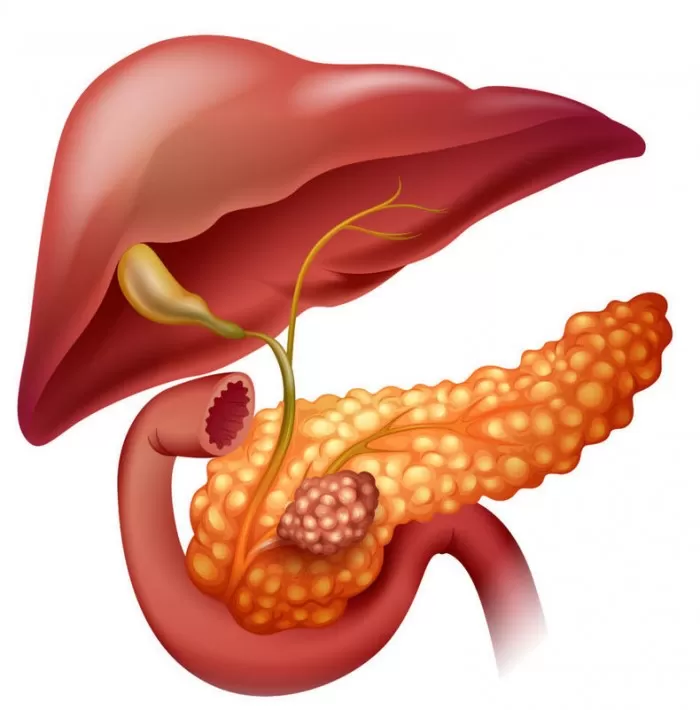
До 60% случаев острого панкреатита вызваны болезнями желчевыводящей системы. Откуда берётся эта взаимосвязь?
Билиарный панкреатит — это острое или хроническое воспаление поджелудочной железы, вызванное заболеванием желчевыводящей системы. Печень и поджелудочная железа расположены рядом, их протоки на конечном участке сливаются, выходя в анатомическое образование под названием сфинктер Одди. Поэтому проблемы со стороны желчевыводящих путей непременно отражаются на состоянии поджелудочной железы. По статистике, от 20 до 60% случаев острых панкреатитов вызваны патологиями желчных протоков1. Летальность при воспалении поджелудочной составляет от 15 до 30%2.
По характеру течения воспалительного процесса билиарный панкреатит может быть острым и хроническим. По степени тяжести заболевания — легким, средней степени и тяжелым, по наличию осложнений — осложненным и неосложненным.
Причины возникновения билиарного панкреатита

При билиарном панкреатите боль не имеет чёткой локализации
Среди патологий желчного пузыря и желчных протоков к развитию билиарного панкреатита чаще всего приводят следующие состояния:
- билиарный сладж — застой желчи с формированием микрокристаллов и хлопьев;
- холедохолитиаз — камни в желчном пузыре;
- калькулезный холецистит;
- хронический бескаменный холецистит;
- дисфункция сфинктера Одди, в том числе после холецистэктомии (удаления желчного пузыря);
- органические изменения в области большого дуоденального сосочка и двенадцатиперстной кишки – аденомы, дивертикулы, стриктуры;
- врожденные аномалии желчевыводящих путей;
- кисты общего желчного протока.
Измененная по своим физико-химическим характеристикам желчь травмирует устье выводного протока и область сфинктера Одди. Развивается воспаление, из-за которого нарушается функция сфинктера. Его неправильная работа приводит к забросу желчи в протоки поджелудочной железы, их повреждению и развитию воспаления.
Другой нередкий механизм — полная или частичная блокада выводного протока желчным камнем. Повышенное давление в протоках поджелудочной железы приводит к разрывам. Пищеварительный сок вместо просвета кишечника попадает в ткань самой поджелудочной, начинает её «переваривать», что вызывает тяжелое воспаление.
Симптомы билиарного панкреатита

Биохимический анализ крови показывает изменения, характерные для билиарного панкреатита
Основное проявление болезни — боль без четкой локализации. Она может возникать по центру живота, «отдавать» в спину или быть опоясывающей. Обычно появляется примерно через полчаса после еды, когда пища начинает поступать из желудка в двенадцатиперстную кишку. Особенно явно провоцируют боль обильная жирная пища, алкоголь, газированные напитки. Характер болевых ощущений может быть разным: острые, резкие; постоянные, ноющие; приступообразные по типу желчной колики (что нередко приводит к диагностическим ошибкам). Боль сопровождается тошнотой, рвотой, не приносящей облегчения.
Острый тяжелый панкреатит может привести к массивной гибели тканей поджелудочной железы и развитию перитонита с появлением соответствующих симптомов: твердый, «доскообразный» живот, резкое падение артериального давления, полиорганная недостаточность (отказывают несколько органов).
Если процесс хронический, по мере гибели тканей поджелудочной железы и развития секреторной недостаточности к симптомам присоединяются диспептические явления, вызванные нарушением переваривания и всасывания пищи. Например, понос с обильным жирным стулом вскоре после еды.
Из-за плохого усвоения пищи и недостатка питательных веществ пациент худеет, появляются симптомы хронического дефицита витаминов и минералов: остеопороз, анемия, нейропатия, отеки. Гибель клеток поджелудочной железы, вырабатывающих инсулин, приводит к развитию сахарного диабета (случается примерно у трети хронических больных панкреатитом).
Диагностика билиарного панкреатита
Клинический анализ крови при хроническом билиарном панкреатите не показателен. При остром процессе появляются признаки воспаления: увеличение количества лейкоцитов, возрастание СОЭ.
В биохимических анализах крови можно обнаружить повышение уровня билирубина и щелочной фосфатазы (проявления застоя желчи). При хроническом процессе с развитием экскреторной недостаточности поджелудочной железы могут обнаружиться дефицит общего белка и альбуминов в сыворотке крови, снижение уровней железа, ферритина, трансферрина.
В моче и крови в 3–6 раз повышается активность амилазы, значительно возрастает уровень фосфолипазы А2 и холестеролэстеразы.
При тяжелой ферментной недостаточности появляются изменения в кале — снижается активность фермента панкреатическая эластаза. В мазках (копрограмме) видны неизмененные мышечные волокна, капли нейтрального жира, зерна крахмала.
На УЗИ, КТ или МРТ поджелудочной железы визуализируются изменения, характерные для панкреатита. УЗИ желчного пузыря может выявить билиарный сладж, камни и воспалительные изменения органа.
Лечение билиарного панкреатита 

При лечении билиарного панкреатита крайне важно устранить провоцирующий фактор — патологию желчевыводящей системы. Без этого после купирования приступа панкреатита у 33–66% больных рецидив возникает уже спустя полтора–два месяца3.
Для восстановления нормальной моторики (сокращений) желчных протоков рекомендуют прокинетики (итомед). Для растворения билиарного сладжа и мелких холестериновых камней используют препараты урсодезоксихолевой кислоты (урсосан). УДХК восстанавливает нормальный ток желчи и ее физико-химические свойства, снижает токсичность желчных кислот, способствует рассасыванию «песка» и небольших камней.
Длительность курса может быть разной, в зависимости от индивидуальных особенностей организма пациента: от 2 месяцев до 1 года. Если при приеме УДХК нет положительной динамики или у больного в желчном пузыре нерастворимые камни, необходима операция по удалению органа.
При приступе острого панкреатита или при обострении хронического в первые 3–5 дней назначают постельный режим, полный голод (можно пить воду) и пузырь со льдом на область поджелудочной железы. Для уменьшения боли рекомендуют анальгетики (в зависимости от интенсивности, от парацетамола до наркотических обезболивающих). С этой же целью назначают миотропные спазмолитики в таблетках или инъекционно.
Чтобы приостановить активность ферментов поджелудочной (прекратить «самопереваривание»), рекомендуют ингибиторы протонной помпы либо Н2-блокаторы (соляная кислота активирует функции железы). Плюс назначают синтетические аналоги гормона соматостатина, тормозящего выработку всех секретов ЖКТ. Кроме того, в лечение включают лекарства, нейтрализующие панкреатические ферменты.
При тяжелом некротическом панкреатите может потребоваться оперативное удаление погибших тканей железы и хирургическое лечение перитонита.
При длительном хроническом процессе с развитием внешнесекреторной недостаточности поджелудочной железы рекомендуют ферментные препараты, по возможности — в виде микрокапсул или микротаблеток. Для нормализации уровня сахара в крови необходимы сахароснижающие средства. Диета должна быть высококалорийной, с достаточным количеством белков и легкоусвояемых жиров и низким содержанием углеводов. Рекомендуемое в прошлом жесткое ограничение жиров перестало быть необходимым после разработки аптечных ферментов, компенсирующих недостаточную пищеварительную активность панкреатического секрета.
Прогноз и профилактика
Прогноз при билиарном панкреатите серьезный. Острые формы характеризуются высокой летальностью. Хронические формы приводят к неуклонно прогрессирующей недостаточности поджелудочной железы и тяжелым нарушениям со стороны других органов и систем, которые не получают жизненно важных питательных веществ из-за плохого пищеварения. При своевременном устранении провоцирующего фактора — патологии желчевыводящих путей — прогноз благоприятный.
Профилактика билиарного гепатита состоит в своевременной диагностике и лечении болезней желчного пузыря и желчевыводящих путей – до того, как в патологический процесс окажется вовлечена поджелудочная железа.
Источники:
1 С. Я. Ивануса, М. В. Лазуткин, Д. П. Шершень и соавт. Современные представления о патогенеза, диагностике и хирургическом лечении билиарного панткреатита. «Вестник хирургии», 2017 г.
2 К. Г. Пахомов, А. П. Надеев, Ю. М. Шутов. Роль типологического фактора в патогенезе билиарного панкреатита. Journal of Siberian Medical Sciences, 2014.
3 К. Г. Пахомов, А. П. Надеев, Ю. М. Шутов. Роль типологического фактора в патогенезе билиарного панкреатита. Journal of Siberian Medical Sciences, 2014.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
