Острый отечный панкреатит билиарный что это

Билиарный панкреатит встречается очень часто. Заболевание носит хронический воспалительный характер. Второе название заболевания — билиарнозависимый панкреатит.
Данное заболевание развивается на фоне первичного недуга. Основная причина возникновения скрывается в поражении не только печени, но и желчевыводящих протоков.
 Отсутствие своевременной помощи при этом заболевании может привести к серьезнейшим осложнениям, поэтому пациенты с билиарным панкреатитом обязательно должны постоянно находиться под наблюдением гастроэнтеролога.
Отсутствие своевременной помощи при этом заболевании может привести к серьезнейшим осложнениям, поэтому пациенты с билиарным панкреатитом обязательно должны постоянно находиться под наблюдением гастроэнтеролога.
Причины
Билиарный панкреатит в большинстве случаев развивается на фоне нарушения структуры, а именно желчевыводящих путей. Но, существуют и иные причины возникновения.
Например:
- Развивается такая форма панкреатита при воспалительном поражении желчного пузыря.
- Если у человека имеются проблемы с сокращением желчного пузыря.
- Часто развивается на фоне цирроза печени.
 Возникает при наличии камней в общем желчном протоке, приводящих к развитию гипертензии в протоках панкреас с последующим отеком поджелудочной железы.
Возникает при наличии камней в общем желчном протоке, приводящих к развитию гипертензии в протоках панкреас с последующим отеком поджелудочной железы.
К дополнительным причинам можно отнести наличия глистной инвазии или при патологических явлениях, непосредственно в районе дуоденального сосочка.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Как вы уже поняли, что такой панкреатит развивается на фоне вторичного заболевания. Поэтому необходимо точно выяснить основную причину и предпринимать соответствующие меры.
Клиническая картина
Симптомы могут носить разнообразный характер, все зависит от степени тяжести. Заболевание протекает как в острой, так и хронической форме.
 Симптомы схожие с клинической картиной иных патологий пищеварительной системы (язвенные поражения, антральный гастрит и другие).
Симптомы схожие с клинической картиной иных патологий пищеварительной системы (язвенные поражения, антральный гастрит и другие).
При обострении хронического течения болезни, у больного возникает боль в области живота. Болевой признак носит опоясывающий характер, может отдавать и в левое подреберье.Помимо боли, у больного возникает сильная тошнота и неукротимая рвота.
Панкреатит сопровождается и желтушностью, повышается температура тела. Дополнительно отмечается диарея и запор.
Основные признаки нарушения углеводного обмена:
- Нарушается пищеварительная функция.
- Кал приобретает серый окрас и имеет зловонный запах.
Что касается хронического течения болезни в период ремиссии, то наблюдается снижение аппетита и на фоне этого теряется масса тела, у больного появляется сильная тошнота. Больные могут жаловаться на чувство горечи в ротовой полости или отрыжку.
Необходимо отметить, что при таком панкреатите, организм начинает терять жиры, и возникают ярко выраженные нарушения в обменном процессе. На фоне этого организму не хватает полезных витаминов и минералов. Поэтому кожный покров становится тусклым, ногти ломкие и ухудшается зрение.
Диагностика
Для того чтобы поставить диагноз – билиарный панкреатит, больной должен пройти комплексную диагностику.
 В клинических и биохимических анализах крови отмечаются воспалительные изменения, повышение уровня билирубина, холестерина и щелочной фосфатазы, снижение и нарушение соотношения основных белков.
В клинических и биохимических анализах крови отмечаются воспалительные изменения, повышение уровня билирубина, холестерина и щелочной фосфатазы, снижение и нарушение соотношения основных белков.
Основные этапы диагностики:
- Врач-гастроэнтеролог внимательно изучает историю болезни больного.
- При подозрении на билиарный панкреатит, назначается ЭРХПГ. При помощи данного метода обследования можно быстро определить стеноз, для которого характерно структурное изменение в мелких протоках. Помимо этого, эндоскопическая ретроградная холангиопанкреатография помогает определить локализацию обструкции, а также быстро обнаружить белковые пробки.
В обязательном порядке больному назначают общий анализ крови. При таком панкреатите особое значение уделяют количеству лейкоцитов. Назначается и общий анализ мочи. Если в анализе присутствует глюкоза, то это говорит о наличии данного вида панкреатита.
Дополнительно врачи могут назначить пациенту биохимический анализ, для того чтобы определить уровень липазы, амилазы и сахара.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
При ярко выраженной клинической картине, назначают ультразвуковое обследование. УЗИ помогает оценить внешний вид поджелудочной железы, а также обнаружить камни.
В редких случаях для постановки диагноза назначают КТ или рентгенографию. При помощи КТ, можно визуализировать воспалительную область, а рентгенография оценивает общее состояние ПЖ.
Как проходит лечение?
Так как заболевание носит вторичный характер, то необходимо воздействовать именно на причину. Больному прописывают лекарственные препараты, которые помогают восстановить работу печени и желчного пузыря.
- Перед тем как назначить препарат при болевом признаке, врач в обязательном порядке учитывает тип нарушения моторики желчного пузыря.
- Если отмечается гипермоторное состояние, то назначают спазмолитики. Например: Но-шпа или Дюспаталин.
 В первую очередь для снятия болевого синдрома назначаются анальгетики и спазмолитики.
В первую очередь для снятия болевого синдрома назначаются анальгетики и спазмолитики. - При атонии назначают больному прокинетики. Чаще всего в лечении используют препарат Мотилиум. Активный компонент лекарственного средства это домперидон. Препарат обладает хорошим противорвотным спектром действия. При неэффективности лекарства, больному назначают Церукал. Основные компоненты препарата помогают ослабить чувствительность висцеральных нервов. За счет этого, препарат оказывает не только регулирующее, но и координирующее влияние, непосредственно на тонус и двигательную активность верхнего отдела ЖКТ. Назначают Церукал длительными или кроткими курсами (капельная инфузия).
- Для снижения продукции желудочного сока, назначают препарат Октреотид или Фамитидин.
На завершающем этапе лечения, назначается замещающая терапия. Прописывают препарат Креон. Препарат имеет в своем составе панкреатические ферменты, а именно: амилазу, липазу и протеазу.
 Главным условием прекращения прогрессирования заболевания и предупреждения обострений является излечение основного заболевания.
Главным условием прекращения прогрессирования заболевания и предупреждения обострений является излечение основного заболевания.
Как только врачам удается снять острый приступ, то решается вопрос о хирургической операции.
Помимо медикаментозной терапии, больному необходимо придерживаться и правильного питания.
Исключить из рациона жареные и острые блюда. Не употреблять алкогольные напитки.
Запрещается при такой форме заболевания употреблять желчегонные продукты. Например: яичный желток или сметану.
При панкреатите необходимо питаться дробно, готовить блюда лучше на пару.
Разрешенные продукты:
- Постные сорта мяса и рыбы.
- Белый хлеб.
- Каши: манная, рисовая или гречневая.
- Питье: кисель, негазированная вода и разведенные соки.
- Овощи: картофель, цветная капуста, морковь.
Питание должно быть дробное, кушать каждые 3 часа небольшими порциями.
Лечение операцией
Хирургический метод лечения могут осуществить несколькими способами. Проводится чаще всего лапаротомия, в этом случае врачи проводят наружный разрез верхней стенки живота.
 Оперативное вмешательство рекомендуется при желчнокаменной болезни, аденоме (опухоли) фатерова сосочка, при рубцовых сужениях (стриктурах).
Оперативное вмешательство рекомендуется при желчнокаменной болезни, аденоме (опухоли) фатерова сосочка, при рубцовых сужениях (стриктурах).
Второй способ – лапароскопия, при котором уже осуществляется два прокола, непосредственно в брюшной стенке.
Народные методы лечения
В комплексе с медикаментозной терапией, можно использовать и народные методы лечения. Признаки воспаления поможет снять рецепт на основе шиповника. Для приготовления отвара вам понадобятся корни растения и плоды. Все хорошо вымыть и настаивать на кипятке.
 Лечение панкреатита народными средствами становится эффективным, если соблюдаются условия длительности и дозированности применения растительных лекарственных средств.
Лечение панкреатита народными средствами становится эффективным, если соблюдаются условия длительности и дозированности применения растительных лекарственных средств.
Имбирь назначается для нормализации работы ПЖ. Приготовление: взять 1 чайную ложку имбиря и настаивать в 200 мл кипятка в течение 20 минут. Пить готовый напиток в теплом виде. Так как имбирь обладает горьким вкусом, то в напиток можно добавить немного меда.
Улучшить моторику кишечника, а также восстановить поврежденные ткани органа, поможет рецепт на основе семян льна.
Понадобится 1 столовая ложка семян и примерно 200 мл воды. Продержать на медленном огне в течение 20 минут. После чего настаивать еще час.
Важно! Отвар необходимо готовить ежедневно, нельзя оставлять порцию на следующий раз. В противном случае, вы не добьетесь положительного результата.
В домашних условиях можно приготовить кисель из семян льна. Понадобиться 1 литр кипятка высыпать 2 столовые ложки семян. Настаивать в термосе в течение 4-х часов. Перед применением процедить, пить по 150-200 мл в день за час до основного приема пищи.
Снять спазм и восстановить работу ПЖ, также помогает золотой ус. Если правильно приготовить рецепт, то он улучшит и метаболические процессы, а также активизирует клетки иммунной системы.
Для приготовления отвара вам понадобится 1 листочек золотого уса, его хорошо измельчить. В тару влить 3 стакана воды и измельченный лист, варить на медленном огне полчаса. После чего настаивать отвар на протяжении 8 часов. Принимать по 50 мл, курс лечения составляет от 20-30 дней.
Помните, что народные методы лечения можно использовать только после предварительной консультации с доктором.
Профилактические мероприятия и осложнения
Если своевременно выявить заболевание и начать лечение, то можно предотвратить тяжелых осложнений.
Правила профилактики:
- Своевременно лечить сопутствующие заболевания.
- Проводить вторичную профилактику, чтобы предотвратить обострение хронической патологии.
- Отказаться от вредных продуктов.
- Придерживаться правильного питания.
- Не принимать длительно препараты, которые оказывают негативное воздействие на поджелудочную железу.
В качестве осложнений, есть риск перемещения желчных камней. В этом случае врачи проводят немедленную хирургическую операцию.
Источник
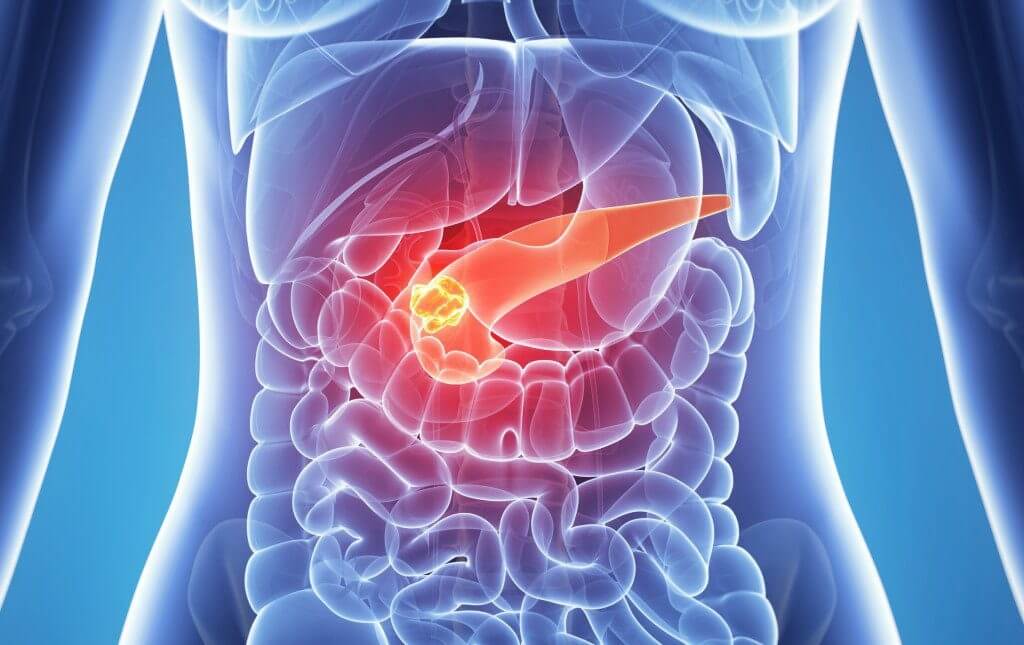
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
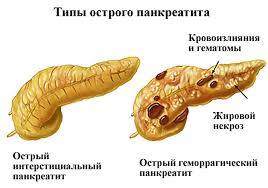
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
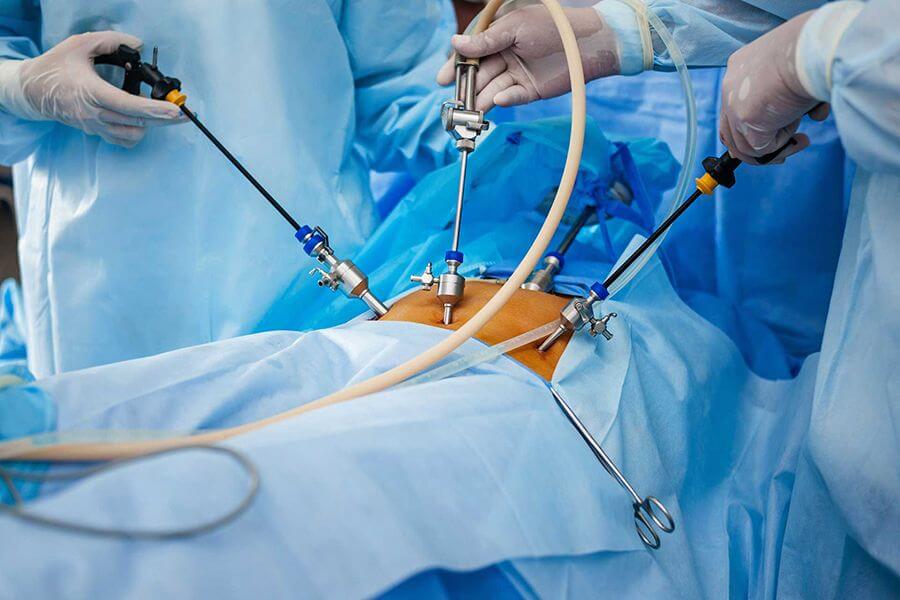
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
