Острый панкреатит и его осложнения хирургия


Острый панкреатит и его осложнения Кафедра госпитальной хирургии

Анатомия поджелудочной железы
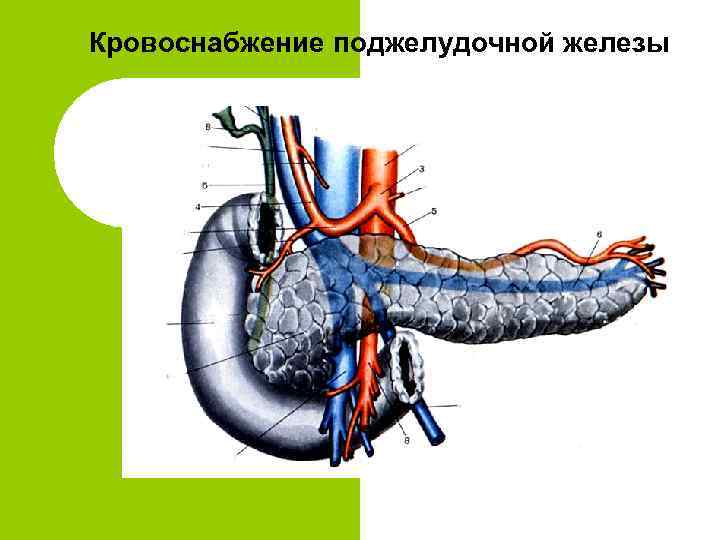
Кровоснабжение поджелудочной железы

Острый панкреатит – острое асептическое воспаление поджелудочной железы, в основе которого лежит аутолиз ткани под воздействием ферментов с вовлечением в процесс окружающих ее тканей забрюшинного пространства и брюшной полости, а также комплекса органных систем внебрюшинной локализации.

l Протеолитические – Эндопептидазы Ферменты поджелудочной железы l l Липолитические – – – l Липаза Фосфолипаза А и В Холестеролэстераза Липопротеинлипаза Эстеразы l – l Гликолитические – α-амилаза – Трипсин Химотрипсин Эластаза Коллагеназа Промежуточная эндопептидаза Экзопепетидазы l Карбоксипептидазы А и В l Амилопептидазы Нуклеазы l Рибонуклеаза l Дезоксирибонуклеаза
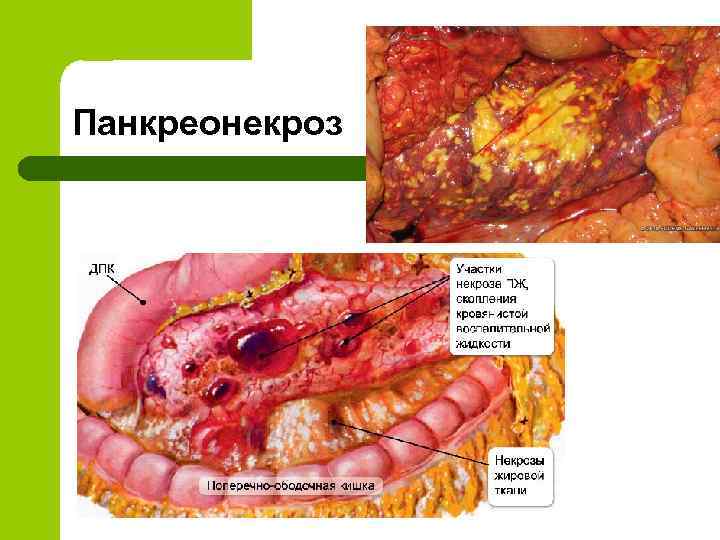
Панкреонекроз

Фазы острого панкреатита 1. Ферментативная (5 суток) 2. Реактивная (2 -я неделя заболевания) 3. Фаза расплавления и секвестрации (с 3 -й недели заболевания) 3. 1 Асептическое расплавление 3. 2 Септическое расплавление

Парапанкреатит – патологический процесс в забрюшинной (прежде всего, парапанкреатической) клетчатке, развивающийся у пациентов с деструктивным, панкреатитом.

Клинические проявления острого панкреатита 1. Боль (100%) ведущий симптом, локализуется в верхних отделах живота, опоясывающего характера. 2. Рвота – бывает мучительной, упорной, иногда неукротимой. 3. Иктеричность склер, слизистых, реже кожи, связанная со сдавлением дистального отдела холедоха, увеличенной, отечной головкой поджелудочной железы. 4. Нарушение микроциркуляции, гемодинамики, вплоть до шока. а) цианоз передней брюшной стенки – симптом Холстеда; б) цианоз вокруг пупка – симптом Коллена; в) цианоз боковых отделов живота – симптом Грея Тернера; г) фиолетовые пятна на лице и туловище – симптом Мондора. 5. Нарушения дыхания (одышка, плеврит, ателектазы, ослабление дыхания при аускультации). 6. Язык сухой и обложен.

Клинические проявления острого панкреатита 7. Признаки паралитического илеуса, связанные с отеком корня брыжейки и инфильтрацией забрюшинной клетчатки. 8. Симптомы панкреатогенного перитонита (симптомы раздражения брюшины на фоне ослабленной перистальтики, наличие свободной жидкости в брюшной полости). 9. Отсутствие пульсации брюшной аорты в эпигастрии – симптом Воскресенского, связанный с отеком забрюшинного пространства. 10. Болезненность в левом реберно-позвоночном углу – симптом Мейо-Робсона. 11. Кровоизлияния при нарушении проницаемости сосудистой стенки (экхимозы): а) вокруг пупка – симптом Грюнвальда; б) петехии на ягодицах – симптом Дэвиса; в) мелена. 12. Повышение температуры до субфебрильной, реже в пределах 38 °С. 13. Снижение диуреза.

Клиническая классификация острого панкреатита и его осложнений (ATLANTA 1992) 1. 2. 3. Отечный (интерстициальный) панкреатит Стерильный панкреонекроз: • по характеру поражения: жировой, геморрагический, смешанный; • по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный Инфицированный панкреонекроз Осложнения острого панкреатита 1. 2. 3. 4. 5. Перипанкреатический инфильтрат Инфицированный панкреонекроз Панкреатогенный абсцесс Псевдокиста Панкреатогенный ферментативный (абактериальный) асцит-перитонит 6. Инфицированный (гнойный) перитонит 7. Септическая флегмона забрюшинной клетчатки 8. Механическая желтуха 9. Аррозивное кровотечение 10. Внутренние и наружные дигестивные свищи

Оценка степени тяжести острого панкреатита Первый этап дифференцировка на легкую (отечную) и тяжелую (панкреонекроз) степени Второй этап применение специальных клиниколабораторных шкал (RANSON, GLASGOW, SAPS II, APACHE II) Третий этап инструментальная оценка, позволяющая определить степень повреждения поджелудочной железы (УЗИ, КТ, лапароскопия и др. )

Инструментальные методы диагностики панкреонекроза l l l l УЗИ (позволяет поставить правильный диагноз в 40 -86% случаев) КТ (в 86%-100%) Лапароскопия Панкреатоангиосканирование МРТ Ангиография поджелудочной железы ЭРХПГ Рентгенограмма брюшной полости
Рентгенограмма брюшной полости
ЭНДОКОПИЧЕСКАЯ РЕТРОГРАДНАЯ ХОЛАНГИОПАНКРЕАТОГРАФИЯ
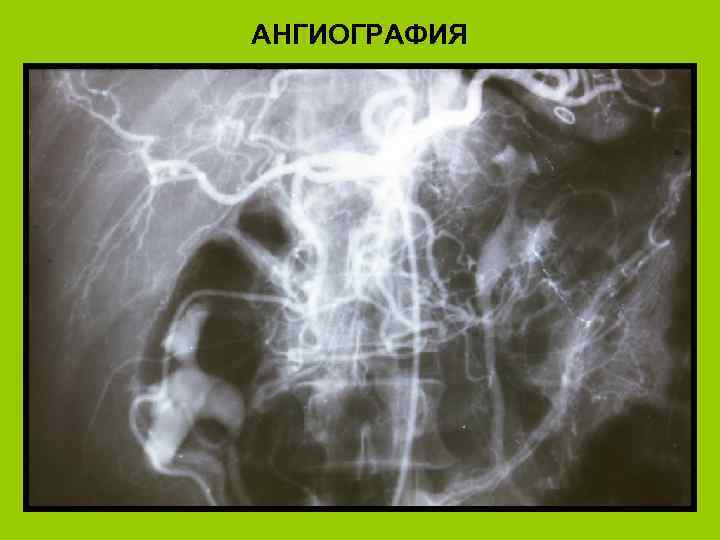
АНГИОГРАФИЯ
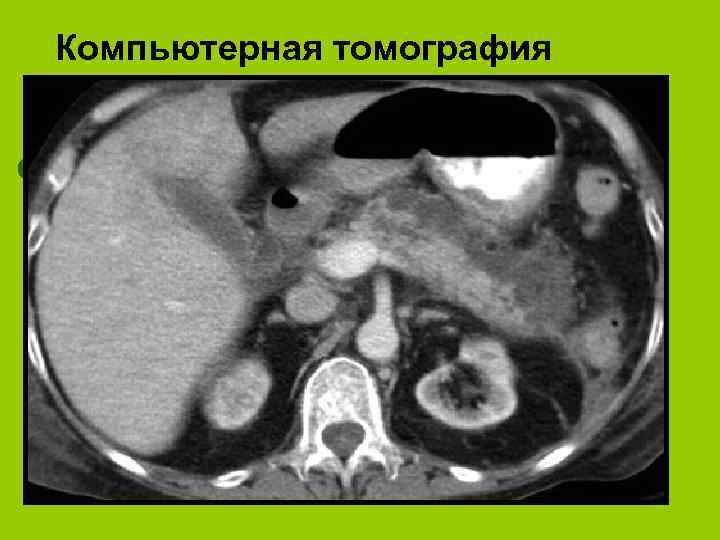
Компьютерная томография
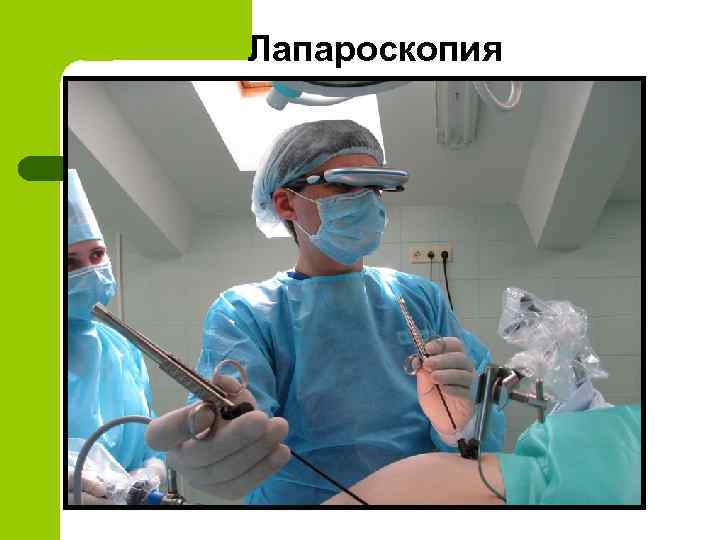
Лапароскопия

Осложнения острого панкреатита Токсемические (ранние) Постнекротические (поздние) -дегенеративные -гнойные -висцеральные

Токсемические (ранние) Шок Плеврит Пневмонит «Панкреатическое» легкое Ферментативный асцит –перитонит Острые желудочно-кишечные кровотечения Механическая желтуха Дистрофия печени Дистрофия почек Эрозивно-геморрагический гастроэнтерит Делирий Костно-суставная деструкция Кома
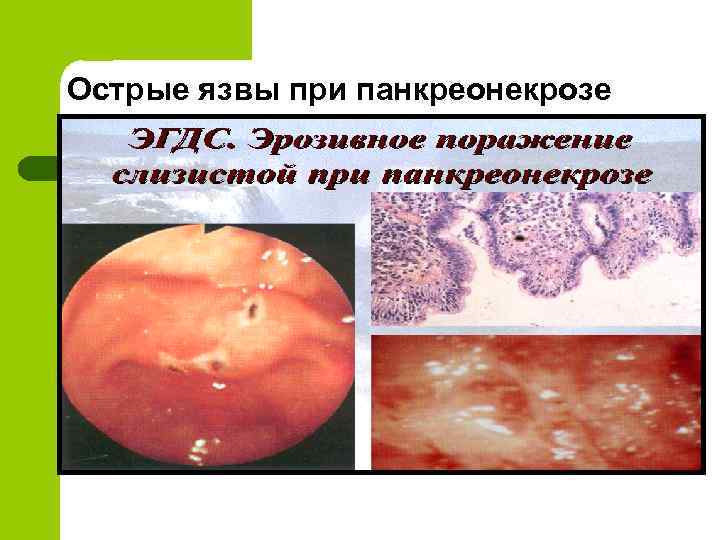
Острые язвы при панкреонекрозе
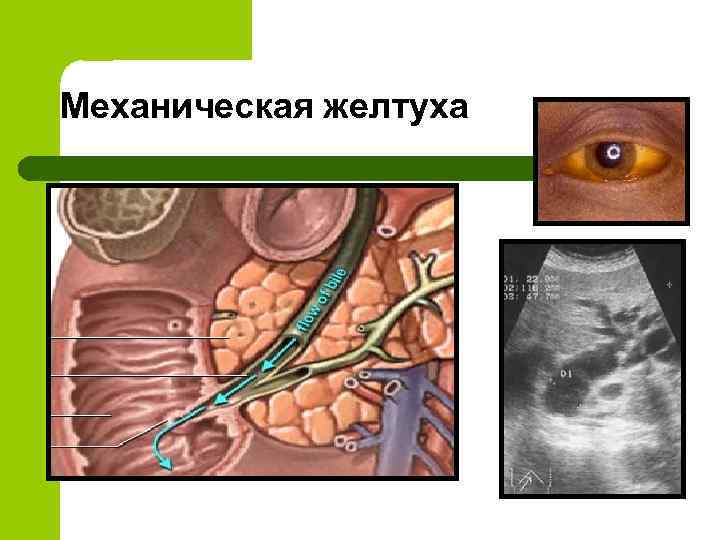
Механическая желтуха
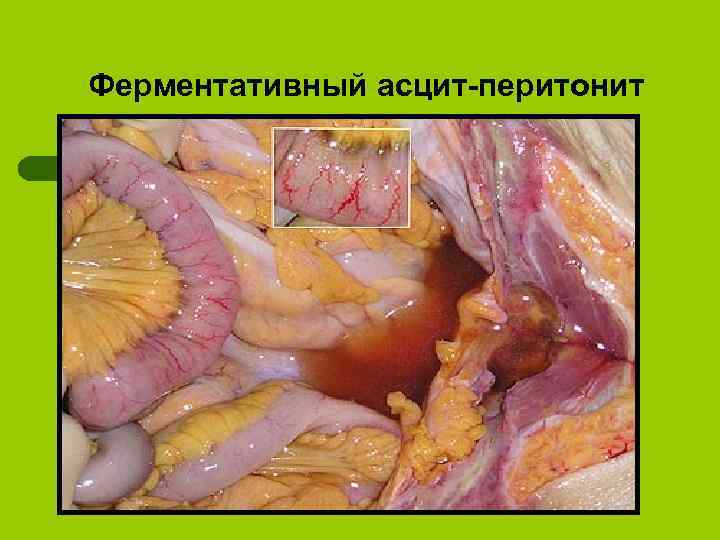
Ферментативный асцит-перитонит
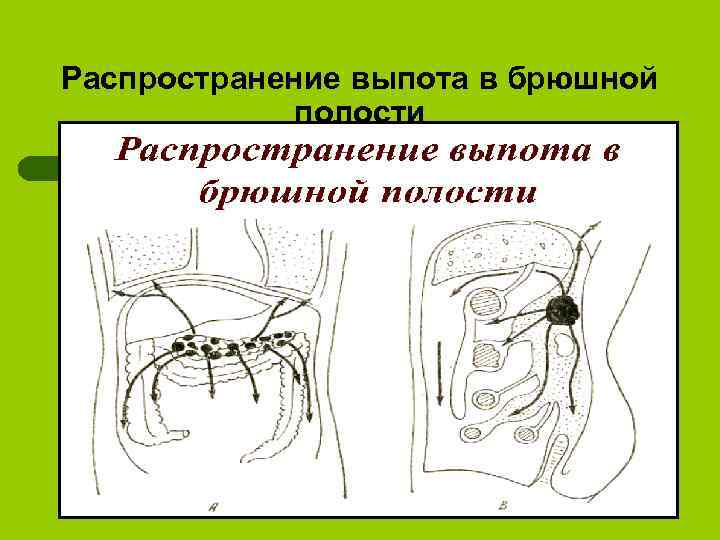
Распространение выпота в брюшной полости

Постнекротические (поздние) l -дегенеративные l -гнойные l -висцеральные

дегенеративные l l Парапанкреатический инфильтрат ( с пилородуоденальный стенозом и без него) Истинные и ложные кисты
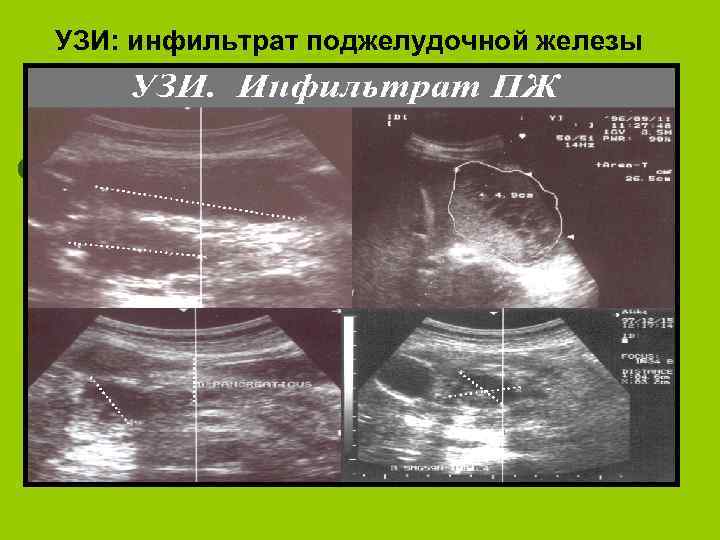
УЗИ: инфильтрат поджелудочной железы
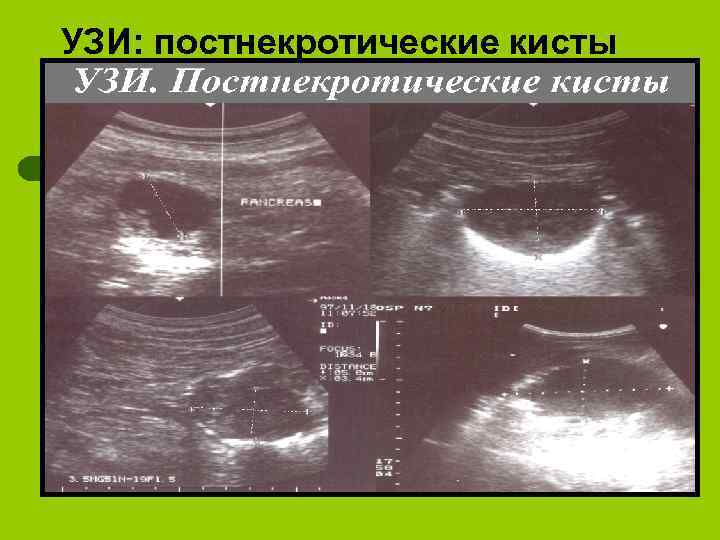
УЗИ: постнекротические кисты

гнойные l l l Абсцессы железы или сальниковой сумки Флегмонозный или апостематозный панкреатит Забрюшинные абсцессы и флегмоны Флегмона и абсцесс большого сальника Абсцессы брюшной полости Перитонит
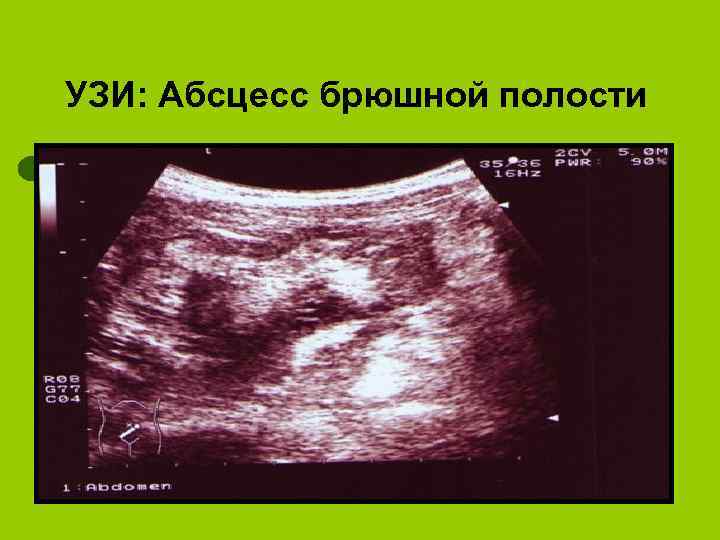
УЗИ: Абсцесс брюшной полости

Секвестр поджелудочной железы
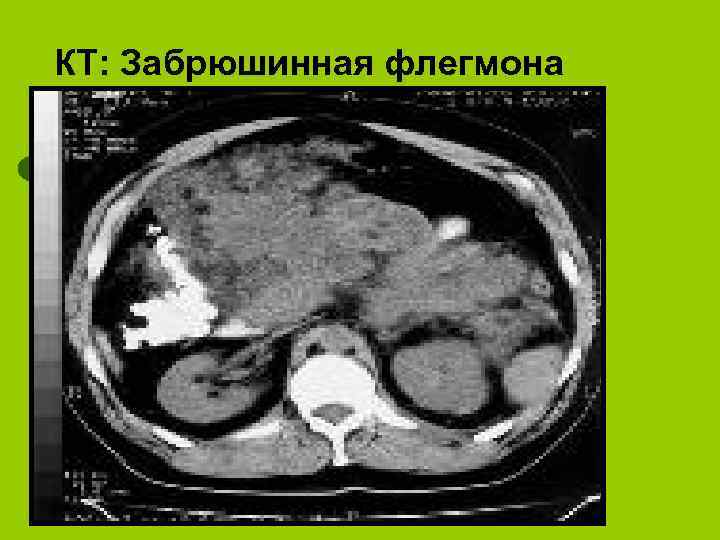
КТ: Забрюшинная флегмона
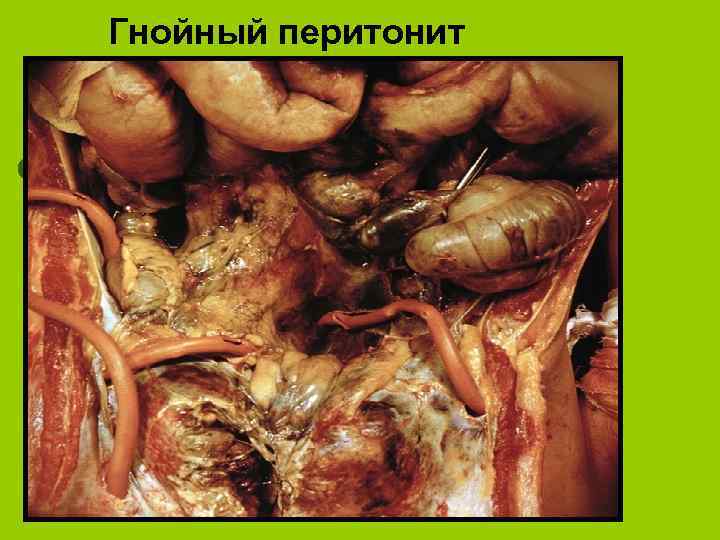
Гнойный перитонит

висцеральные l Наружные и внутренние свищи (панкреатические, желчные, желудочные, кишечные, панкреатожелудочные, дуоденальные, панкреатобронхиальные и плевральные l Оклюзионные тромбозы и сдавления ветвей брюшной аорты воротной вены и ее притоков l Синдром портальной гипертензии: эзофаго-желудочные кровотечения из варикозно-расширенных вен. l Аррозивные кровотечения l Паренхиматозная желтуха. l Инсулинзависимый сахарный диабет
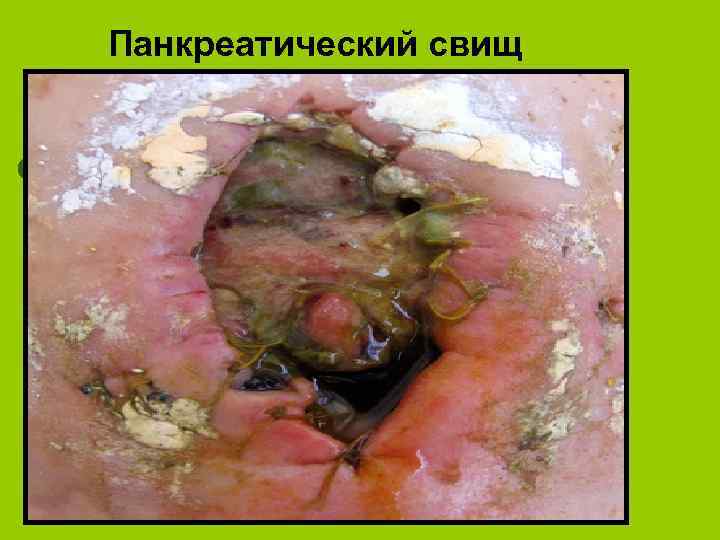
Панкреатический свищ
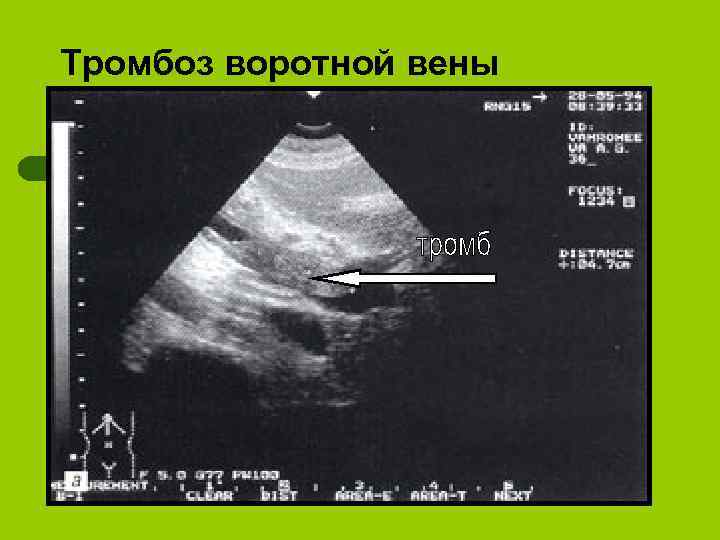
Тромбоз воротной вены
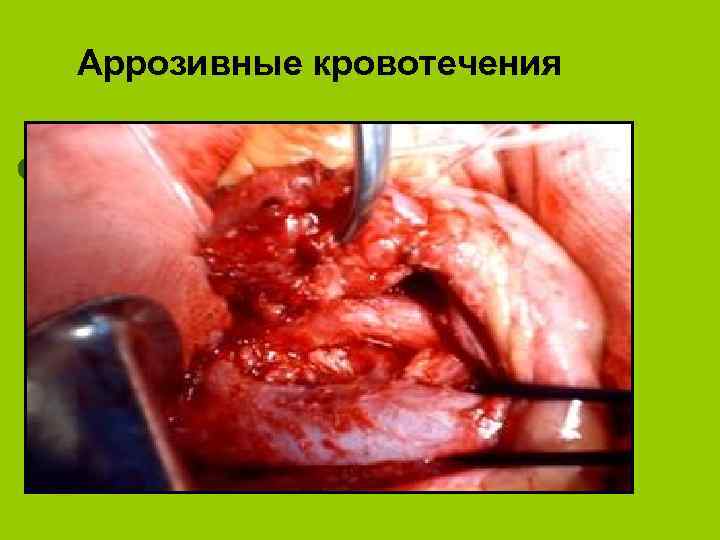
Аррозивные кровотечения

Лечение панкреонекроза (1 фаза) 1. Антисекреторная терапия (оптимальный срок – первые трое суток заболевания): l препарат выбора – сандостатин (октреотид) 100 мкгх3 р подкожно; l препараты резерва – квамател (40 мгх2 р в/в), 5 -фторурацил (5% 5 мл в/в). 2. Реологически активная терапия (гепарин, реополиглюкин, рефортан и др. ). 3. Возмещение плазмопотери (коррекция водно-электролитных, белковых потерь и др. : в общей сложности не менее 40 мл соответствующих инфузионных средств на 1 кг массы тела; соотношение коллоидных и кристаллоидных растворов – 1: 4).

Лечение панкреонекроза (1 фаза) 4. Гистопротекция: l антиферментная терапия (контрикал-не менее 50 тыс. ед. , гордокс-не менее 500 тыс. ед. в/в; оптимальный срок – первые 5 суток заболевания); l антиоксидантная и антигипоксантная терапия. 5. Детоксикация: l серийный лечебный плазмаферез 6. Антибиотикотерапия широкого спектра действия (цефалоспорины III – IV поколений или фторхинолоны II – III поколений в сочетании с метронидазолом)

Лечение панкреонекроза (2 фаза) l Продолжение базисной инфузионно-трансфузионной терапии, направленной на восполнение водноэлектролитных, энергетических и белковых потерь по показаниям. l Лечебное питание (стол № 5 при среднетяжёлом ОП) или энтеральная нутриционная поддержка (тяжёлый ОП). l Системная антибиотикотерапия (цефалоспорины III – IV поколений или фторхинолоны II – III поколений в сочетании с метронидазолом, препараты резерва – карбапенемы). l Иммуномодуляция (два подкожных или внутривенных введения ронколейкина по 250 000 ЕД (при массе тела менее 70 кг) – 500 000 ЕД (при массе тела более 70 кг) с интервалом в 2 -3 дня).

Лечение панкреонекроза (3 фаза) l Энтеральная нутриционная поддержка (через зонд, заведенный в тонкую кишку за связку Трейца). l Иммунокоррекция • при тяжёлом сепсисе и, особенно при угрозе септического шока, – заместительная терапия иммуноглобулинами для внутривенного введения в сочетании с применением гормонов; • при стойком и выраженном ССВР – антицитокиновая терапия (ингибиторы протеаз, эфферентные процедуры); • при низком абсолютном числе лимфоцитов периферической крови (рассчитывается по формуле: абсолютное число лейкоцитов х процентное содержание в лейкоцитарной формуле лимфоцитов / 100%) – цитокиновая терапия ронколейкином в дозе 250 000 – 1 000 ЕД до восстановления показателя (в среднем 2 -5 введений). l Продолжение антибактериальной терапии в сочетании с профилактикой дисбактериоза

Задачи хирургического лечения l l l Декомпрессия билиопанкреатической системы Санация и дренирование брюшной полости Санация и дренирование парапанкреатических клетчаточных пространств

Виды оперативных вмешательств Эндоскопические вмешательства -Лапароскопия -Эндоскопическая папиллосфинктеротомия -Эндоскопическая холецистостомия l Минидоступные вмешательства l Широкая лапаротомия, люмботомия l

Лапароскопия позволяет l l l l Поставить правильный диагноз Оценить степень деструкции поджелудочной железы Выявить наличие осложнений В большинстве случаев предотвратить дальнейшие хирургические вмешательства Выполнить весь комплекс лечебно-санацонных мероприятий Уменьшить операционную травму Снизить летальность Выполнить лапароскопическую холецистостомию
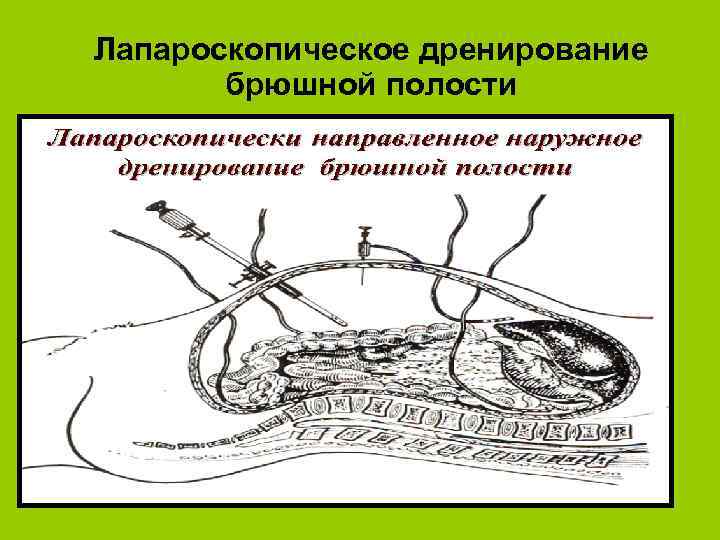
Лапароскопическое дренирование брюшной полости
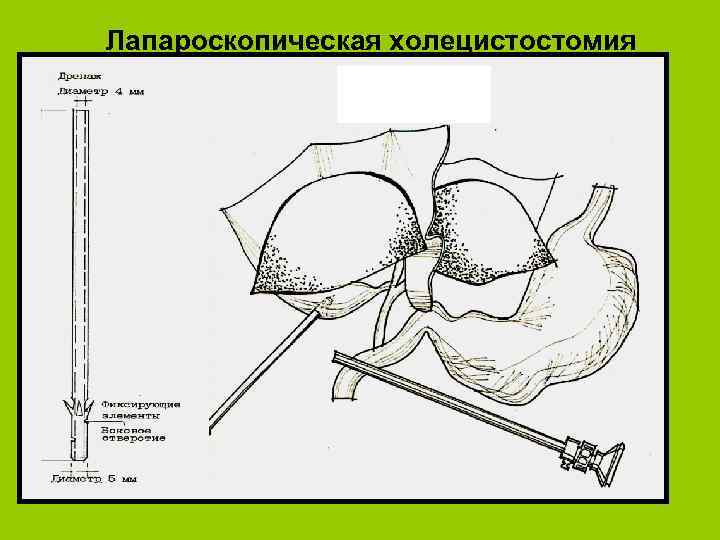
Лапароскопическая холецистостомия
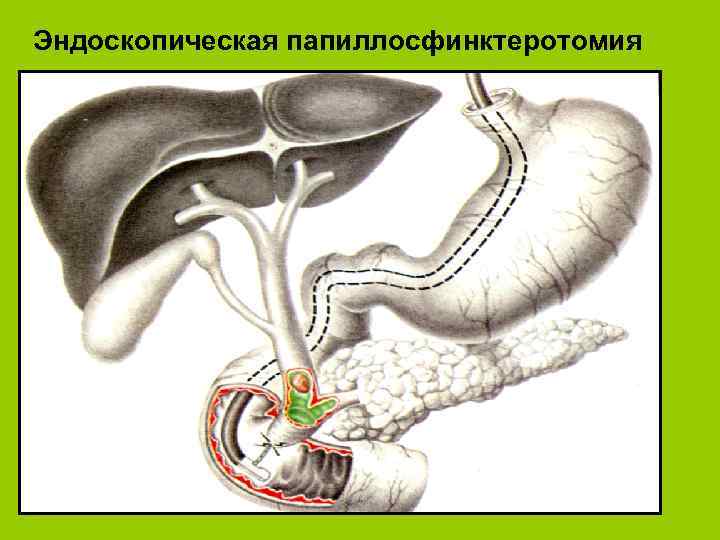
Эндоскопическая папиллосфинктеротомия
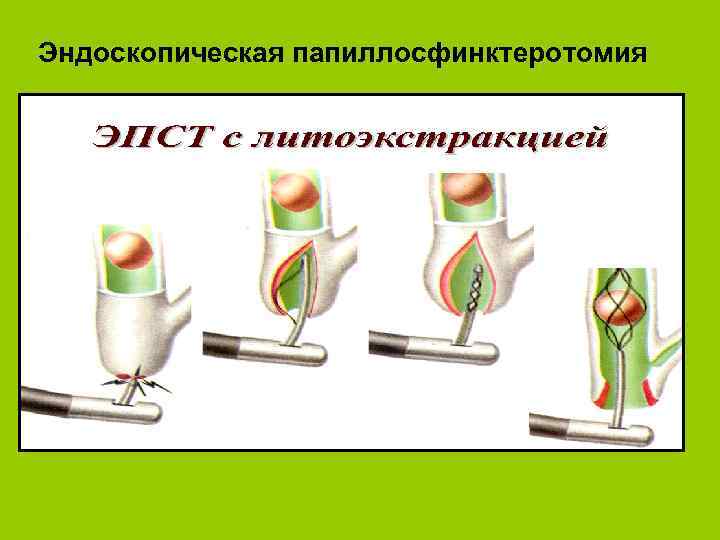
Эндоскопическая папиллосфинктеротомия

Минидоступные вмешательства l l l Позволяют в большинстве случаев избежать лапаротомии Применяются при отграниченных гнойных образованиях и небольших секвестрах Снижают уровень летальности
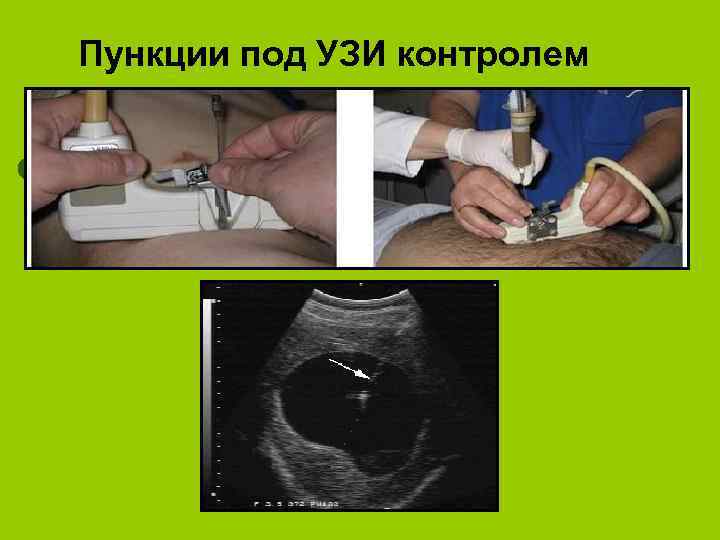
Пункции под УЗИ контролем
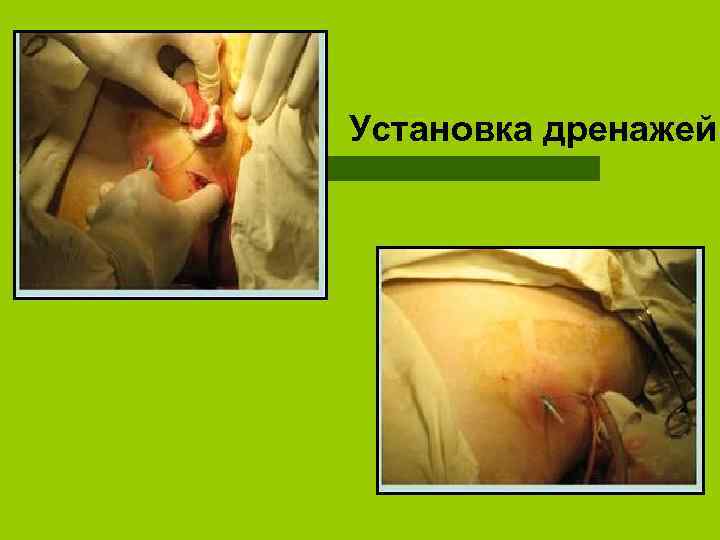
Установка дренажей

Открытые доступы l l l Прогрессирующая полиорганная недостаточность, несмотря на комплексное лечение в течение 1 -3 суток Гнойный разлитой перитонит Обширные некрозы парапанкреатической клетчатки
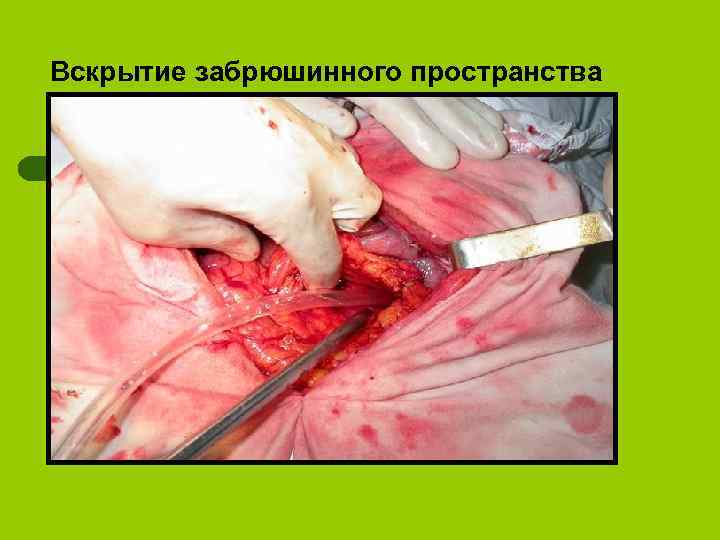
Вскрытие забрюшинного пространства
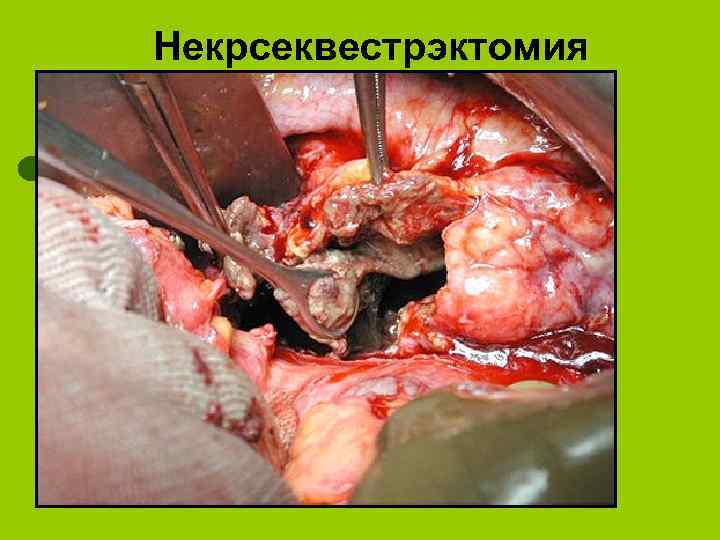
Некрсеквестрэктомия
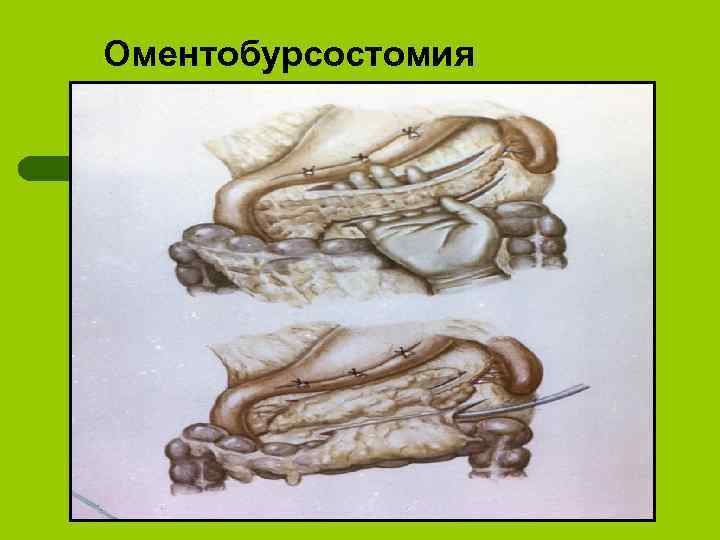
Оментобурсостомия
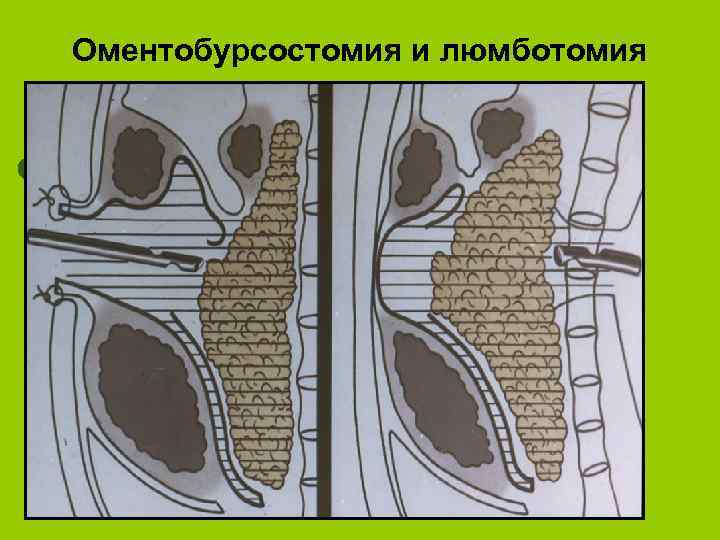
Оментобурсостомия и люмботомия

При панкреонекрозе нет одного (однократного) окончательного хирургического вмешательства, позволяющего излечить пациента. Хирургическая технология включает множественные этапные малоинвазивные вмешательства на выводных протоках поджелудочной железы, печени, на свободной брюшной полости, на забрюшинных некротических тканях и очагах гнойного поражения.
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
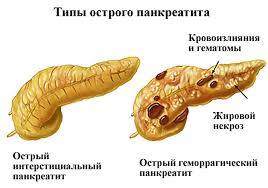
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
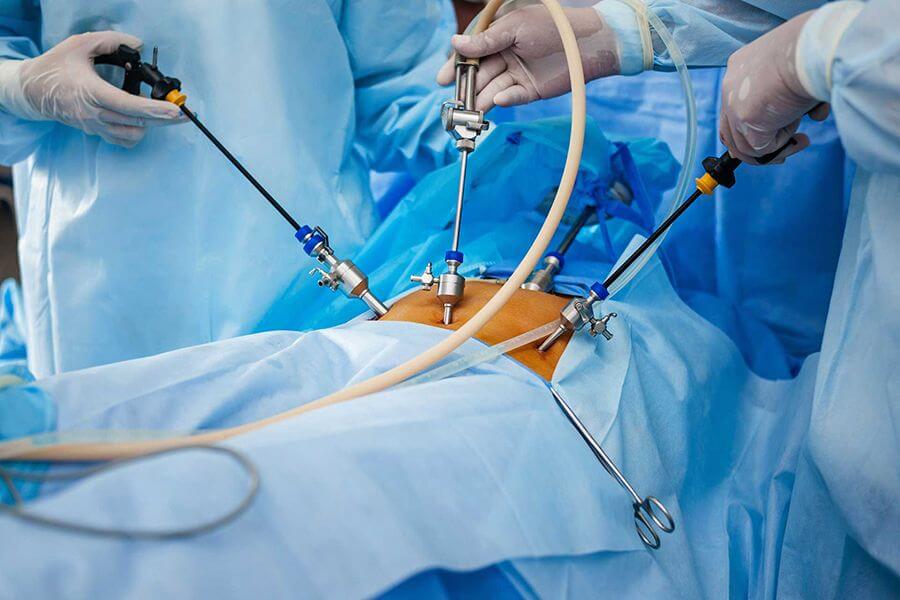
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
