Острый панкреатит история открытия

Панкреатит (лат. pancreatitis, от др.-греч. πάγκρεας — поджелудочная железа + -itis — воспаление) — группа заболеваний и синдромов, при которых наблюдается воспаление поджелудочной железы. При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её (самопереваривание). Ферменты и токсины, которые при этом выделяются, часто сбрасываются в кровоток и могут серьёзно повредить другие органы (мозг, лёгкие, сердце, почки и печень).
Острый панкреатит — серьёзное заболевание, которое требует незамедлительного лечения. Первой помощью при остром панкреатите является наложение льда на область поджелудочной железы, этим можно замедлить развитие острого процесса. Как правило, острый панкреатит требует лечения в стационаре.
Классификация[править | править код]
Существует много различных классификаций панкреатита.
В 1946 году появилась первая классификация, которая описывала клиническое течение хронического панкреатита в связи с употреблением алкоголя. В 1963 году в Марселе была создана новая классификация, в которой описывались морфологические характеристики и этиологические факторы, а также взаимосвязь между ними. Постепенно с этого времени вносились различные дополнения (Марсель, 1984; Марсель—Рим, 1988; Кембридж, 1984; Общество панкреатологов Японии, 1977; Цюрих, 1997 и т. д.) Последняя классификация была создана немецкими учёными в 2007 году — международная классификация хронического панкреатита M-ANNHEIM[1]
По характеру течения различают:
- острый панкреатит
- острый рецидивирующий панкреатит
- хронический панкреатит
- обострение хронического панкреатита
Чаще всего хронический панкреатит является результатом перенесённого острого панкреатита. Градация между острым рецидивирующим и обострением хронического панкреатита весьма условна. Проявление панкреатического синдрома (амилаземия, липаземия, болевой синдром) менее чем через 6 месяцев от начала заболевания считается рецидивом острого панкреатита, а более 6 месяцев — обострением хронического.
По характеру поражения железы (объём поражения железы — размер участка некроза железы), различают:
- Отечная форма (некроз единичных панкреатоцитов без образования островков некроза).
- Деструктивная форма (панкреонекроз):
- мелкоочаговый панкреонекроз;
- среднеочаговый панкреонекроз;
- крупноочаговый панкреонекроз;
- тотально-субтотальный панкреонекроз.
Термин «панкреонекроз» является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве диагноза не совсем верно. Под тотально-субтотальным панкреонекрозом понимается деструкция железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Согласно классификации острого панкреатита, предложенной В. И. Филиным в 1979 году, различают следующие фазы:
- Ферментативная фаза (3—5 суток).
- Реактивная фаза (6—14 суток).
- Фаза секвестрации (с 15-х суток).
- Фаза исходов (6 месяцев и более от начала заболевания).
За основу взяты клинические проявления острого панкреатита.
А. Д. Толстой несколько поменял данную классификацию с морфологической классификацией, в результате получилась клинико-морфологическая классификация острого панкреатита, которая будет приведена позже.
По летальности различают:
- Раннюю летальность (в результате полиорганной недостаточности).
- Позднюю летальность (в результате гнойно-септических осложнений деструктивного панкреатита — гнойно-некротического парапанкреатита).
Этиология[править | править код]
Согласно современным статистическим данным:
- 70 % больных деструктивным панкреатитом или панкреонекрозом — это лица, злоупотребляющие алкоголем,
- 20 % — это лица, у которых панкреатит развился как осложнение желчно-каменной болезни.
Также причинами панкреатита могут быть:
- отравления
- травмы
- вирусные заболевания
- инфекционные заболевания, включая Helicobacter pylori
- грибковые поражения
- паразитические заболевания: описторхоз и другие трематодозы
- дисфункция сфинктера Одди
- осложнения после операции и эндоскопических манипуляций (статистически около 5 %)
- врождённый панкреатит
Клинические проявления[править | править код]
Клинические проявления острого и хронического панкреатита различаются. Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы, которые относят к хроническому панкреатиту. На фоне хронического панкреатита возможно возникновение острого панкреатита, что не эквивалентно обострению хронического панкреатита.
Среди типичных признаков острого панкреатита: интенсивная боль в эпигастрии, боль внезапная, сильная, постоянная в верхней половине живота. Иррадиация в левую половину туловища.
Рвота — неукротимая, с примесью желчи и не приносящая облегчения.
При увеличении головки поджелудочной железы — возможна механическая желтуха (нарушение оттока желчи, приводящее к накоплению желчных пигментов в крови и тканях организма), сопровождающаяся желтизной кожи, окраской мочи в тёмный цвет и осветлением кала.
Диагностика[править | править код]
Диагностика острого и хронического панкреатита значительно различается. Обычно для диагностики используют УЗИ, ФГДС (фиброгастродуоденоскопия) и лапароскопия, анализ крови на амилазу и мочи на диастазу.
Объективные симптомы[править | править код]
- Симптом Дежардена — определяется болезненность при пальпации в панкретической точке Дежардена (проекция головки поджелудочной железы), располагающейся на 4—6 см от пупка по линии, соединяющей правую подмышечную впадину с пупком.
- Симптом Шоффара — выявляют болезненность в зоне Шоффара (проекции головки поджелудочной железы), находящейся на 5—6 см выше пупка с правой стороны между биссектрисой пупочного угла и срединной линией тела.
- Симптом Мейо-Робсона (названный по Мейо-Робсону) — болезненность определяется в точке Мейо-Робсона, проекции хвоста поджелудочной железы, на границе средней и наружной трети отрезка линии, проведённой через пупок, левую рёберную дугу и подмышечную область слева. При этом болезненность может определяться в зоне Мейо-Робсона, левом рёберно-позвоночном угле.
- Симптом Губергрица — Скульского[2] — пальпация болезненна по линии, соединяющей головку и хвост.
- Симптом Гротта — слева от пупка в проекции поджелудочной железы определяются гипотрофические изменения подкожно-жировой клетчатки.
- Симптом Мюсси — Георгиевского — положительный френикус — симптом слева.
- Симптом Кача[2] — симптом панкреатита, при котором пальпация болезненна в проекции правых поперечных отростков Th IX—Th XI и левых поперечных отростков Th VIII—Th IX грудных позвонков[источник не указан 473 дня]. По другим данным, кожная гиперестезия в зоне иннервации грудных сегментов ThVIII—ThX слева[2].
- Симптом Воскресенского — в проекции поджелудочной железы не определяется пульсация брюшной аорты[2].
Лечение[править | править код]
Тактика[править | править код]
Лечение зависит от степени тяжести заболевания. Если не развиваются осложнения в виде поражения почек или лёгких, то острый панкреатит проходит. Основу лечения острого панкреатита составляет создание функционального покоя для поражённого органа, то есть полный голод в течение нескольких суток. Лечение направлено на поддержание жизненных функций организма и предотвращение осложнений. Пребывание в больнице может быть необходимым, так как требуется внутривенное введение препаратов.
Если формируются ложные кисты поджелудочной железы, их можно удалить хирургическим путём.
Если проток поджелудочной железы или желчный проток блокируются желчным камнем, то острый приступ обычно продолжается только несколько дней. В серьёзных случаях, человеку может потребоваться внутривенное питание (парентеральное питание) от 3 до 6 недель, пока поджелудочная железа восстанавливается. В лёгких случаях болезни парентеральное питание не применяется.
Наряду с лекарственным лечением очень важное значение в лечении панкреатита имеет диета. Разработана специальная диета по Певзнеру № 5п. Диета существует в двух вариантах в зависимости от стадии панкреатита (обострение или ремиссия).
При лечении панкреатита рекомендуются следующие минеральные воды (100—300 г дегазированной подогретой до 35—39 °C минеральной воды за 30—90 минут до еды):[источник?]
- Ессентуки № 4
- Ессентуки № 17
- Нарзан
Хронический панкреатит[править | править код]
Облегчить боль — это первый шаг при лечении хронического панкреатита. Следующий шаг — это планирование диеты с ограничением углеводов и жиров.
Врач может назначить приём панкреатических ферментов с едой, в качестве заместительной терапии, для снижения выработки собственных панкреатических ферментов и для обеспечения функционального покоя поджелудочной железы.
Люди с панкреатитом должны прекратить употреблять спиртные напитки, придерживаться специальной диеты и регулярно принимать лекарственные препараты в соответствии с назначениями врача.
При несвоевременной терапии хронический панкреатит приводит к осложнениям (сахарному диабету, желтухе, энцефалопатии, портальной гипертензии, абсцессу, флегмоне, перитониту)[3].
Острый панкреатит[править | править код]
Тяжесть состояния больных острым панкреатитом в основном обусловлена тяжёлой эндогенной интоксикацией. Основную роль в этом, по мнению ряда авторов, играют активированные ферменты поджелудочной железы, среди которых ведущее место отводилось трипсину. При изучении влияния трипсина было замечено сходство в действии с ядами различных видов змей. Реакция трипсина очень напоминала действие антигена при анафилактическом шоке.
В 1980-х годах было предложено лечение интоксикаций при остром панкреатите энтеросорбентами. Были исследованы вуален, хитин, энтеродез, полифепан. Исследованные энтеросорбенты показали терапевтическое действие, которое проявлялось в снижении летальности. Однако сорбенты по-разному воздействовали на биохимические показатели крови. Одни из них снижали активность липазы (вуален, полифепан), другие повышали активность фермента (хитин, энтеродез). Все сорбенты способствовали снижению содержания в крови среднемолекулярных фракций, обладающих токсическими свойствами[4].
См. также[править | править код]
- Острый панкреатит
- Хронический панкреатит
- Парентеральное питание
- Клиническое питание
- Псевдотуморозный панкреатит
- Аутоиммунный панкреатит
Примечания[править | править код]
Ссылки[править | править код]
- Диета при панкреатите поджелудочной железы
- Минушкин О. Н., Масловский Л. В. Этиологические аспекты терапии хронических панкреатитов // Consilium Medicum : научная статья. — М.: Медиа Медика, 2005. — Т. 7, № 6. Архивировано 19 января 2013 года.
- Минушкин О. Н. Хронический панкреатит: некоторые аспекты патогенеза, диагностики и лечения. Consilium-Medicum (2002). Дата обращения 8 августа 2010.
- Савельев В. С., Филимонов М. И., Гельфанд Б. Р., Бурневич С. З., Орлов Б. Б., Цыденжапов Е. Ц. Острый панкреатит как проблема ургентной хирургии и интенсивной терапии. Дата обращения 8 августа 2010.
- Гальперин Э. И., Дюжева Т. Г., Докучаев К. В., Погосян Г. С., Ахаладзе Г. Г., Чевокин А. Ю., Шахова Т. В., Алиев Б. А. Узловые вопросы лечения деструктивного панкреатита //Анналы хирургической гепатологии. — 2001. — Т. 6. — № 1. — С. 139—142.
- Охлобыстин А. В., Ивашкин В. Т. [1] = Алгоритмы ведения больных острым и хроническим панкреатитом // Consilium-Medicum : обзорная статья. — М.: Медиа Медика. Архивировано 19 января 2013 года.
- Гальперин Э. И., Дюжева Т. Г. Панкреонекроз: неиспользованные резервы лечения (дискуссионные вопросы к круглому столу) //Анналы хирургической гепатологии. 2007. Т. 12. № 2. С. 46-51.
- Дюжева Т. Г., Семененко И. А., Ахаладзе Г. Г., Чевокин А. Ю., Гусейнов Э. К., Иванов А. А., Данилова Т. И., Попова О. П., Конторщикова Е. С., Гальперин Э. И. Результаты лечения хронического панкреатита //Анналы хирургической гепатологии. 2012. Т. 17. № 4. С. 15-23.
Источник
История изучения поджелудочной железы
от античности до наших дней
Имеющиеся источники не позволяют однозначно установить, кому из ученых античного мира принадлежит первое упоминание о поджелудочной же-лезе. Первенство в этом и, следовательно, титул “Основателя Панкреатологии” могли бы принадлежать, по мнению разных историков анатомии, Аристотелю (384 – 322 гг. до н.э.), Эразистратосу (350 – 300 гг. до н.э.)., Герофилу из Халце-дона на Босфоре (304 г. до н.э.) или Руфусу из Эфеса (100-200 лет н.э.). “Отец медицины” Гиппократ Косский, живший в 460 – 370 гг. до н.э. раньше на-званных ученых, по-видимому, не знал о ее существовании. В его трактате «О железах» поджелудочная железа не упоминается, но фигурируют некие «железы внутренностей, находящиеся в сальнике и поглощающие излишнюю влагу из кишок…».
|
|
Аристотель (384 – 322 гг. до н.э.) | Гиппократ Косский (бюст 2-3 вв до н.э. из Британского музея) |
|
|
Гиппократов сборник “Парижский кодекс” 11 века. Греческий текст. | Монах-переписчик книг со страниц Парижского кодекса |
Аристотель, сын врача Никомаха, – младший современник Гиппократа, считал ее “важным органом”. Известно, что учитель Александра Македонского помимо философских трудов оставил потомкам сочинения по сравнительной анатомии и занимался медициной. Будущий великий полководец выделил в помошь своему учителю 1000 человек, отовсюду доставлявших различных жи-вотных для изучения и описания. Вполне возможно, что, анатомируя их, Ари-стотель мог выявить и поджелудочную железу, тем более, что у большинства видов она не скрыта в глубине сальниковой сумки.
После внезапной смерти1 Александра Македонского и распада его империи центром античной науки стала Александрия, прославленная своим Му-сеем и Библиотекой, фонд которой насчитывал 700 тысяч папирусов и пергаментов. Наиболее известными врачами и анатомами Александрийской эпохи были Герофил из Халцедона (304 г. до н.э.) и Эразистратос (350-300 гг. до н.э.)2.
1. В информационных ресурсах PubMed найден реферат статьи греческого ученого из Гиппократова Госпиталя в Афинах (Sbarounis CN. Propedeutic Department of Surgery, University of Thessaloniki, Ippokrateion Hospi-tal, Greece. Did Alexander the Great die of acute pancreatitis? J Clin Gastroenterol 1997 Jun;24(4):294-6;), в которой автор выдвинул версию, что Александр Македонский умер от острого панкреатита). Полемизируя с ним, Ranger GS (J Clin Gastroenterol. 1999 Apr;28(3):279-80.) допускает что смерть царя наступила от прободной язвы желудка (Alexander the Great may have died from a perforated peptic ulcer), а . Cirocco WC в статье, Alexander the Great may have died of postemetic esophageal perforation (Boerhaave’s syn-drome) (J Clin Gastroenterol 1998 Apr;26(1):93-4; выдвигает третью версию кончины великого полководца древности.
2. По материалам электронной энциклопедии Гролье, Эразистратос родился в 275 г. до н.э.
Герофил изучал строение тел животных и умерших людей, проводя вскрытия или секции (“anatemnein”), дав тем самым название анатомии (от греч. anatemnein – рассекать). Aнтичные авторы называли его «отцом» этой научной дисциплины. Упоминания о поджелудочной железе встречаются и в трудах Эразистратоса (350-300 гг. до н.э.). Эти ученые основали в Александрии известную в древнем мире анатомическую академию. Заслуга сохранения трудов анатомов Александрийской школы принадлежит Авлу Корнелию Цельсу (30 г. до н.э. – 40 г. н.э.) – богатому рабовладельцу, написавшего трактат о заболеваниях и методах лечения рабов.
Свое название поджелудочная железа получила в конце 1 – начале 2 вв. н.э., когда Руфус из Эфеса ввел в литературу термин «PANCREAS” (от греч. «pan» = вся; «creas» = мясо). Он первым высказал предположение, что она является «частью сальника». Упоминания об этом органе встречаются и в трудах Клавдия Галена (131-201 гг. н.э.) – врача и анатома из Рима , считавшего, что она защищает и поддерживает сосуды. Его анатомические сочинения использовались для преподавания анатомии до 16-17 веков.
|
|
Анатом Гален | Титульный лист анатомических сочинений Галена |
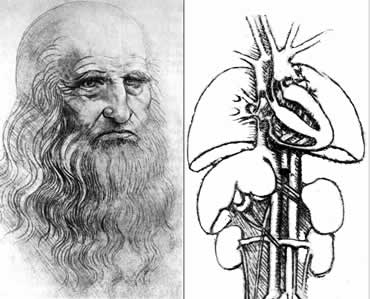
Судя по тому, что среди многочисленных анатомических рисунков, выполненных во время анатомических вскрытий Леонардо да Винчи (1500 г.), изображение поджелудочной железы не встречается, осведомленность анатомов о ней к началу 15 века была еще весьма незначительной. Первым предположил железистую природу поджелудочной железы малоизвестный анатом из Болоньи Беренгарио ДаКарпи (1522 г.). Однако, представления о ней в духе учения Галена, как о «подстилке», защищающей “рот желудка” от контакта с «твердыми позвонками» (Niccolo Massa, 1536 г.) или как об органе, «защищающем тонкостенные лимфатические и кровеносные сосуды и создающим опору для их ветвей» (David Edwardes, 1532 г., Андрей Везалий, 1543 г.(Андрей Везалий – латинизированное имя анатома из Падуи – бельгийца фламандского происхождения van Wesel, 1514-1565)) не были поколеблены. В своем анатомическом шедевре «De Humani Corporis Fabrica». Несмотря на то, что Святейшая Инквизиция препятствовала исследованию трупов, Везалий тайно проводил анатомические вскрытия . Его труд был виртуозно иллюстрирован самим автором . Рисунки поджелудочной железы отражают представление Везалия о структуре и назначении этого органа . Подобное заблуждение было неоднократно повторено и в более поздних анатомических работах Фаллопия (1562 г.), Евстахия (1563 г.) и Баугина (1609 г).
| |
|
|
|
|
|
|
На рубеже 16-17 вв. наука стала постепенно избавляться от средневековой схоластики. Потребности развития общества предъявляли все больше требований к развитию естественных наук. Картина мира, какой она виделась античным авторам – Аристотелю и Птолемею, Герофилу и Галену, уже не могла более оставаться основой естествознания и медицины. Развитие ее требовало новой методологии – наблюдения и эксперимента. Символом науки Позднего Возрождения может быть гравюра, изображающаяся ученого и философа Декарта, попирающего ногой сочинения Аристотеля.
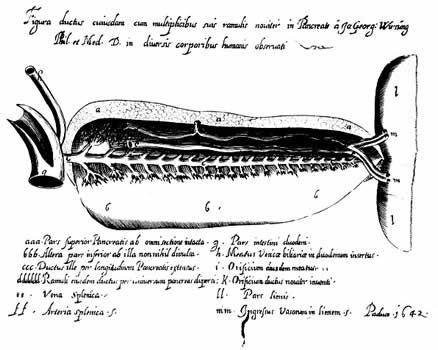
В 17-18 вв. сведения о строении поджелудочной железы были значительно дополнены. Первое описание панкреас в качестве анатомического образования с признаками функционирующей железы восходит к 1627 г. и принадлежит Г.Аселли (pancreas Aselli). Спустя 5 лет прозектор из Падуи Иоганн Вирсунг (1642 г.) кратко описал главный панкреатический проток и документировал свое открытие гравюрой на медной доске. Более подробные сведения о нем были даны в труде анатома Ренье де Грааф (1641-1673 гг.) «Tractatus anatomico medicus de succi pancreatici». Этот ученый впервые в эксперименте на собаках дренировал панкреатический проток гусиным пером и получил панкреатический сок, не предприняв, однако, попыток исследования его свойств. В те годы основанная Германом Бургаве (1668-1738) медицинская школа Лейденского университета, где работал де Грааф, была ведущим европейским научным центром, сыгравшем выдающуюся роль в развитии медицины и медицинского образования. Именно в ней была организована первая университетская клиника, где преподавание велось у постели больного. Бургаве стремился связать анатоанатомию и физиологию с практическим опытом, что ярко проявилось в его трактате о спонтанном разрыве пищевода, получившем эпонимическое название «синдрома Бургаве». В медицинской школе Лейдена проводилось много анатомических и физиологических исследований, имелся анатомический театр, в котором систематически осуществлялись вскрытия и уроки анатомии. Вартон (1656) подметил большое сходство поджелудочной и слюнных желез. В 1662 году Hoffmann вновь описал выводной проток поджелудочной железы, получившего название Вирсунгова по имени его первооткрывателя. Готфрид Бидлоо (1685) впервые обнаружил соединение панкреатического и общего желчного протоков с формированием ампулы, а также большой дуоденальный сосок.
| |
|
|
| |
| |
Урок анатомии доктора Тульпиуса |
|
| |
Однако, несмотря на прогресс в изучении структуры поджелудочной железы, многое еще оставалось неизвестным. Так, например, Brunner в 1683 г. высказывал мнение, что основная часть “панкреатического сока” вырабатывается дуоденальными железами, за которыми в литературе закрепилось наименование “Бруннеровских”.
Исследования Бидлоо не были замечены современниками и приоритет открытия этих анатомических образований был признан за Абрахамом Фатером , повторно описавшим большой сосочек двенадцатиперстной кишки в 1728 году. В 1724 г. Джиованни Санторини открыл проток, который получил название добавочного панкреатического или Санториниева. Пептические свойства панкреатического сока были впервые показаны von Haller в 1748-1752 гг. в Геттингенском Университете. Исследованиям v on Haller мы также обязаны первым описанием артериальных аркад в головке поджелудочной железы (1758). Этот ученый-энциклопедист сочетал в себе черты мыслителей Высокого Возрождения и естествоиспытателей – Позднего.
|
|
Процесс формирования поджелудочной железы во внутриутробном периоде развития организма (эмбриогенез), важный для понимания особенностей строения этого органа и вариантов его патологии, привлек внимание ученых в 19 веке ( Meckel J . F ., 1817). Меккелю удалось выявить дорзальную закладку поджелудочной железы. В 1888 г. Phisalix C . установил, что этот орган образу-ется из двух эмбриональных закладок – вентральной и дорзальной. В даль-нейшем Helly K . K . (1901), Lewis F . T . (1911) и Кнорре А.Г. (1959) обнаруживали два различных зачатка в вентральной закладке поджелудочной железы и один – в дорзальной. Эти данные важны для понимания механизма возникновения пороков развития и вариантов строения и топографоанатомических связей этого органа
 .
.
Анатом и эмбриолог Иоганн Фридрих Меккель младший
Округлые обособленные скопления клеток в панкреас (“островки”) в 1869 году обнаружил Paul Langerhans, в честь которого они получили название «островков Лангерганса». Следует заметить, что Лангерганс не придал должного значения своему открытию и вскоре уехал в Африку в качестве врача-миссионера. Эндокринная природа этих тканевых структур прояснилась в последующих исследованиях von Mering J . и Minkowski O . (1889-1890), Laguesse G . E . (1893), , Opie E . L ., (1901), McCallum W . G ., (1909). Важным шагом в развитии представлений о структуре эндокринного аппарата поджелудочной железы стало исследование Соболева Л.В. (1900г.)- сотрудника лаборатории академика Павлова И.П. . Этот талантливый ученый считал, что островки анатомически и функционально отличаются от внешнесекреторного аппарата поджелудочной железы. Он писал, что они “представляют собой самостоятельные образования, не имеющие связи с пищеварительными железами и их протоками”. Им впервые высказана идея об отделении островков для органотерапии и разработаны методические приемы, позволившие вплотную приблизился к созданию способа получения активного антидиабетического гормона. Отдавая дань научным заслугам Соболева, в русской литературе конца 19 – первой четверти 20 вв. анатомически обособленные скопления эндокринных клеток называли «островками Лангерганса – Соболева».
|
|
| |
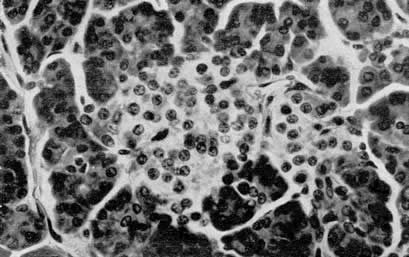
Островок Лангерганса
К этому же периоду относится и описание вариантов строения протоковой системы поджелудочной железы (Charpy, 1898; Opie E . L ., 1903; Baldwin, 1911). Наиболее полная характеристика дистальных отделов желчевыводящих и панкреатических протоков принадлежит Бойдену (1926-1971).
В 20 веке развитие методов лечения и диагностики заболеваний поджелудочной железы привлекли к анатомическим исследованиям представителей различных медицинских дисциплин и, прежде всего, – хирургов и радиологов (С alas F ., Charpentier J ., Letoublen C ., Debeyre , Do Rio Branko P ., Edwards L . F ., Marzoni G . P ., Vesentini S ., Mangiante G ., Anaker H . И мн. других). Наиболее цитируемыми современными иностранными авторами, посвятивших немало исследований вопросам анатомии pancreas , в настоящее время являются Skandalakis L . J ., Skandalakis J . E . и Gray S . W . из Медицинской школы Университета Эмори.
Методы исследования анатомии поджелудочной железы дополнились рентгенографией, коррозионными препаратами, сканирующей электронной микроскопией, компьютерной томографией, ангиографией, эндоскопической ретроградной панкреатографией. Это позволило уточнить варианты строения протоков и сосудов, методику хирургических вмешательств и снизить частоту послеоперационных осложнений.
Из отечественных ученых-анатомов, изучавших поджелудочную железу, наиболее часто цитируются труды Крутиковой И.Ф. и Пронина О.В., внесших вклад в изучение ее микроскопической анатомии, протоковой и лимфатической систем, Кочиашвили В.И., описавшего, связку, наличие которой следует учитывать при панкреатэктомии, а также Аганезова С.А., уточнившего представления о крайних степенях изменчивости артерий головки поджелудочной железы.
Источник