Острый панкреатит классификация клиника диагностика
Острый панкреатит — заболевание поджелудочной железы, возникающее
в результате аутолиза тканей поджелудочной железы липолитическими и
активированными протеолитическими ферментами.
Этиология и патогенез. Патогенез острого панкреатита недостаточно изучен.
Причины: 1.аутолиз паренхимы поджелудочной железы.
2. чрезмерное употребление алкоголя и прием жирной пищи. Известно, что алкоголь усиливает тонус и резистентность сфинктера Одди. Это может послужить причиной затруднения оттока экзокринного секрета поджелудочной железы и повышения давления в мелких протоках.3. ЖКБ
4.Травмы
Классификация. В зависимости от причины внутрипротоковой гипертензии различают билиарный и алкогольный панкреатит.
По характеру изменений в поджелудочной железе выделяют: 1) отечный или интерстициальный панкреатит; 2) жировой панкреонекроз и 3) геморрагический панкреонекроз.
Отечная или абортивная форма панкреатита развивается на фоне незначительного, микроскопического повреждения клеток поджелудочной железы. Фаза отека может в течение 1—2 дней превратиться в фазу некроза. При
прогрессирующем панкреатите развивается жировой панкреонекроз, который по мере развития кровоизлияний превращается в геморрагический с
образованием обширного отека в забрюшинной клетчатке и появлением геморрагического выпота в брюшной полости (панкреатогенный асептический перитонит). В ряде случаев наблюдаются смешанные формы панкреатита: геморрагический панкреатит с очагами жирового некроза и жировой панкреонекроз с кровоизлияниями
В зависимости от распространенности процесса различают очаговый, субототальный и тотальный панкреонекроз.
Клиническая картина и диагностика. Клинические симптомы острого
панкреатита зависят от морфологической формы, периода развития и тяжести синдрома системной реакции на воспаление. В начальном периоде заболевания (1—3-й сутки) больные жалуются на резкие, постоянные боли в эпигастральной области, иррадиирующие в спину (опоясывающие боли), тошноту, многократную рвоту. В редких случаях острый панкреатит протекает без болей, но с резко выраженным синдромом системной реакции, проявляющимся гипотензией, гипоксией, тахикардией, дыхательной недостаточностью, нарушением сознания. Живот обычно мягкий, все отделы участвуют в акте дыхания, иногда отмечают некоторое вздутие живота. Симптом Щеткина—Блюмберга отрицательный. Примерно у 1—2 % тяжелобольных на левой боковой стенке живота появляются синюшные, иногда с желтоватым оттенком пятна (симптом Грея Тернера) и следы рассасывания кровоизлияний в области поджелудочной железы и забрюшинной клетчатки, свидетельствующие о геморрагическом панкреатите. При очень тяжело протекающем панкреатите развивается синдром системного ответа на воспаление, нарушаются функции жизненно важных органов, возникает дыхательная недостаточность, проявляющаяся увеличением частоты дыхания, респираторным дистресс-синдромом взрослых (интерстициальный отек легких, накопление транссудата в плевральных полостях), сердечно-сосудистая недостаточность (гипотензия, частый нитевидный пульс, цианоз кожных покровов и слизистых оболочек, уменьшение ОЦК, ЦВД, минутного и ударного объема сердца, признаки ишемии миокарда на ЭКГ), печеночная, почечная и гастроинтестинальная недостаточность (динамическая кишечная непроходимость, геморрагический гастрит).
У большинства больных наблюдают расстройство психики: возбуждение,
спутанное сознание, степень нарушения которого целесообразно определять по баллам шкалы Глазго.
Функциональные нарушения печени обычно проявляются желтушной
окраской кожных покровов(при биллиарном панкреатите- механическая желтуха)
Диагностика: данные анамнеза, физикальное обследование, УЗИ,КТ, МРТ, Рентгенография, эзофагогастродуоденоскопию выполняют при желудочно-кишечном кровотечении из острых эрозий и язв, являющихся осложнениями
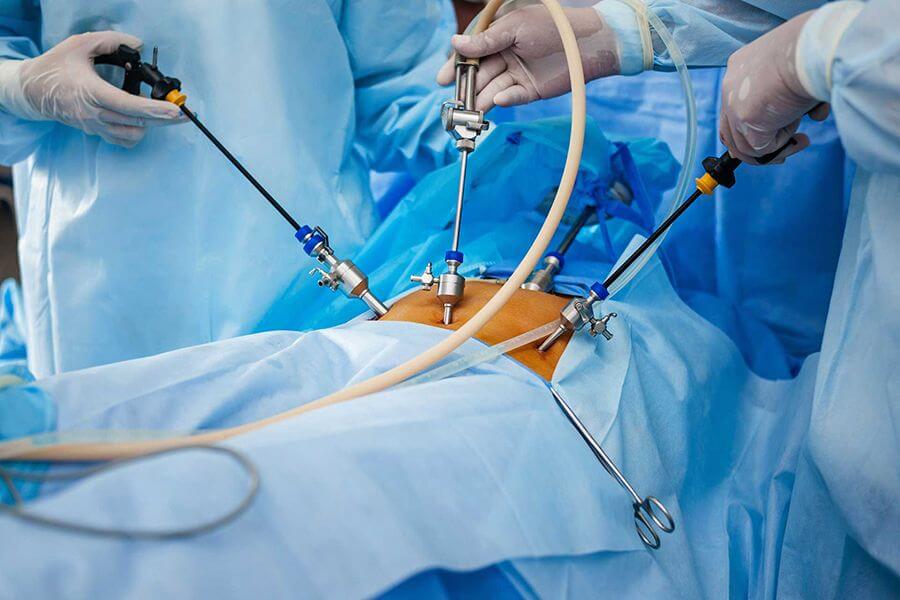
острого (чаще всего деструктивного) панкреатита, Л а п а р о с к о п и я показана при неясном диагнозе, при необходимости лапароскопической установки дренажей для лечения острого панкреатита
Лечение. Первоочередной задачей является снятие боли и спазма сфинктера Одди. С этой целью назначают ненаркотические анальгетики, спазмолитики, холинолитики. При твердой уверенности в диагнозе допустимо введение и
наркотических анальгетиков. Применение препаратов морфинного ряда,
вызывающих спазм сфинктера Одди, недопустимо.
Для предотвращения гормональной стимуляции экзокринной функции
железы необходимо полностью исключить прием пищи через рот
Важную роль в лечении панкреатита отводят угнетению
секреторной функции желудка с помощью блокаторов Н2-гистаминовых
рецепторов, антацидов, антихолинергических препаратов (гастроцепин,
атропин).
Для борьбы с ферментной токсемией в первой фазе острого панкреатита
используют ингибиторы протеаз (трасилол, контрикал, гордокс и др.). Эти
препараты ингибируют протеолитические ферменты и калликреин и тем самым уменьшают интоксикацию.
Для коррекции ОЦК внутривенно вводят растворы коллоидных и кристаллоидных растворов
Парентеральное питание является обязательным компонентом лечения,
так как питание через рот прекращают на 3—5 дней. Энергетические потребности организма больного (30 калорий в день на 1 кг массы тела с последующим повышением до 60 калорий на 1 кг массы тела в день) обеспечивают, вводя концентрированные растворы глюкозы с инсулином, белковые гидролизаты, растворы аминокислот.
Для дезинтоксикации часто применяют форсированный диурез. Антибактериальную терапию при панкреонекрозе проводят как для профилактики инфицирования очагов некроза, так и для лечения уже развивающейся инфекции. Предпочтение отдают антибиотикам широкого спектра действия (цефалоспорины 3—4-го поколения, карбопенемы, аминогликозиды), подавляющим развитие грамположительной и грамотрицательноймикрофлоры. Обязательным компонентом антибактериальной терапии является введение метронидазола (флагил), который избирательно воздействует на неклостридиальную микробную флору.
при выраженном множественном очаговом панкреонекрозе в сочетании
с перитонитом прибегают к поэтапной некрэктомии, т. е. программированиеной ревизии и промывании брюшной полости
ри очаговом панкреонекрозе в области хвоста поджелудочной железы
и безуспешности комплексного интенсивного лечения возможно проведение дистальной резекции железы.
62.Современные принципы комплексного лечения острого перитонита.
Перитонит — острое диффузное воспаление висцеральной и париетальной брюшины, не имеющее тенденции к отграничению. Самой частой причиной перитонита является деструктивный аппендицит (свыше 60 %)
Распространенный гнойный перитонит является абсолютным
показанием к экстренному оперативному вмешательству. Основные принципы лечения перитонита предусматривают:
1) раннее удаление пораженного органа, послужившего причиной развития перитонита, или дренирование гнойников;
2) подавление резидуальной инфекции в брюшной полости разными
способами: а) аспирацией экссудата и тщательным промыванием брюшной
полости растворами (санация полости) во время операции; б) программированным промыванием (повторной санацией) и ревизией брюшной полости после опрации; в) длительным промыванием брюшной полости через
дренажи; г) дренированием 1—2 дренажами; д) созданием лапаростомы;
3) применение адекватной антибактериальной терапии до и после операции;
4) ликвидацию паралитической непроходимости кишечника (аспирация
желудочного и кишечного содержимого через гастроинтестинальный зонд,
промывание и стимуляция перистальтики кишечника);
5) интенсивную терапию, направленную на восполнение дефицита ОЦК,
коррекцию нарушений водно-электролитного баланса, кислотно-основного
состояния, белкового обмена с помощью массивной инфузионной терапии,
парентерального питания, экстракорпоральной детоксикации;
6) поддержание на оптимальном уровне функционального состояния
сердечно-сосудистой системы, легких (своевременное проведение искусственной вентиляции), печени, почек (проведение гемодиализа).
В качестве операционного доступа используют срединную лапаротомию.
Аспирируют экссудат, в тонкую кишку вводят длинный двухпросветный
зонд для аспирации кишечного содержимого. Если источником перитонита является орган, который может быть удален (аппендикс, желчный пузырь, некротический участок кишки), а условия позволяют это сделать, то его удаляют (аппендэктомия, холецистэктомия, резекция кишки и т. п.). В случае перфорации полого органа (язва желудка, двенадцатиперстная кишка) ушивают перфоративное отверстие или производят более радикальную органосохраняющую операцию на желудке. Некротизированные участки кишки при механической кишечной непроходимости или тромбозе мезентериальных сосудов резецируют. Если орган, послуживший причиной перитонита, удалить или вывести на брюшную стенку нельзя, то приходится ограничиваться удалением гноя, подведением дренажей для аспирации гнойного или кишечного содержимого. Брюшную полость в конце операции тщательно промывают 10—15 л изотонического раствора натрия хлорида до чистой воды. К 1 л раствора натрия хлорида необходимо добавлять 100 мл 3 % раствора перекиси водорода
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
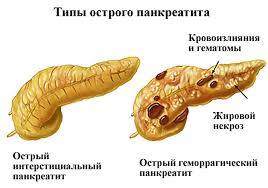
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы

Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
