Паранефральная блокада при панкреатите
Паранефральная блокада – введение раствора анестетика в околопочечную клетчатку с целью обезболивания при остром болевом синдроме, обусловленном патологией органов брюшной полости и хирургическими заболеваниями, требующими срочной диагностики и лечения. Выполняется при остром панкреатите, почечной и печеночной колике, шоковых состояниях, возникших при травмах брюшной полости, гемотрансфузионном шоке и других ургентных патологиях. Паранефральная блокада выполняется в процедурном кабинете после проведения минимума диагностических исследований. Длинная игла вводится перпендикулярно в треугольник Лесгафта-Гринфельта, требуется примерно 60-100 мл 0,25% раствора новокаина. Возможные осложнения связаны с попаданием иглы в кишечник или почку.
Паранефральная блокада – введение раствора анестетика в околопочечную клетчатку с целью обезболивания при остром болевом синдроме, обусловленном патологией органов брюшной полости и хирургическими заболеваниями, требующими срочной диагностики и лечения. Выполняется при остром панкреатите, почечной и печеночной колике, шоковых состояниях, возникших при травмах брюшной полости, гемотрансфузионном шоке и других ургентных патологиях. Паранефральная блокада выполняется в процедурном кабинете после проведения минимума диагностических исследований. Длинная игла вводится перпендикулярно в треугольник Лесгафта-Гринфельта, требуется примерно 60-100 мл 0,25% раствора новокаина. Возможные осложнения связаны с попаданием иглы в кишечник или почку.
Паранефральная блокада была предложена А.В. Вишневским в 30-х годах XX века, является одной из первых новокаиновых блокад. Также называется поясничной блокадой. Спектр показаний для манипуляции достаточно широк, несмотря на возможность развития осложнений. Паранефральная блокада выполняется в условиях стационара, реже – амбулаторно, чаще всего применяется в абдоминальной хирургии. Процедура также используется в области урологии в комплексе терапевтических мероприятий при некоторых заболеваниях почек и мочеточников и ургентных состояниях, требующих срочного хирургического вмешательства.
Преимуществом паранефральной блокады является ее широкое применение на протяжении многих десятилетий. Техникой данной манипуляции владеет практически любой специалист. Кроме того, процедура во многом универсальна и выполняется по целому ряду показаний в урологии, хирургии брюшной полости и гастроэнтерологии. Оборудование, необходимое для проведения паранефральной блокады, имеется в каждой клинике хирургического и урологического профиля. К недостаткам манипуляции стоит отнести сравнительно высокий риск развития осложнений, поэтому необходимость именно данного способа лечения всегда определяется индивидуально.
Показания и противопоказания
Паранефральная блокада показана в случае почечной и печеночной колики, травм брюшной полости с последующим развитием шока, при спастическом состоянии желудка и кишечника и резко сниженном тонусе полых органов брюшной полости. Процедура выполняется пациентам с острым панкреатитом, при динамической кишечной непроходимости, в том числе в случае дифференциальной диагностики с обтурационной. Паранефральная блокада назначается при облитерирующих заболеваниях сосудов нижних конечностей и шоковых состояниях различной природы: после гемотрансфузии, в результате травм крупных мышц, например, конечностей, с большой потерей крови и т. д.
Паранефральная блокада противопоказана больным в терминальном состоянии. Манипуляция не выполняется при подтвержденных опухолях забрюшинного пространства ввиду возможного повреждения с последующим распространением процесса или кровотечением. Паранефральная блокада осуществляется с применением раствора новокаина, поэтому пациентам с аллергией на данный анестетик процедура также противопоказана. Нервное возбуждение может стать препятствием к проведению блокады, в таких случаях ее необходимость определяется индивидуально. Манипуляцию нельзя проводить при острых воспалительных процессах на коже в месте инъекции.
Подготовка и методика проведения
Паранефральная блокада в Москве в большинстве случаев выполняется по срочным или экстренным показаниям, поэтому подготовка к процедуре не требуется, либо она минимальна. Уточняется отсутствие противопоказаний. Назначается обзорная рентгенография органов брюшной полости или УЗИ. Проводится забор крови для общих и биохимических анализов, выясняется аллергологический анамнез пациента. Паранефральная блокада выполняется в процедурном кабинете стационара урологом или хирургом. Предварительно требуется получить письменное согласие больного или его родственников на данную манипуляцию.
Паранефральная блокада осуществляется в положении пациента лежа на здоровом боку, под который подкладывается валик. Нога, находящаяся снизу, согнута в коленном и тазобедренном суставе, на стороне манипуляции нога должна быть прямой. Процедура начинается с внутрикожного обезболивания раствором 0,25% новокаина. Место введения анестетика – угол, образуемый наружным краем мышцы, выпрямляющей позвоночник, и XII ребром. Паранефральная блокада проводится с применением длинной иглы 10-12 см, которая вводится перпендикулярно месту инъекции. Раствор новокаина предпосылается вводимой игле. Периодически врач слегка подтягивает поршень для своевременной диагностики попадания в сосуд.
Попадание в забрюшинную жировую ткань во время паранефральной блокады определяется по снижению напряжения, требуемого для введения раствора анестетика. При отсоединении шприца жидкость из иглы не вытекает обратно. Игла колеблется в такт движениям диафрагмы. Далее в клетчатку вводится 60-100 мл раствора новокаина 0,25% концентрации, подогретого до температуры 36-37°C. Итоговый объем анестетика, необходимого для процедуры, определяется специалистом индивидуально и во многом зависит от степени развития забрюшинной клетчатки. По показаниям блокада выполняется с одной или двух сторон.
Особенности восстановительного периода и осложнения
После паранефральной блокады пациент продолжает находиться в процедурном кабинете в течение последующих 30-60 минут. Этот период необходим для оценки состояния больного и эффективности процедуры. Дальнейшая тактика ведения зависит от цели манипуляции. Если требовалось купировать болевой синдром при почечной колике, пациент либо может быть свободен, либо ему рекомендуется госпитализация для назначения консервативной терапии или планирования операции. Паранефральная блокада в рамках экстренной хирургии требуется и в лечебных целях, и для дифференциальной диагностики некоторых состояний. Как правило, после процедуры больной госпитализируется.
Осложнения паранефральной блокады встречаются относительно часто. К ним относится попадание иглы в паренхиму или сосуды почки, а также в просвет кишечника. В первом случае при снятии шприца из иглы будет вытекать моча. Если игла оказывается в просвете кишечника, при снятии шприца появится характерный кишечный запах. В случае развития осложнений паранефральной блокады требуется введение высоких доз антибиотиков широкого спектра действия в околопочечную клетчатку. Пациент остается под медицинским наблюдением на несколько суток для исключения признаков инфицирования в ходе манипуляции.
Стоимость в Москве
Цена процедуры определяется типом медицинского учреждения и обычно оказывается выше в частных клиниках. Стоимость паранефральной блокады в Москве будет зависеть от объема используемого анестетика, поскольку он определяется индивидуально с учетом особенностей телосложения пациента. В цену включается применяемый инструментарий, расходный материал и время пребывания в процедурном кабинете. Поскольку перед выполнением паранефральной блокады требуются диагностические мероприятия, их проведение также войдет в конечную стоимость манипуляции. Кроме того, цена паранефральной блокады в Москве определяется квалификацией медицинского персонала – врача и медицинской сестры.
Источник
Показания: почечная
печеночная колика, холецистит, дискинезия
желчных путей, панкреатит, динамическая
кишечная непроходимость, облитерирующий
эндартермит (начальная стадия), шок при
тяжелых травмах нижних конечностей.
Техника: положение
больного на здоровом боку, под поясницу
подкладывают валик. Вкол иглы производят
в вершине угла, образованного XII ребром
и наружным краем мышцы-выпрямителя
(рис. 69). После внутрикожной анестезии,
перпендикулярно к поверхности тела
вводят длинную иглу (до 14 см), соединенную
со шприцем. Легким постоянным нажатием
на поршень шприца посылают впереди иглы
раствор новокаина. Игла проходит через
мышцы, задний листок почечной фасции
и попадает в околопочечную клетчатку,
что определяется по «проваливанию»
поршня при поступлении новокаина в
рыхлую ткань и по прекращению обратного
вытекания раствора из иглы при снятом
с нее шприце. В околопочечную клетчатку
с одной стороны вводят 60-80 мл 0,25% раствора
новокаина, при этом наступает вначале
блокада почечного сплетения, в связи с
тем, что оно имеет тесную связь с
вегетативными сплетениями (чревным,
верхним и нижним брыжеечным, аортальным)
рефлекторно включаются и эти сплетения.
Кроме того, новокаин по связям
околопочечного клетчаточного пространства
распространяется в пароаортальное
пространство и непосредственно подходит
и воздействует на указанные вегетативные
сплетения. Блокаду производят с одной
или двух сторон.
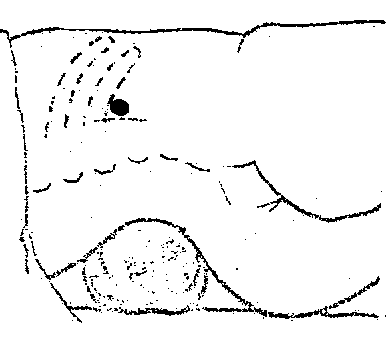
Рис. 69. Точка
введения новокаина при выполнении
паранефральной блокады по А.В. Вишневскому.
Осложнения:
повреждения паренхим почки и введение
новокаина под собственную ее капсулу,
повреждения сосудов почки, проникновение
иглы в просвет восходящей или нисходящей
ободочной кишки. В случае появления
крови в игле необходимо немного подтянуть
иглу назад до прекращения поступления
крови и продолжить введение новокаина.
Проекции артерий и нервов промежности
Внутренние половые
сосуды и половой нерв (a., v.pudenda
interna et n.pudendus) проецируется по медиальному
краю седалищного бугра (имеют направление
сзади кпереди и несколько снаружи
кнутри) (рис. 70).

Рис.
70. Проекции внутренних половых сосудов
и полового нерва.
Внутритазовая блокада по Школьникову-Селиванову
Показания: профилактика
и борьба с шоком при повреждениях костей
таза, нижних конечностей.
Техника: на стороне
повреждения, на 1 см кнутри от передне-верхней
подвздошной ости, после анестезии кожи,
вводят иглу длиной 14-15 см, направляя ее
спереди назад к внутренней поверхности
крыла подвздошной кости и вводят 400-500
мл 0,25% раствора новокаина (рис. 71). Раствор
попадает в клетчатку, где проходят ветви
поясничного и крестцового сплетений.
Осложнения: повреждение
толстой или тонкой кишки.
Блокада срамного нерва. (n.Pudendus).
Показания: оперативные
вмешательства в области промежности и
задней стенки влагалища, хирургическая
обработка ран промежности.

Рис.
71. Точка введения новокаина при блокаде
по Школьникову-Селиванову.
Техника: после
анестезии кожи на 1,5-2,0 см кнутри от
седалищных бугров вводят длинную иглу
и продвигают ее в глубину
седалищно-прямокишечной ямки (рис. 72),
посылая впереди иглы порции новокаина.
В каждую ямку вводят по 50-60 мл 0,25% раствора
новокаина, в клетчатке которой проходят
ветви срамного нерва.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Компьютерная томография и ультразвуковое исследование поджелудочной железы позволяют отличить жидкостное образование от плотных воспалительно-некротических масс, но не дают возможности определить состояние инфицированности содержимого выявленной полости. Для дифференциальной диагностики между стерильным панкреонекрозом и его септическими осложнениями используют чрескожную пункцию обнаруженного жидкостного образования под контролем ультразвуковой или компьютерной томографии с последующим немедленным окрашиванием биосубстрата по Граму и бактериологическим исследованием для определения вида микроорганизмов и их чувствительности к антибиотикам.
Гастродуоденоскопия, выполненная больным с острым панкреатитом, выявляет оттеснение задней стенки тела и привратника желудка, гиперемию, отек и наличие эрозий слизистой оболочки желудка, признаки гастродуоденита и папиллита.
Лапароскопия имеет большое значение для диагностики острого панкреатита, поскольку позволяет достоверно диагностировать наиболее тяжелую форму заболевания — панкреонекроз. Лапароскопическим признаком панкреонекроза является наличие бляшек очагов некроза жировой ткани, которые могут располагаться на большом и малом сальнике, желудочно-ободочной связке, на брюшине передней брюшной стенки, круглой связке печени, брыжейке поперечной и тонкой кишки.
При жировом некрозе в брюшной полости может быть обнаружен серозный экссудат, количество которого бывает различным. При исследовании этого экссудата в нем обнаруживается повышенная активность панкреатических ферментов. Частым признаком панкреонекроза является серозное пропитывание жировой клетчатки, так называемый стекловидный отек клетчатки. В отличие от панкреонекроза отечный панкреатит (отечная форма панкреатита) не имеет характерных лапароскопических данных, поскольку при нем патологический процесс не выходит за пределы сальниковой сумки.
Лечение острого панкреатита. Больные с острым панкреатитом должны получать лечение только в хирургическом стационаре. Характер лечебных мероприятий, проводимых в стационаре, зависит от выраженности клинической картины заболевания, тяжести состояния больного, данных лабораторного и инструментального обследования. Лечение больных, находящихся в тяжелом состоянии с выраженной токсемией, необходимо проводить в палате интенсивной терапии. Поскольку в остром периоде заболевания устранить этиологический фактор его возникновения очень трудно, основное лечение больного с острым панкреатитом должно быть направлено на различные стороны патогенеза и включать в себя как консервативные, так и оперативные способы.
Консервативное лечение отечного панкреатита включает комплекс мероприятий, направленных на:
- устранение болей;
- понижение внешнесекреторной функции поджелудочной железы, инактивацию ферментов;
- предупреждение инфекции и борьбу с ней.
Для устранения болей применяются различные виды новокаиновых блокад, которые оказывают также положительное нейротрофическое действие. Устранение болей уменьшает спазм мускулатуры сфинктера Одди, что улучшает отток панкреатического сока. Кроме того, блокада способствует снижению ферментативной активности поджелудочной железы. Выбор вида новокаиновых блокад зависит от локализации патологического процесса в поджелудочной железе: блокада круглой связки печени применяется при холецистопанкреатите, левосторонняя вагосимпатическая блокада -при «чистой» форме острого панкреатита, двусторонняя паранефральная блокада — при остром панкреатите с выраженными явлениями кишечной непроходимости.
Хорошим обезболивающим эффектом обладает внутривенное введение глюкозо-новокаиновой смеси (по 250 мл 0,25% раствора новокаина и 5% раствора глюкозы). Для купирования болей и ликвидации пареза кишечника в последние годы стала широко применяться эпидуральная анестезия.
Для уменьшения внешнесекреторной функции поджелудочной железы назначаются строгий постельный режим, холод на живот, голодание, эвакуация желудочного содержимого с помощью назогастрапьного зонда. Угнетению внешнесекреторной панкреатической секреции способствует применение различных медикаментозных препаратов.
Наибольшее распространение получило применение холинолитиков, среди которых чаще всего используется 0,1% раствор атропина. Атропин блокирует окончания блуждающего нерва в поджелудочной железе и тормозит панкреатическую секрецию.
К препаратам, снижающим секрецию поджелудочной железы, относятся: метилтиоурацил, пентоксил, диамокс. В последние годы для угнетения панкреатической секреции стали применять соматостатин и его синтетический аналог окреотида ацетат (сандостатин), являющиеся сильнейшими ингибиторами базальной и стимулированной секреции поджелудочной железы, желудка и тонкой кишки.
Ингибирование экскреторной функции клеток поджелудочной железы может быть достигнуто применением цито статиков: 5-фторурацила, циклофосфана, фторофура. Наиболее эффективно действие этих препаратов оказывается при введении их в чревный ствол после катетеризации его по Seldinger — Ӧdman. Это позволяет снизить дозу вводимого препарата и создать высокую концентрацию его в тканях поджелудочной железы. Применение цитостатиков показано при деструктивных панкреатитах. При тотальном панкреонекрозе, а также при гнойных осложнениях панкреатита и печеночно-почечной недостаточности их применять нецелесообразно.
Угнетающее действие на внешнесекреторную деятельность поджелудочной железы оказывает местная гипотермия поджелудочной железы, которая может быть выполнена путем длительного промывания желудка холодной водой (открытый метод) или с помощью специальных охлаждающих аппаратов (закрытый метод).
Для инактивации панкреатических ферментов назначают антиферментные препараты: трасилол, гордокс, контрикал, зимофрен, цалол и др. Антиферментное действие оказывает внутривенное введение свежезамороженной плазмы, альбумина.
Выведение активных ферментов поджелудочной железы из организма больного может быть осуществлено с помощью форсированного диуреза, перитонеального диализа и дренирования грудного лимфатического протока. В комплекс лечебных мероприятий при отечном панкреатите включается инфузия солевых растворов, 5% раствора глюкозы.
Консервативное лечение панкреонекроза. В отделении интенсивной терапии необходимо осуществлять постоянный мониторинг параметров функции сердечно-сосудистой системы; контроль диуреза. Очень важно следить за центральным венозным давлением, уровнем гемоглобина, показателями гематокрита и гликемии, а также амилазы в сыворотке крови и в моче. Большое значение для лечения больных с панкрсонекрозом имеет определение уровня кислорода в крови и кислотно-щелочного состояния крови.
Главными целями терапии больного с панкреонекрозом являются мероприятия по лечению и профилактике последствий тяжелого воспалительного процесса верхнего этажа брюшной полости. Для этого прежде всего надо устранить гиповолемический шок (необходимо восстановить объем циркулирующей жидкости внутривенным введением 6% раствора декстрана — макродекс или полиглюкин) и бороться с болью (эпидуральная анестезия).
Пристальное внимание необходимо уделить дыхательной функции и при снижении уровня кислорода в крови проводить кислородотерапию, а в тяжелых случаях перевести больного на искусственную вентиляцию легких.
Важное место в лечении панкреонекроза занимает дезинтоксикационная терапия и коррекция острых диабетических метаболических нарушений, а также гиноальбуминемии, гипокальциемии и других электролитов. Для восстановления электролитного баланса необходимо вводить глюконат кальция, магния, калия, 5% раствор бикарбоната. Дезинтоксикационная терапия включает в себя внутривенное вливание физиологического раствора, 5% раствора глюкозы, раствора гемодеза.
У больных с панкреонекрозом большое значение имеют антибактериальная профилактика и лечение септических осложнений. Эффективная борьба с паралитической кишечной непроходимостью (назогастральная аспирация, медикаментозная стимуляция моторики кишечника) является одной из мер традиционной профилактики гнойных осложнений острого панкреатита. Однако основное значение в профилактике и лечении гнойных осложнений панкреатита принадлежит правильному выбору антибактериального препарата и режиму его введения. При этом препаратами выбора должны быть антибиотики, обладающие хорошим проникновением в ткань поджелудочной железы. Такими антибиотиками в настоящее время признаны:
- цефалоспарины III поколения (цефтадизим, цефотаксим, цефтриаксон, цефоперазон),
- цефалоспарины IV поколения (цефепим), пиперациллин, тикарциллин, фторхинолоны (ципрофлоксацин, офлоксацин, пефлоксацин),
- карбопенемы (имипенем, меропенем), мстронидазол.
Учитывая роль интестинальной транслокации бактерий в патогенезе развития гнойных осложнений панкреонекроза, в схему антимикробной терапии следует включать селективную деконтаминацию кишечника, которая осуществляется пероральным введением фторхинолонов в комбинации с полимиксином.
В тех случаях, когда состояние больного с острым панкреатитом крайне тяжелое (имеются признаки полиорганной недостаточности), в настоящее время широкое применение получила методика нутритивной поддержки в ранние сроки заболевания через назоеюнальный зонд, установленный дистальнее связки Трейца с помощью гастродуоденоскопии. В качестве нутрицевтиков, способствующих укреплению кишечного барьера, применяют глутамин, а в качестве защитника кишечного барьера — пребиотик пектин.
Хирургическое лечение панкреонекроза абсолютно показано при:
- инфицировании ткани поджелудочной железы;
- развитии панкреатогенного абсцесса;
- септической флегмоне забрюшинной клетчатки;
- гнойном перитоните.
Хирургическое лечение больных с панкреонекрозом заключается в выполнении различных дренирующих операций, которые обеспечивают условия для адекватного дренирования забрюшинного пространства и брюшной полости в зависимости от объема и характера поражения поджелудочной железы, забрюшинной клетчатки и брюшной полости. Методы дренирующих операций сальниковой сумки и забрюшинного пространства при панкреонекрозе делятся на закрытые, полуоткрытые и открытые.
Закрытые методы предполагают активное дренирование забрюшинной клетчатки, сальниковой сумки или брюшной полости с помощью введения в них специальных силиконовых 2- или 3-просветных дренажей. Введение дренажей осуществляется под контролем ультразвуковой или компьютерной томографии. Через дренажи вводят антисептические растворы и активно аспирируют жидкие среды.
Полуоткрытый метод дренирования заключается во введении в гнойные очаги «активных» дренажных конструкций в сочетании с резиново-марлевым дренажем Пенроза во время лапаротомии. Лапаротомная рана зашивается наглухо. Дренажи наружу выводятся через контрапертуры, расположенные в поясничной области и в пояснично-боковых отделах брюшной стенки.
К открытому методу дренирования гнойников при панкреонекрозе относятся комбинированная (динамическая) оментопанкреатобурсостомия и лапаростомия. В последние годы разработаны методы эндоскопического дренирования и санации забрюшинного пространства через поясничный и внебрюшинный доступы.
К хирургическому лечению больных острым панкреатитом прибегают и в тех случаях, когда причинами развития панкреатита являются механическая непроходимость большого дуоденального сосочка и деструктивный холецистит. Для ликвидации препятствия оттоку панкреатического секрета выполняют эндоскопическую трансдуоденальную папиллосфинктеротомию и холедохолитоэкстракцию. В случае развития стеноза дистальной части панкреатического протока выполняют эндоскопическую трансдуоденальную панкреатикотомию. Для устранения очага инфекции, локализованной в желчном пузыре, производят холецистэктомию.
К особым осложнениям гнойного панкреатита следует отнести возникновение профузного кровотечения, которое может быть обусловлено нарушением свертывающей системы крови при панкреонекрозе. Кровотечение может происходить в просвет желудочно-кишечного тракта, в брюшную полость, в забрюшинное пространство, а при наличии дренажей — наружу. Источником кровотечения чаще всего бывает аррозия стенки желудка или двенадцатиперстной кишки.
Исходом панкреонекроза является развитие сахарного диабета, формирование ложной кисты поджелудочной железы, а также образование панкреатических свищей. Прогноз при остром панкреатите всегда серьезен. Общая летальность колеблется от 3 до 7%, а летальность при панкреонекрозе — от 20 до 50%. В тех случаях, когда при панкреонекрозе выполняются хирургические вмешательства, летальность достигает 30-85%.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страниц: 1 2 3
Источник
