Патогенетические механизмы развития острого панкреатита
Патогенез острого панкреатита
Наиболее признанной является ферментативная теория ОП, согласно которой проявления заболевания складываются в результате общего и локального действия ферментов поджелудочной железы.
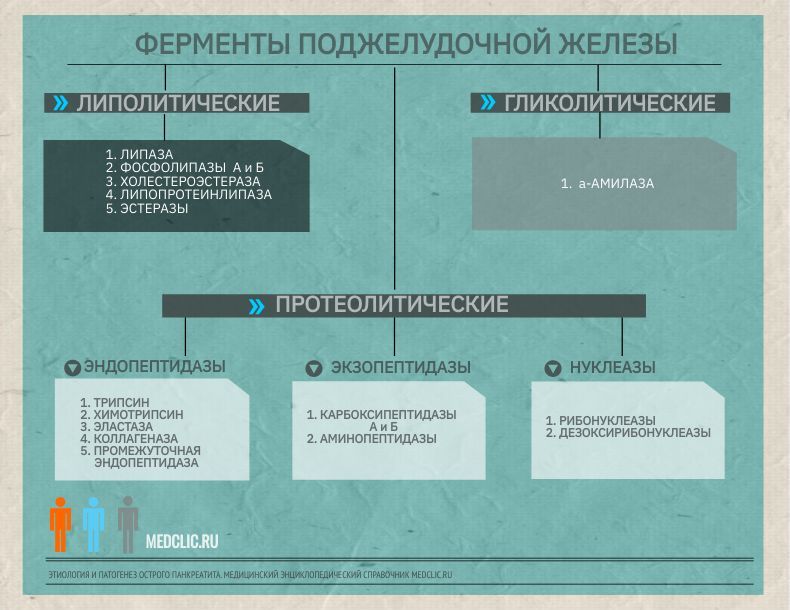
Ферменты поджелудочной железы
Фазы патогенеза
Развитие острого панкреатита происходит с последовательной сменой фаз:
- Липолиз;
- Протеолиз;
- Демаркационное воспаление и нарушение микроциркуляции;
- Панкреатическая токсемия.
Липолиз
При воздействии этиологических факторов активируются липаза и фосфолипазы. Фосфолипазами повреждается мембрана клеток, липаза, попадая в клетку вызывает гидролиз триглицеридов с образованием жирных кислот – происходит жировой некроз.
При благоприятном течении вокруг очага жирового некроза формируется демаркационная воспалительная реакция, процесс может отграничиться и этим завершиться.
При неблагоприятном течении начинается следующая фаза.
Протеолиз
- В результате жирового некроза и накопления жирных кислот снижается внутриклеточный pH, что ведет к активации трипсина.
- Трипсин высвобождает и активирует ферменты клеточных лизосом:
- Эластазу;
- Коллагеназу;
- Карбоксипептидазу;
- Химотрипсин.
- Эластаза разрушает соединительную ткань, очаги некроза расширяются и сливаются.
Демаркационное воспаление и нарушение микроциркуляции
- Вокруг очагов некроза расширяется зона демаркационного воспаления, активируется калликреин-кининовая, тромбиновая и плазминовая системы.
- Активированные кинины увеличивают проницаемость сосудистой стенки, вызывают нарушения микроциркуляции, нарастание отека, экссудация в брюшную полость и парапанкреатическую клетчатку.
- Прогрессируют лимфотромбозы, отек, протеолиз и липолиз, формируется геморрагический некроз.
- Активированная фосфолипаза стимулирует выработку простагландинов и других медиаторов воспаления, что ведет к системным нарушениям гемодинамики, сердечной деятельности и дыхательной недостаточности.
Фаза панкреатической токсемии
Цитокины и токсины, образующиеся в поджелудочной железе, в экссудате брюшной полости, в забрюшинной клетчатке поступают в систему воротной вены и затем через общую циркуляцию достигают органы-мишени:
- Печень;
- Легкие;
- Сердце;
- Мозг;
- Почки.
Прогрессирующее нарушение деятельности которых ведет к развитию шока и полиорганной недостаточности, определяющие тяжесть состояния больного при остром панкреатите.
Фазы заболевания
Первая фаза. Продолжительность составляет порядка двух недель, когда формируется генерализованная воспалительная реакция и явления некроза носят асептический характер. Состояние пациента зависит от тяжести панкреатической токсемии. При быстром прогрессировании процесса развитие шока и полиорганной недостаточности возможно в первые 72 ч, что является причиной неблагоприятных исходов.
Вторая фаза. К асептическому процессу присоединяется бактериальная инфекция, в результате чего развиваются поздние инфекционные осложнения. Явления шока и полиорганной недостаточности на данном этапе заболевания имеют инфекционно-токсическую природу. Инфицированный панкреонекроз также дает высокий процент неблагоприятных исходов.
Источник
Панкреатит — это воспаление поджелудочной железы, связанное с повреждением ее экзокринной части. Клинические проявления заболевания варьируют от слабовыраженного и ограниченного процесса до жизнеугрожающего острейшего воспаления, а течение заболевания — от транзиторных атак до утраты функции железы.
При остром панкреатите в случае устранения его причины возможно восстановление ткани поджелудочной железы. При хроническом панкреатите происходит необратимая утрата экзокринной части паренхимы поджелудочной железы.
Острый панкреатит — обратимое повреждение паренхимы поджелудочной железы, связанное с воспалением. Острый панкреатит встречается относительно часто, ежегодная заболеваемость им в западных странах составляет 10-20 случаев на 100 тыс. населения, при этом 80% наблюдений острого панкреатита связано с патологией желчных протоков и алкоголизмом.
Желчные камни обнаруживают в 35-60% наблюдений острого панкреатита, однако только у 5% пациентов с желчекаменной болезнью развивается панкреатит. Доля острого панкреатита, вызванного чрезмерным употреблением алкоголя, варьирует от 65% в США до 20% в Швеции и до 5% и менее в Южной Франции и Великобритании. Соотношение мужчин и женщин в группе с заболеваниями желчных протоков составляет 1:3, а в группе с алкоголизмом — 6:1.

Реже острый панкреатит вызывают:
– обструкция протоков поджелудочной железы. Причинами обструкции (помимо камней) могут быть периампуллярные опухоли (рак поджелудочной железы), холедохоцеле, разделенная поджелудочная железа (спорные данные), сладж-синдром желчного пузыря и паразитарные заболевания (особенно аскаридоз и хлонорхоз, вызываемый С. sinensis);
– лекарственные средства (более 85 наименований, например фуросемид, азатиоприн, 2′,3′-дидезоксииносин, эстрогены);
– инфекции (особенно эпидемический паротит);
– метаболические расстройства (например, гипертриглицеридемия, гиперпаратиреоз), сопровождающиеся гиперкальциемией;
– ишемическое повреждение при шоке, тромбозе сосудов, эмболии и васкулитах;
– травма (тупая травма живота или ятрогенное повреждение во время хирургического вмешательства либо при эндоскопической ретроградной холангиопанкреатографии);
– наследственные дефекты генов, кодирующих синтез панкреатических ферментов и их ингибиторов, включая зародышевые мутации гена PRSS1, кодирующего катионоактивный трипсиноген, и гена SPINK1.
Наследственный панкреатит. У 10-20% пациентов с острым панкреатитом невозможно обнаружить ни один из известных этиологических факторов. Несмотря на то что в таких случаях используют термин «идиопатический панкреатит», новые данные позволяют предположить, что иногда панкреатит имеет генетическую причину. Таким образом, генетические нарушения, ассоциированные с развитием панкреатита, заслуживают особого внимания.
Наследственный панкреатит характеризуется рецидивирующими тяжелыми приступами воспаления поджелудочной железы и обычно манифестирует в детском возрасте. Большинство случаев обусловлено зародышевой мутацией гена PRSS1. Такие мутации нарушают работу основного механизма, препятствующего самоперевариванию ткани поджелудочной железы, путем повреждения участка в гене PRSS1, ответственном за расщепление (инактивацию) трипсина самим трипсином. При наличии такой мутации трипсин становится резистентным к расщеплению другими молекулами трипсина.
И если даже небольшое количество такого трипсина активируется в поджелудочной железе, оно может активировать и другие пищеварительные проферменты, что приводит к развитию панкреатита. Для выработки устойчивого к расщеплению трипсина достаточно даже одного мутантного аллеля гена, т.е. такая форма наследственного панкреатита является аутосомно-доминантной.
Ген SPINK1 кодирует синтез панкреатического секреторного ингибитора трипсина, который подавляет действие трипсина, помогая предотвратить самопереваривание ткани поджелудочной железы активированным трипсином. Наследственные инактивирующие мутации гена SPINK1 также могут привести к развитию панкреатита. Эта форма наследственного панкреатита является аутосомно-рецессивной, т.к. для ее развития должны быть инактивированы оба аллеля гена.
Компьютерная томография: срезы пациентов с острым панкреатитом. Тело и хвост поджелудочной железы увеличены.
Видны следы жидкости в переднем околопочечном пространстве. Обнаружены различия в уменьшении жидкости в левом переднем околопочечном пространстве и подкожном жире.
Найдено крошечное скопление жидкости в теле поджелудочной железы. Жидкость инфильтрирует клетчатку левого переднего околопочечного пространства.
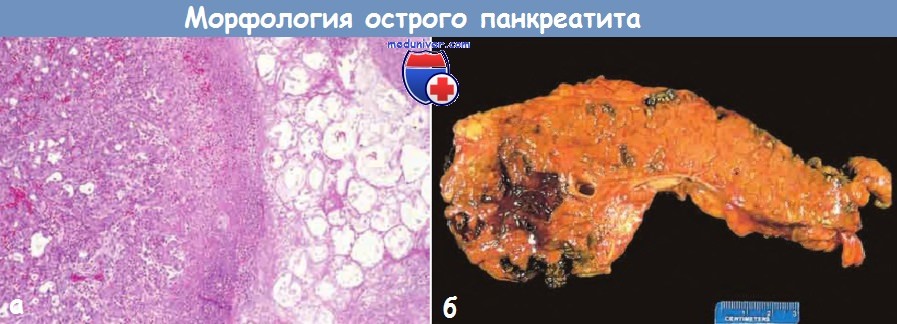
а) Морфология. Морфологическая картина острого панкреатита варьирует от незначительного воспаления и отека до выраженного распространенного некроза и обширных кровоизлияний. Основные виды повреждений:
(1) повышение проницаемости капилляров, приводящее к отеку;
(2) жировой некроз под действием липолитических ферментов;
(3) острое воспаление;
(4) разрушение паренхимы поджелудочной железы под действием протеолитических ферментов;
(5) разрушение кровеносных сосудов с кровоизлияниями.
Степень выраженности каждого из этих повреждений зависит от продолжительности и тяжести патологического процесса.
При легкой форме — остром интерстициальном панкреатите — наблюдаются незначительная воспалительная инфильтрация, интерстициальный отек и небольшие участки жирового некроза в ткани и жировой клетчатке поджелудочной железы. Жировой некроз является результатом ферментативной активности липазы. Высвобождающиеся жирные кислоты, взаимодействуя с ионами кальция, образуют нерастворимые соли, которые придают жировым клеткам вид голубых гранул.
При более тяжелой форме — остром некротизирующем (деструктивном) панкреатите — некрозу подвергаются ацинарная и протоковая ткани и островки Лангерганса. Повреждение сосудов может привести к кровоизлияниям в паренхиму поджелудочной железы. При макроскопическом исследовании в ткани поджелудочной железы выявляются красновато-черные участки кровоизлияний в сочетании с желтовато-белыми участками жирового некроза. Участки жирового некроза также могут быть в сальнике и брыжейке кишки, а также за пределами брюшной полости, например в подкожно-жировой клетчатке.
В большинстве наблюдений в брюшной полости содержится серозная, слегка мутная, с коричневатым оттенком жидкость, в которой можно обнаружить капли жира, образовавшиеся в результате действия ферментов на жировую ткань.
При самой тяжелой форме — геморрагическом панкреатите — некроз паренхимы сопровождается массивными кровоизлияниями в ткань железы.

а – Острый панкреатит.
Микроскопическая картина участка жирового некроза (справа)
и очагов некроза паренхимы поджелудочной железы (в центре).
б – Острый панкреатит. Поджелудочная железа рассечена продольно.
На срезе определяются темные участки кровоизлияний в области головки железы,
а также бледная зона жирового некроза в перипанкреатической жировой клетчатке (вверху слева).
б) Патогенез. Морфологические изменения при острых формах панкреатита всегда предполагают самопереваривание ткани поджелудочной железы под действием преждевременно активированных панкреатических ферментов. Эта гипотеза подтверждается наличием наследственных форм панкреатита. Далее основное внимание будет уделено различным формам часто встречающегося приобретенного острого панкреатита.
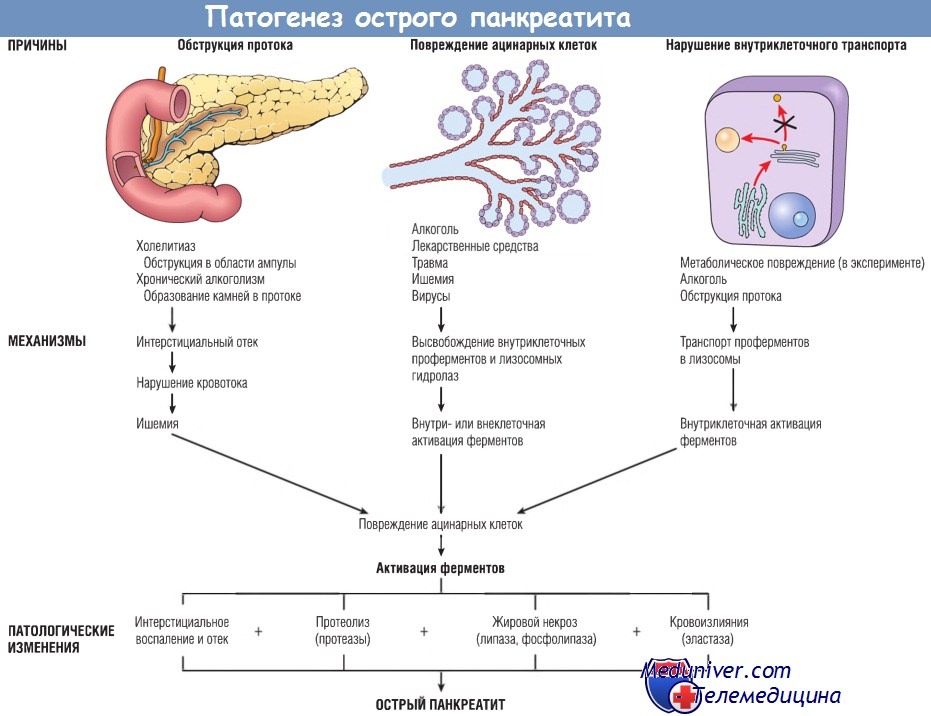
Как уже обсуждалось, панкреатические ферменты, включая трипсин, синтезируются в форме неактивных проферментов. Если трипсин активируется преждевременно, то он может активировать другие проферменты, такие как профосфолипаза и проэластаза, которые затем повреждают жировые клетки и разрушают эластические волокна кровеносных сосудов соответственно. Трипсин также преобразует прекалликреин в активную форму, таким образом запуская систему кининов, а путем активации фактора XII (фактора Хагемана) — систему коагуляции и систему комплемента. За счет этого происходит усиление воспаления и прогрессирование тромбоза мелких сосудов, что может приводить к гиперемии и разрыву сосудов с уже поврежденной стенкой. Таким образом, аномальная активация трипсиногена является важным пусковым механизмом в развитии острого панкреатита.
Механизмы, посредством которых происходит преждевременная активация панкреатических ферментов, до конца не ясны, однако есть данные о трех путях такой активации:
1. Обструкция протока поджелудочной железы. Желчные камни и сладж-синдром желчного пузыря в области ампулы фатерова сосочка могут приводить к повышению давления во внутрипанкреатических протоках, что сопровождается накоплением богатой ферментами жидкости в межуточной ткани железы. Поскольку липаза — один из немногих ферментов, секретирующихся в активной форме, это может приводить к появлению очагов жирового некроза. Затем поврежденные ткани, периацинарные миофибробласты и лейкоциты начинают высвобождать провоспалительные цитокины, включая IL-1b, IL-6, TNF, фактор активации тромбоцитов и субстанцию Р, которые запускают очаговый воспалительный процесс и вызывают интерстициальный отек путем повышения проницаемости капилляров. Отек может нарушить локальный кровоток, что станет причиной сосудистой недостаточности и ишемического повреждения ацинарных клеток.
2. Первичное повреждение ацинарных клеток. Этот механизм играет роль в патогенезе острого панкреатита, вызванного некоторыми вирусами (например, вирусом эпидемического паротита), лекарственными средствами и травмой поджелудочной железы, а также в патогенезе панкреатита, возникшего в результате ишемии или шока.
3. Нарушение внутриклеточного транспорта проферментов в ацинарных клетках. В нормальных ацинарных клетках пищеварительные ферменты и лизосомные гидролазы транспортируются разными путями. В эксперименте на животных после повреждения ацинарных клеток панкреатические проферменты попадают во внутриклеточные компартменты, которые содержат лизосомные гидролазы. Там проферменты активируются, разрушают лизосомы и высвобождают активированные ферменты. Роль этого механизма в развитии острого панкреатита у человека пока не ясна.
Алкоголь может вызвать панкреатит посредством нескольких механизмов. Употребление алкоголя приводит к секреции богатого белком панкреатического сока, который способствует отложению плотных белковых пробок и обструкции мелких протоков поджелудочной железы. Кроме того, алкоголь временно повышает экзокринную функцию поджелудочной железы и сократимость сфинктера Одди (мышцы в области ампулы фатерова сосочка), а также оказывает прямое токсическое действие на ацинарные клетки.
в) Клинические признаки. Основным симптомом при остром панкреатите является характерная боль в животе: постоянная, интенсивная, часто иррадиирует в верхние отделы спины, а иногда может сопровождаться болью в левом плече. Выраженность болевого синдрома варьирует от легкого дискомфорта до сильной боли, приводящей к нетрудоспособности. Часто боль сопровождают потеря аппетита, тошнота и рвота. Заподозрить острый панкреатит в качестве основного заболевания можно по повышению уровня амилазы и липазы в плазме крови при исключении других причин боли в брюшной полости.
При остром панкреатите необходима неотложная медицинская помощь. У таких пациентов обычно внезапно развивается картина острого живота. Многие системные проявления тяжелого острого панкреатита являются результатом выброса токсичных ферментов, цитокинов и других медиаторов в системную циркуляцию и молниеносной активации системного воспалительного ответа, проявляющегося в виде лейкоцитоза, гемолиза, ДВС, задержки жидкости, острого респираторного дистресс-синдрома и диффузного жирового некроза. Возможны периферический сосудистый коллапс и шок с развитием острого некроза почечных канальцев.
Лабораторные данные включают резкое повышение уровня амилазы в сыворотке крови в течение первых 24 час с последующим повышением в течение 7296 час уровня липазы. В 10% наблюдений развивается глюкозурия. Гипокальциемия может быть результатом осаждения кальциевых мыл (кальциевых солей высших жирных кислот) в некротизированной жировой ткани. Продолжительная гипокальциемия — неблагоприятный прогностический признак. Помогает поставить диагноз «острый панкреатит» прямая визуализация увеличенной воспаленной поджелудочной железы при рентгенографии.
Ключевым моментом лечения острого панкреатита являются «покой» поджелудочной железы за счет тотального ограничения перорального приема пищи и поддерживающая терапия в виде внутривенного введения жидкостей и обезболивания. Несмотря на то что большинство пациентов с острым панкреатитом полностью выздоравливают, 5% больных с тяжелым острым панкреатитом умирают от шока в течение первой недели заболевания. Наиболее грозные осложнения — острый респираторный дистресс-синдром и острая почечная недостаточность. Другим осложнением является формирование асептического абсцесса и псевдокисты поджелудочной железы. У 40-60% пациентов с острым некротизирующим панкреатитом некротический детрит инфицируется обычно грамотрицательными микроорганизмами желудочно-кишечного тракта, дополнительно осложняя заболевание.
Гистологическая картина острого панкреатита с воспалением вокруг главного протока.
Окраска гематоксилин-эозином (х 80).
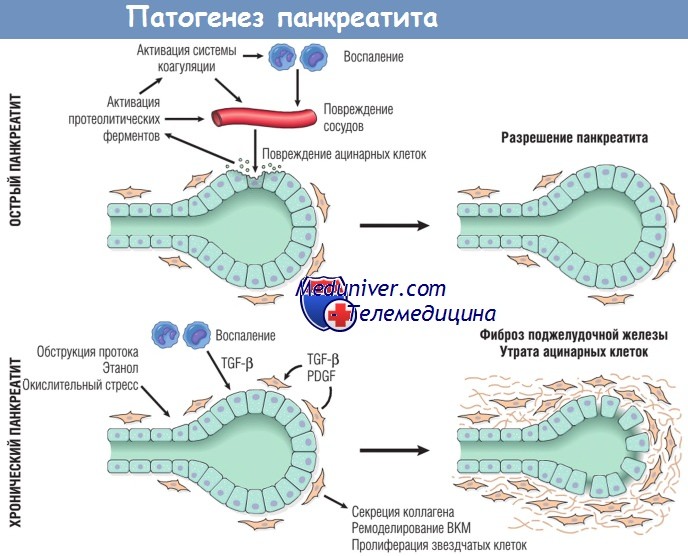
Особенности взаимодействий медиаторов при остром и хроническом панкреатите.
При остром панкреатите повреждение ацинарных клеток приводит к высвобождению протеолитических ферментов,
запускающих каскад реакций, запускающих активацию системы коагуляции, острое и хроническое воспаление, повреждение сосудов и отек.
У большинства пациентов после острого повреждения происходит восстановление ацинарных клеток.
При хроническом панкреатите повторяющиеся эпизоды повреждения ацинарных клеток приводят к выработке фиброгенных цитокинов,
таких как трансформирующий фактор роста р (TGF-p) и тромбоцитарный фактор роста (PDGF), что вызывает пролиферацию звездчатых клеток,
выработку коллагена и ремоделирование внеклеточного матрикса (ВКМ).
В итоге это приводит к необратимой утрате ацинарных клеток, фиброзу и недостаточности поджелудочной железы.
– Рекомендуем ознакомиться со следующей статьей “Механизм развития (патогенез) хронического панкреатита”
Оглавление темы “Патогенез болезней ЖКТ”:
- Механизм развития (патогенез) атрезии желчных протоков
- Механизм развития (патогенез) кисты холедоха
- Механизм развития (патогенез) рака желчного пузыря
- Строение и функции поджелудочной железы
- Механизм развития (патогенез) пороков развития поджелудочной железы
- Механизм развития (патогенез) острого панкреатита
- Механизм развития (патогенез) хронического панкреатита
- Механизм развития (патогенез) кисты поджелудочной железы
- Механизм развития (патогенез) кистозных опухолей поджелудочной железы
- Механизм развития (патогенез) рака поджелудочной железы
Источник
Панкреатит(pancreatitis) — воспаление поджелудочной железы. Различают острый ихронический панкреатит.
Острый панкреатит
Этиология и патогенез. Наиболее часто отмечается связь острого панкреатита с воспалительными заболеваниями желчных путей и особенно с желчнокаменной болезнью. Имеет значение также нарушение оттокапанкреатического сока при закупорке протока камнем, отеке его слизистой оболочки и др.
К другим этиологическим факторам относят алкоголизм, отравления различными химическими веществами (свинец, кобальт, фосфор, мышьяк и др.), ряд инфекционных заболеваний(эпидемический паротит, вирусный гепатит и др.) и алиментарные нарушения (перееданиеили неполноценное питание), местные расстройства кровообращения в поджелудочной железе в связи со спазмом сосудов, эмболиями и тромбозами, возникшими вследствие общихизменений в сосудистой системе.
В патогенезе панкреатита важнейшая роль независимо от его этиологии принадлежит активации протеолитических ферментов в поджелудочной железе. В результате этого происходит ферментативное переваривание (аутолиз) паренхимы поджелудочной железы с геморра-гиями и жировыми некрозами. В механизме развития панкреатита определенная роль такжепринадлежит вторичной инфекции выводных протоков, которая проникает восходящим, гематогенным или (реже) лимфогенным путем. Сосудистый коллапс и замедление продвижения крови по капиллярам наряду с массивным поступлением в кровь из пораженной воспалительно-деструктивным процессом ткани поджелудочной железы активаторов свертываниякрови, в частности тромбопластина, накопление в крови других продуктов протеолиза являются причиной развития синдрома диссеминированного внутрисосу-дистого свертываниякрови (ДВС-синдрома), имеющего существенное значение как для прогрессирования патологических изменений в самой поджелудочной железе, так и для развития некоторых внеорган-ных изменений (кожные геморрагии, петехии, участки цианоза и др.).
Клиническая картина. Острый панкреатит наблюдается чаще у женщин с нарушеннымжировым обменом в возрасте 30—60 лет. Заболевание, как правило, начинается внезапно болями в верхней половине живота, возникающими после приема обильной жирной пищи илизлоупотребления алкоголем. В легких случаях заболевания боли несильные, чаще локализуются в эпигастральной области или носят опоясывающий характер, иррадиируют обычно впоясницу, в область левой лопатки, а иногда и за грудину. Тяжелые случаи заболевания(острый некроз поджелудочной железы) проявляются жесточайшими болями, приводящимик коллапсу, шоку. Боли сопровождаются тошнотой, мучительной рвотой, слюнотечением, задержкой стула, реже – поносами.
При общем осмотре отмечается бледность, а иногда и желтушность кожных покровов ислизистых оболочек, обусловленная затруднением оттока желчи из общего желчного протока. В тяжелых случаях заболевания возможен общий или местный (на отдельных участкахпередней брюшной стенки в боковых частях живота) цианоз, связанный с резко выраженнойинтоксикацией. Живот часто вздут.
При поверхностной пальпации в начале заболевания живот мягкий и болезненный,больше слева; позднее, когда присоединяются явления перитонита, отмечаются напряжениемышц и симптомы раздражения брюшины. При остром геморрагическом панкреатите можетопределяться асцит. Поджелудочную железу прощупать обычно не удается. Часто отмечаются зоны кожной гиперестезии в левом верхнем квадранте живота, соответственно сегментамVII—XII.
Температура субфебрильная, при некротическом или гнойном панкреатите высокая, а приколлапсе субнормальная.
При исследовании крови обнаруживают нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, лимфоцитопения и анэозинофилия, увеличенная СОЭ. В крови имоче в первые часы заболевания выявляется повышенное содержание панкреатических ферментов — амилазы и липазы. Вместе с тем при некротическом панкреатите содержание амилазы в моче и крови может быть нормальным или даже пониженным. В этих случаях определенное диагностическое значение имеет уменьшение количества кальция в крови и увеличение активности аспартатаминотрансферазы. При резкой гипокальциемии могут возникатьприступы тетании. Нередко наблюдаются гипергликемия и глюкозурия.
Течение и осложнения. Острый панкреатит длится несколько недель и может закончитьсяполным выздоровлением или перейти в хронический рецидивирующий панкреатит. При тяжелой форме панкреатита смертельный исход может наступить в начальном периоде болезни при развитии коллапса и шока, а позднее — от присоединившихся тяжелых осложнений(образование кист и абсцессов в поджелудочной железе и др.).
Хронический панкреатит
Хронический панкреатит(pancreatitischronica) в большинстве случаев встречается уженщин в возрасте 30—70 лет. Он может развиться после перенесенного острого панкреатита или непосредственно как хронический вследствие воздействия тех же этиологическихфакторов, что и острый. У мужчин хронический панкреатит чаще является следствием хронического алкоголизма.
Клиническая картина. Больные хроническим панкреатитом жалуются на боли приступообразного или постоянного характера. Чаще они возникают в верхней половине животаили в эпигастральной области и иррадиируют влево, в левое плечо, лопатку, шею или вниз, влевую подвздошную кость. Иногда боли могут носить «опоясывающий» характер, распространяясь из эпигастральной области вдоль левого реберного края до позвоночника. Болизначительно усиливаются после приема жирной пищи. Больных беспокоят также потеряаппетита, отвращение к жирной пище, отрыжка, тошнота, рвота, вздутие живота, поносы (внекоторых случаях запоры), похудание. Характерным симптомом хронического панкреатитаявляется выделение обильного кашицеобразного, сероватого и зловонного «жирного» кала(стеаторея), что связано с недостаточностью внешнесекреторной функции поджелудочнойжелезы, развивающейся при далеко зашедшем патологическом процессе.
При осмотре иногда наблюдается желтушная окраска кожных покровов и склер, котораяобусловлена сдавлением общего желчного протока увеличенной головкой поджелудочнойжелезы. При глубокой пальпации живота отмечается болезненность в области проекции поджелудочной железы, а у истощенные больные с тонкой брюшной стенкой иногда удаетсяпрощупать поджелудочную железу в виде плотного тяжа. Выявляются также зоны повышенной кожной чувствительности (Захарьина—Геда) в области VIII—X сегментов слева.
При исследовании крови в тяжелые случаях заболевания наблюдаются нейтрофильныйлейкоцитоз и повышенная СОЭ. Содержание ферментов поджелудочной железы в крови имоче в период обострения воспаления увеличивается, а при атрофическом процессе в нейостается нормальным или даже пониженным. Содержание ферментов в панкреатическомсоке при тяжелых поражениях поджелудочной железы понижено. В некоторые случаях могут наблюдаться гипергликемия и гликозурия. Копрологическое исследование выявляет признаки расстройства переваривания белков и жиров (стеаторея, креаторея и др.), связанного снедостаточностью панкреатической секреции.
Диагноз подтверждает ультразвуковое исследование,рентгенологическое исследование двенадцатиперстной кишки.
Течение и осложнения. Обычно течение болезни затяжное, но с периодическими ремиссиями и обострениями. Вместе с тем прогноз благоприятный при отсутствии выраженных нарушений функции поджелудочной железы и осложнений, таких, как сахарный диабет и др.
Источник
