Патогенез острого панкреатита схема

Патогенез острого панкреатита
Наиболее признанной является ферментативная теория ОП, согласно которой проявления заболевания складываются в результате общего и локального действия ферментов поджелудочной железы.
Ферменты поджелудочной железы
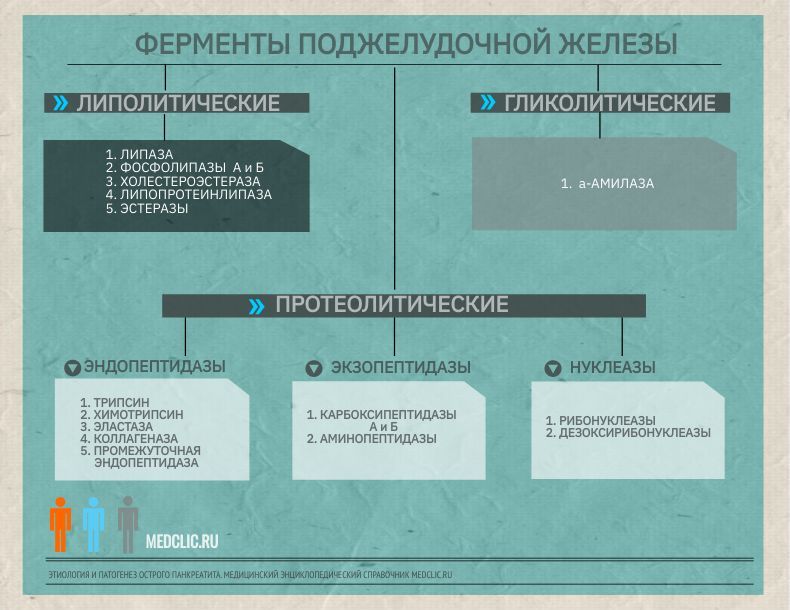
Фазы патогенеза
Развитие острого панкреатита происходит с последовательной сменой фаз:
- Липолиз;
- Протеолиз;
- Демаркационное воспаление и нарушение микроциркуляции;
- Панкреатическая токсемия.
Липолиз
При воздействии этиологических факторов активируются липаза и фосфолипазы. Фосфолипазами повреждается мембрана клеток, липаза, попадая в клетку вызывает гидролиз триглицеридов с образованием жирных кислот – происходит жировой некроз.
При благоприятном течении вокруг очага жирового некроза формируется демаркационная воспалительная реакция, процесс может отграничиться и этим завершиться.
При неблагоприятном течении начинается следующая фаза.
Протеолиз
- В результате жирового некроза и накопления жирных кислот снижается внутриклеточный pH, что ведет к активации трипсина.
- Трипсин высвобождает и активирует ферменты клеточных лизосом:
- Эластазу;
- Коллагеназу;
- Карбоксипептидазу;
- Химотрипсин.
- Эластаза разрушает соединительную ткань, очаги некроза расширяются и сливаются.
Демаркационное воспаление и нарушение микроциркуляции
- Вокруг очагов некроза расширяется зона демаркационного воспаления, активируется калликреин-кининовая, тромбиновая и плазминовая системы.
- Активированные кинины увеличивают проницаемость сосудистой стенки, вызывают нарушения микроциркуляции, нарастание отека, экссудация в брюшную полость и парапанкреатическую клетчатку.
- Прогрессируют лимфотромбозы, отек, протеолиз и липолиз, формируется геморрагический некроз.
- Активированная фосфолипаза стимулирует выработку простагландинов и других медиаторов воспаления, что ведет к системным нарушениям гемодинамики, сердечной деятельности и дыхательной недостаточности.
Фаза панкреатической токсемии
Цитокины и токсины, образующиеся в поджелудочной железе, в экссудате брюшной полости, в забрюшинной клетчатке поступают в систему воротной вены и затем через общую циркуляцию достигают органы-мишени:
- Печень;
- Легкие;
- Сердце;
- Мозг;
- Почки.
Прогрессирующее нарушение деятельности которых ведет к развитию шока и полиорганной недостаточности, определяющие тяжесть состояния больного при остром панкреатите.
Фазы заболевания
Первая фаза. Продолжительность составляет порядка двух недель, когда формируется генерализованная воспалительная реакция и явления некроза носят асептический характер. Состояние пациента зависит от тяжести панкреатической токсемии. При быстром прогрессировании процесса развитие шока и полиорганной недостаточности возможно в первые 72 ч, что является причиной неблагоприятных исходов.
Вторая фаза. К асептическому процессу присоединяется бактериальная инфекция, в результате чего развиваются поздние инфекционные осложнения. Явления шока и полиорганной недостаточности на данном этапе заболевания имеют инфекционно-токсическую природу. Инфицированный панкреонекроз также дает высокий процент неблагоприятных исходов.
Источник
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Острый панкреатит
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

КТ ОБП. Признаки острого панкреатита: отек, диффузная неоднородность структуры поджелудочной железы.
Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Источник
Термин «острый панкреатит», по мнению некоторых авторов (С.В.Лобачев, Г.М. Маждраков и др.), является в некотором смысле условным понятием, так как не все морфологические изменения, возникающие в поджелудочной железе при остром панкреатите, соответствуют общепринятым проявлениям воспалительного процесса. При остром панкреатите в поджелудочной железе обнаруживают не только признаки острого воспаления, но и наличие кровоизлияний и некротических процессов, обусловленных самоперевариванием ткани железы панкреатическими ферментами.Этиология острого панкреатита. Основными факторами, вызывающими развитие острого панкреатита, являются:
- билиарно- и дигестивно-панкреатичсский рефлюкс;
- непроходимость и гипертония панкреатических протоков;
- нарушение кровоснабжения поджелудочной железы;
- аллергические и инфекционные процессы.
Теория рефлюкса желчи в панкреатический проток (E.Opie, 1901). Заброс желчи в систему панкреатических протоков повышает внутрипротоковое давление, в результате чего происходит разрушение железистых клеток. Z.Dragstedt доказал, что клетки поврежденной паренхимы железы под воздействием желчи выделяют цитокиназу, которая оказывает разрушающее действие на ткань поджелудочной железы.
Теория гипертонии панкреатического протока (A.Rich, G.Duff, 1936).
Авторы доказали, что повышение давления в протоковой системе поджелудочной железы приводит к разрыву ее ацинусов и мелких протоков, а также к повреждению клеток. В результате этого освобождается цитокиназа, возникает самоактивация ферментов и самопереваривание ткани железы.
Нарушение кровоснабжения поджелудочной железы (И.Г. Руфанов, 1925; В.М. Воскресенский, 1951). Нарушение артериального кровоснабжения поджелудочной железы может способствовать возникновению острого панкреатита. Подтверждением этому является тот факт, что отек и некроз поджелудочной железы нередко встречаются у пожилых и тучных больных, страдающих распространенным атеросклерозом.
Аллергическая теория. Роль аллергии в возникновении острого отека и геморрагического некроза поджелудочной железы подчеркивают многие авторы (R.Gregroire, R.Couvelaire, 1937; П.Д.Соловов, 1940; О.С.Кочнев, 1958). О возможной аллергической природе острого панкреатита свидетельствуют бурное течение его симптомов, быстрое развитие отека и некроза ткани железы с последующим развитием явлений шока, а также нередко возникающая эозинофилия.
Морфологически аллергический характер патологических изменений при остром панкреатите подтверждается геморрагическим характером воспаления и наличием фибринных тромбов в сосудах поджелудочной железы.
Роль инфекции в возникновении острого панкреатита подтверждается тем, что острый геморрагический панкреатит может возникнуть при остром воспалительном процессе в желчном пузыре без нарушения пассажа желчи по желчным протокам, при остром паротите, тифозных и других инфекционных заболеваниях. Инфекция в поджелудочную железу проникает но кровеносным и лимфатическим сосудам.
Таким образом, суть острого панкреатита заключается в том, что происходит внутриклеточная активация вырабатываемых поджелудочной железой ферментов с последующим ферментативным аутолизом ацинозных клеток, с образованием очагов некроза и асептического (бактериального) воспаления вокруг. Инфекционное воспаление железы, как правило, является осложнением панкреонекроза. Оно развивается в поздних стадиях заболевания вследствие микробного инфицирования некроза.
Активации ферментов в самой поджелудочной железе способствуют:
- повреждение ацинозных клеток;
- гиперсекреция панкреатического сока;
- затруднение оттока панкреатического сока с развитием острой гипертензии в протоках поджелудочной железы.
К повреждению ацинозных клеток может привести:
- травма живота и поджелудочной железы;
- оперативное вмешательство на поджелудочной железе:
- расстройство кровообращения в ткани железы (тромбоз, эмболия, перевязка сосуда и пр.);
- экзогенная интоксикация;
- аллергическая реакция;
- алиментарные нарушения.
К гиперсекреции поджелудочной железы приводят:
- злоупотребление алкоголем;
- обильная, особенно жирная пища.
Затруднению оттока панкреатического сока способствуют патологические процессы, локализующиеся в зоне выводного протока поджелудочной железы: закупорка ампулы большого дуоденального сосочка камнем, стеноз большого дуоденального сосочка, отек слизистой оболочки двенадцатиперстной кишки в зоне большого дуоденального сосочка.
Патогенез острого панкреатита. Начальным механизмом патогенеза острого панкреатита является процесс активации протеолитических ферментов в результате взаимодействия их с цитокиназой. В патогенезе острого панкреатита выделяют две стадии.
I.Трипсиновая стадия.
- Цитокиназа активирует трипсиноген, превращая его в трипсин.
- Трипсин переводит в активное состояние и трипсиноген, и хемотрипсиноген за счет цитокиназы переваренных тканей.
- Трипсин и трипсиноген поражают межуточную ткань и сосуды поджелудочной железы, вызывая отек, стаз и геморрагию. В этих условиях продолжается гибель клеток ткани железы и соответственно новое поступление цитокиназы.
II.Липазная стадия.
- Соли жирных кислот переводят в активное состояние липазу, что дает начало развитию жирового некроза.
- Наличие отека, геморрагии и жирового некроза приводит к разрушению ткани поджелудочной железы, распространению отека на окружающие ткани, к транссудации жидкости в брюшную и плевральную полости, а иногда и в полость перикарда, в забрюшинное пространство.
- В патологический процесс вовлекаются органы брюшной полости (перитонит), забрюшинного пространства (паранефрит) и грудной клетки (плеврит и перикардит). Развивается так называемый плюривисцеральный синдром.
- В очагах жирового некроза происходит связывание кальция солями жирных кислот и к 2-3-м суткам может развиться гипокальциемия, которая может привести к возникновению тетании.
- Развивающийся перитонит с парезом кишечника приводит к нарушению водно-электролитного и белкового обменов.
На фоне линазной стадии панкреатита создаются условия для развития гнойного панкреатита. Таким образом, при остром панкреатите в поджелудочной железе наблюдаются следующие «местные» натоморфологические изменения:
- Отек поджелудочной железы и окружающих ее тканей.
- Некроз жировой ткани.
- Образование геморрагических очагов.
- Некроз паренхимы поджелудочной железы.
- Гнойное воспаление.
Патоморфологические изменения, развивающиеся в поджелудочной железе при остром панкреатите, легли в основу классификации острого панкреатита. В 1978 г. V Всероссийский съезд хирургов предложил следующую классификацию острого панкреатита:
- Отечный панкреатит.
- Жировой панкреонекроз.
- Геморрагический панкреонекроз.
- Гнойный панкреатит.
Однако в клиническую практику в последние годы внедряется классификация острого панкреатита, принятая в Атланте в 1992 г. Согласно этой классификации острый панкреатит подразделяют на следующие формы: отечноинтерстициальную. некротическую, псевдокисту поджелудочной железы, абсцесс поджелудочной железы.
Для оценки общего состояния больного предлагается классификация острого панкреатита, в основе которой лежат форма патологического процесса и период развития заболевания:
- Клинико-анатомические формы:
- Отечный панкреатит.
- Жировой панкреонекроз.
- Геморрагический панкреонекроз.
- Смешанный панкреонекроз.
- Периоды болезни:
- Период гемодинамических нарушений и панкреатогенного шока.
- Период функциональной недостаточности паренхиматозных органов.
- Период дегенеративных гнойных осложнений.
- Осложнения:
- Токсемические: плевральный выпот («панкреатическое легкое»), токсическая дистрофия печени, почек. Эрозивногеморрагический гастрит. Делириозный синдром. Кома.
- Некротические и постнекротические: парапанкреатический инфильтрат, абсцесс поджелудочной железы, флегмонозный или апостематозный панкреатит, флегмона забрюшинного клетчаточного пространства, ложная киста поджелудочной железы.
- Висцеральные: наружные и внутренние свищи (панкреатические, желчные, желудочные, кишечные, панкреатобронхиальные, плевральные).
- Аррозивные кровотечения.
- Окклюзионные поражения сосудов: тромбозы.
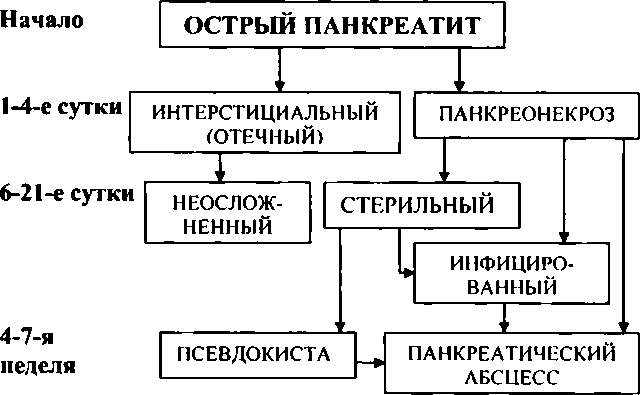
При остром деструктивном панкреатите очень важна своевременная оценка вариантов патоморфологической трансформации зон некроза в поджелудочной железе и забрюшинном пространстве, которая, как показала клиническая практика, тесно связана со сроками развития болезни (схема 8).
Клиническая картина острого панкреатита зависит от формы патологического процесса и стадии заболевания. Жалобы больных острым панкреатитом сводятся к описанию болевого симптома, клиники динамической непроходимости кишечника, дыхательной и сердечной недостаточности. В поздних стадиях заболевания они характеризуются нарушением функции основных систем внутренних органов (плюривисцеральный синдром).
Боль при остром панкреатите по своей интенсивности бывает умеренной при отечной форме панкреатита и очень сильной при панкреонекрозе. Она чаще всего возникает по еле погрешностей в диете. В большинстве случаев боль появляется внезапно, локализуется в эпигастральной области и по проекции расположения поджелудочной железы.
Схема 8
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страниц: 1 2 3
Источник
