Профилактика посттравматического панкреатита проводится

Болезни органов желудочно-кишечного тракта часто возникают на фоне неправильного питания, других заболеваний, вредных привычек и многих других факторов.
Среди подобных патологий особое место занимают заболевания поджелудочной железы, иногда трудно поддающиеся лечению. Чтобы их избежать, необходимо проводить правильную и своевременную профилактику.

Профилактика болезней поджелудочной железы
Простые правила питания, и соблюдение режима помогут избежать частых рецидивов при хроническом панкреатите и острых воспалительных процессов в органе. Так, необходимо обратить внимание на следующие три позитивных фактора:
- Отказ от употребления алкогольных напитков. Именно алкоголь часто является основной причиной возникновения панкреатита. Из-за него возникает закупорка сосудов, интоксикация, кислородное голодание, негативные изменения обмена веществ.
- Отказ от сигарет. Смолы, которые поступают в легкие и кровь человека, могут вызвать обострение и снижают проходимость сосудов, а также вызывают интоксикацию.
- Соблюдение лечебной диеты. Данный фактор столь же важен, как и отказ от алкоголя. Нередко воспаление провоцирует неправильная еда, фаст-фуд, переедание, большие перерывы между трапезами.
- Достаточное количество воды. Вода является растворителем и выводит из организма вредные компоненты и продукты распада. Поэтому пить ее нужно регулярно.
- Отслеживание дозировок лекарств и длительности их приема. Бесконтрольное лечение пагубно влияет на состояние ЖКТ.

Комплексное соблюдение данных правил практически будет гарантировать продление ремиссии при хроническом панкреатите и предотвратит появление болезни. Профилактика для поджелудочной железы и печени должна проводиться в комплексе.
Профилактика поджелудочной железы: препараты
Профилактика заболеваний желудка и поджелудочной железы, а также рецидивов панкреатита не может обходиться без приема специализированных препаратов. Так, необходимо использование следующих типов медикаментов:
- обезболивающие таблетки (Дротаверин, Баралгин, Но-Шпа);
- противовоспалительные (Диклофенак);
- содержащие пищеварительный фермент (Фестал, Панкреатин, Мезим).

Список таблеток и растворов для профилактики патологий поджелудочной железы может включать и антиферментные медикаменты: Альмагель, Креон, Энзим. Перечисленные препараты способны снять основные симптомы воспаления, а также убрать лишнюю нагрузку с поджелудочной железы. Их также полезно попить при изжоге и повышенной кислотности.
Вредные привычки
Как было указано выше, именно алкоголь является одной из основных причин появления воспаления поджелудочной железы и печени.
По статистике семь случаев появления болезни из десяти происходят вследствие злоупотребления алкогольными напитками. Они же могут стать причиной печеночной недостаточности и цирроза. При этом лечить болезни, возникшие на фоне привычки часто труднее. В этом случае главным симптомом нарушения является пожелтение склер и кожи.

Нельзя недооценивать и вред курения. Постоянно поступающий в организм никотин способен серьезно повлиять на воспаление и затормозить процессы восстановления тканей органа.

Кроме того, курение мешает нормальной выработке ферментов, ухудшает обмен веществ и нарушает гормональный фон. Сочетание вредных привычек с приемом жирной и вредной пищи неизбежно ведет к ухудшению состояния ЖКТ.
Режим питания
Правильное здоровое питание предполагает прием пищи по пять — шесть раз в день небольшими порциями, максимальный объем которых не должен превышать двухсот — трехсот граммов.
При этом завтрак является обязательной трапезой, обед – основной, а ужин должен состоять из легкоусвояемых продуктов. Перекусы также должны присутствовать в ежедневном режиме. Они могут состоять из небольшой порции творога, фруктов, «здоровых» бутербродов, йогурта, горсти орехов.
Последний прием пищи должен происходить не позднее, чем за два — три часа до сна. Разрешается в вечернее время принять стакан кефира после ужина, чтобы снять приступ голода.

Опасность избытка животных жиров
Животные жиры можно полностью не исключать из ежедневного рациона. В максимально ограниченных количествах они содержаться в мясной и рыбной продукции, в кисломолочных продуктах.
Однако их избыток, особенно после длительного голодания, способен вызвать очередной приступ боли в желудке или правом подреберье. Таким образом, большое количество вещества может провоцировать воспалительные процессы и затруднение пищеварения.
Излишки жиров заставляют пищеварительную систему работать на износ. Так, поджелудочная железа выделяет гораздо больше ферментов, чем обычно, а пищеварительные соки становятся гуще, ухудшая отток. Таким образом, органы начинают переваривать сами себя, усиливая воспалительные процессы.
Полезные и вредные продукты
Среди всех блюд и продуктов питания можно выделить полезные, нейтральные и вредные для работы внутренних органов продукты.
Первая группа не только не повредит системы органа, но и поможет снять воспаления и улучшит пищеварительный процесс. Вторая группа в ограниченных количествах сохранит внутренние органы здоровыми и функционирующими. Третья – запрещена к употреблению из-за возможных нарушений, которые она провоцирует.

К числу полезных и нейтральных продуктов можно отнести:
- Капусту. Овощ богат кальцием, фосфором и магнием, а также витаминами С. Высокое содержание клетчатки способно улучшить пищеварение и сократить вероятность возникновения опухолей и полипов. Большое количество продукта способно вызвать метеоризм и болевой синдром.
- Кабачки. Продукт можно отнести к числу нейтральных, поскольку он не содержит раздражающих волокон и не нагружает поджелудочную железу.
- Тыкву. Витамин А в составе овоща предотвращает возникновение рака железы и кишечника, а пектин улучшает работу пищеварительной системы.
- Грецкие орехи (максимальная дозировка – небольшая горсть). Уменьшают боль и воспаление, насыщают организм ненасыщенными жирами, восполняя их недостаток.
- Белки яиц. Снижают воспаления, не нагружают поджелудочную железу. Являются хорошим источником белка.
- Нежирное мясо и рыбу. Восполняют запасы белка и железа в организме.
- Злаковые культуры. В небольших количествах благотворно влияют на качество пищеварения.
- Кисломолочную продукцию. Улучшает микрофлору кишечника, восполняют недостаток белка.
Между тем, исключить полностью из рациона следует продукты:
- сладости и кондитерские изделия;
- сдобную выпечку;
- газированные напитки и алкоголь;
- свежие овощи с высоким содержанием клетчатки (редис, редьку, репу, чеснок);
- соусы (майонезные, горчичные, томатные);
- крепкий кофе, чаи;
- бобовые культуры;
- наваристые бульоны.
В малых количествах продукты из данного списка не нанесут существенного вреда здоровью пищеварительной системы. Но многое зависит не только от дозировки, но и от индивидуальных особенностей пациента и условий его лечения.
Профилактика панкреатита народными средствами
Народная медицина наряду с другими средствами может оказать благотворное влияние на поджелудочную железу и желудочно-кишечный тракт, благодаря чему активно применяется в профилактике болезней и, в частности, панкреатита.
Особую пользу могут оказать комбинации из бессмертника, чеснока, укропа, лимона, петрушки, золотого уса и других лекарственных растений.
Известны следующие рецепты народной медицины для предотвращения болезней поджелудочной железы:
- Измельчить по триста граммов чеснока и зелени петрушки с добавлением неочищенного лимона и настаивать в течение недели. Принимать по половине ложки за десять минут до трапезы.
- Залить пучок зелени укропа и ложку семян фенхеля стаканом кипятка и настаивать в течение часа. Настой употребить в течение дня.
- Два листа золотого уса вымыть и измельчить, залить литров кипятка и проварить на медленном огне в течение двадцати минут. Снять с огня, настоять около получаса. Принимать настой травы по пятьдесят миллилитров перед едой.
- Напиток из цикория может стать более полезной альтернативой кофе. Готовый продукт в порошке можно приобрести в магазине. Заваривать его рекомендуется по чайной ложке на стакан кипятка с последующим прогреванием в течение десяти минут на медленном огне. Для того, чтобы напиток оказал терапевтическое воздействие, его следует принимать перед трапезой, чтобы облегчить работу болезного органа и обеспечить предупреждение приступа.
Перечисленные домашние рецепты максимально полезны и безопасны для желчного пузыря, печени и железы, однако перед их применением необходимо проконсультироваться с врачом. Важно также проверить вероятность появления аллергии из-за непереносимости компонентов предложенных средств.
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
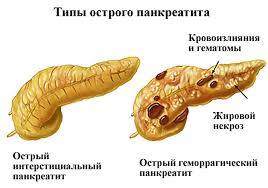
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
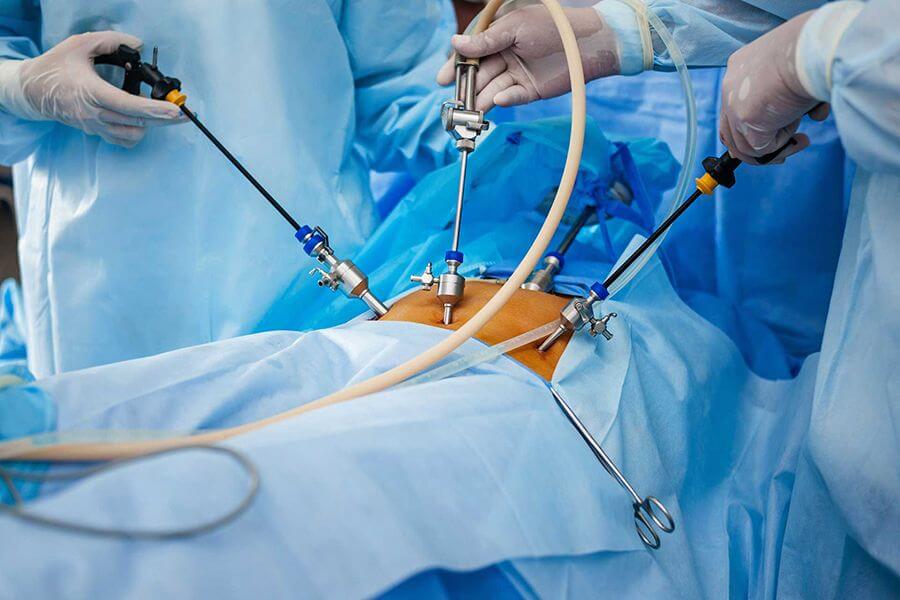
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник

УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
В настоящее время острый панкреатит занимает третье место среди острых заболеваний органов брюшной полости. Травматический панкреатит, являющийся следствием механической травмы, имеет свои особенности, часто сопровождается гематомой вблизи места повреждения органа. Острый послеоперационный панкреатит – грозное осложнение, возникающее после операции на органах брюшной полости, расположенных вблизи поджелудочной железы. Диагностика его часто представляет значительные трудности. Морфологические изменения при послеоперационных панкреатитах, как правило, сильнее выражены в той части поджелудочной железы, где производились основные хирургические манипуляции [1]. Несмотря на бурное развитие в последние годы инструментальных методов исследования (ультразвуковые исследования, компьютерная томография, селективная ангиография, лапароскопия и др.), проблема ранней диагностики острого панкреатита и оценки степени вовлечения поджелудочной железы в патологический процесс остается актуальной [1, 2]. При поступлении пациента в стационар, тем более в экстренном порядке, наряду с общеклиническими методами обследования решающим в постановке диагноза считается ультразвуковой [3]. Известны основные эхопризнаки острого панкреатита – увеличение размеров поджелудочной железы, изменение контура, формы, эхогенности, протоковой системы. Дополнительными признаками острого панкреатита считается сдавление сосудов, расположенных в зоне поджелудочной железы (в основном вен). Подчеркивается, что применение методик цветной и спектральной допплерографии затруднено из-за помех, связанных с парезом кишечника и трудностью визуализации поджелудочной железы, наличием передаточной пульсации с аорты и т. д. [4, 5, 6]. Поэтому, вероятно, в научной литературе практически не встречается сведений о состоянии гемодинамики в сосудах панкреато-дуоденальной зоны при остром панкреатите. В основном рассматривается кровоснабжение паренхимы поджелудочной железы в норме [7], при остром панкреатите [8, 9], хронических панкреатитах, раке головки поджелудочной железы [10, 11].
Несмотря на трудности визуализации поджелудочной железы при остром панкреатите, применение методик цветной и спектральной допплерографии не только возможно, но и оправдано. Мы представляем наблюдение, в котором применение дуплексной сонографии позволило определить нарушения кровоснабжения поджелудочной железы, а интервенционного УЗИ – установить дренаж в псевдокисту поджелудочной железы с последующей ликвидацией ее в течение месяца.
Клиническое наблюдение
Пациент 19 лет, поступил в хирургическую клинику с жалобами на боли тупого характера в области эпигастрия, левого подреберья, иррадиирующие в спину, слабость. Из анамнеза: за два месяца до поступления в больницу получил травму – проникающее колото-резаное ранение в брюшную полость без повреждения внутренних органов. По месту жительства выполнена лапаротомия, ревизия органов брюшной полости, дренирование забрюшинной гематомы. В послеоперационном периоде, на 12-е сутки развилась клиника острого посттравматического панкреатита. После проведенного лечения выписан с улучшением на амбулаторное лечение. В стационар направлен для обследования и определения тактики лечения. Объективно: состояние средней тяжести. Артериальное давление – 120/80 мм рт. ст., пульс – 87 ударов в минуту. Язык сухой, обложен серо-белым налетом. Живот правильной формы, симметричен, не вздут, в акте дыхания участвует равномерно. При пальпации – напряжение, болезненность в области левого подреберья и эпигастрии. Симптомов раздражения брюшины нет. В общем анализе крови – лейкоцитоз 9,4 х 109/л, СОЭ – 30 мм/ч, амилаза крови – 51,8 г/лч, креатинин крови – 212,4 ммоль/л, мочевина – 17,3 ммоль/л, сахар крови – 6,1 ммоль/л.
При УЗИ поджелудочная железа умеренно увеличена в области хвоста: головка – 2,7 см, тело – 2,1 см, хвост – 3,3 см, контуры четкие, эхоструктура достаточно однородна, эхогенность ближе к нормальной. В области хвоста определяется овальной формы однородное жидкостное образование 4,3 х 1,9 см. Над телом-хвостом поджелудочной железы – полостное образование 10,9 х 4,9 см (S – 37,25 см²) с гиперэхогенными включениями (рис. 1). В брюшной полости и малом тазу – умеренное количество свободной жидкости, в левой плевральной полости – жидкость объемом до 80 мл. При цветном допплеровском картировании отмечается усиление сосудистого рисунка паренхимы поджелудочной железы в области тела-хвоста с преобладанием венозного компонента, отмечается сдавление селезеночной вены до 0,3-0,4 см в диаметре с пропульсивной формой кровотока, с резким уменьшением объемной скорости до 140 мл/ мин (норма – 450-550 мл/мин) (рис. 2). В чревном стволе диаметром 1 см определяется высокоскоростной турбулентный поток крови со значительным увеличением объемной скорости до 3250 мл/мин (норма – 1200-1500 мл/мин), в селезеночной артерии диаметром 0,65 см кровоток также турбулентный, с увеличением объемной скорости до 2188 мл/мин (норма – 600-850 мл/мин), в общей печеночной артерии диаметром 0,5 см поток крови ламинарный, с незначительным увеличением объемной скорости до 790 мл/мин (норма – 450-650 мл/мин). Заключение: острый панкреатит с преимущественным поражением тела-хвоста поджелудочной железы, оментобурсит, псевдокиста хвоста поджелудочной железы, асцит, левосторонний плеврит.
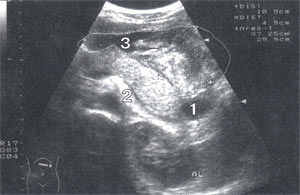
Рис. 1. Эхограмма поджелудочной железы.
1 – формирующаяся псевдокиста поджелудочной железы;
2 – сдавленная селезеночная вена;
3 – полостное образование в области сальной сумки.
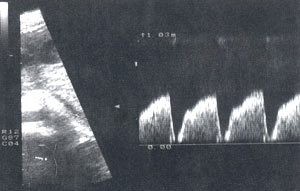
Рис. 2. Допплерогамма селезеночной вены, пропульсивная форма кровотока.
Ультразвуковой диагноз подтвержден данными компьютерной томографии (рис. 3) и дополнен признаками инфильтрации забрюшинной клетчатки, извитостью мезентериальных сосудов.
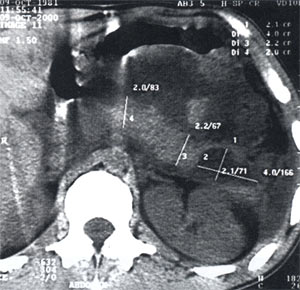
Рис. 3. Компьютерная томограмма – псевдокиста поджелудочной железы и жидкость в сальниковой сумке.
Далее пациенту трансгастрально выполнена пункция сальниковой сумки иглой “SHIBA” 22G под контролем эхографии, удалено до 50 мл отделяемого коричневого цвета. Амилаза содержимого сальниковой сумки – 3270 г/лч.
Учитывая тяжесть заболевания, больному был установлен внутриартериальный катетер для проведения регионарной лекарственной терапии. На ангиограммах диаметры крупных сосудов чревного русла были полностью идентичны данным ультразвуковой допплерографии. В области хвоста имеется бессосудистая зона в начальных фазах контрастирования, в паренхиматозной фазе накапливается контраст размерами 2,4 х 3,8 см с ровными контурами. В области тела и хвоста поджелудочной железы резко усилена сосудистая сеть, она представлена расширенными, извитыми сосудами, отходящими от селезеночной артерии. В паренхиматозной фазе на этом участке имеется усиленное, негомогенное контрастирование. В головке поджелудочной железы кровообращение не нарушено (рис. 4).
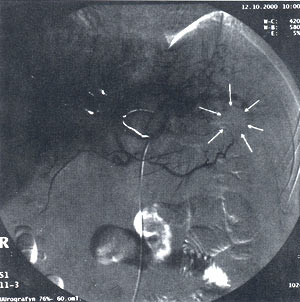
Рис. 4. Ангиограмма – усиленная сосудистая сеть поджелудочной железы в области тела-хвоста за счет ветвей селезеночной артерии. Бессосудистая зона в области хвоста поджелудочной железы.
На фоне проведенного лечения болевой синдром купировался, общее состояние пациента улучшилось, появился аппетит. При контрольном УЗИ положительная динамика: жидкости в сальниковой сумке нет, диаметр селезеночной вены 0,6 см с неполным восстановлением объемной скорости кровотока. В чревном стволе объемная скорость снизилась до 2300 мл/мин, в селезеночной артерии – до 1240 мл/мин. В области хвоста поджелудочной железы сохраняется жидкостное образование 4,5 х 2,4 см. В малом тазу – небольшое количество жидкости. В левой плевральной полости жидкости нет. Пациент выписан с улучшением на амбулаторное долечивание по месту жительства.
Через 2 месяца пациент вновь поступил в клинику с ухудшением состояния, жалобами на боли в левом подреберье, эпигастрии, слабость. В общем анализе крови – лейкоцитов 9,8 х 109/л, СОЭ – 25 мм/ч, амилаза крови – 63,4 г/лч. УЗИ – поджелудочная железа увеличена за счет хвоста: головка – 2,6 см, тело – 2,0 см, хвост – 3,8 см. В области хвоста определяется полостное образование неправильной, причудливой формы с перегородками, гиперэхогенной взвесью; в области ворот селезенки подобное образование. При полипозиционном исследовании установлена связь между этими полостями в виде узкого перешейка диаметром 0,7 см и поставлен диагноз псевдокисты хвоста поджелудочной железы общим размером 19,2 х 3,7 см (рис. 5 а, б). В малом тазу – свободная жидкость. Селезеночная артерия сдавлена до 0,4 см на расстоянии 3,0 см от места отхождения от чревного ствола со снижением объемной скорости до 570 мл/мин, в области ворот селезенки диаметр селезеночной артерии – 0,5 см с нормальной объемной скоростью 730 мл/мин. Селезеночная вена – 0,5 см со снижением объемной скорости до 240 мл/мин.
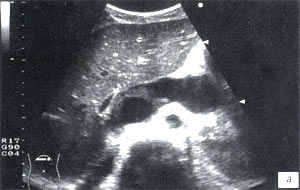
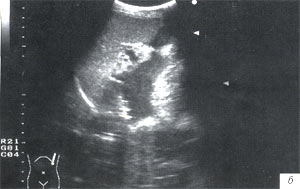
Рис. 5. Эхограмма псевдокисты хвоста поджелудочной железы, полипозиционное исследование.
Под контролем эхографии пациенту выполнена пункция и дренирование псевдокисты по методике стилет-катетер дренажем типа Pig-tail. Амилаза содержимого – 378,9 г/лч, роста микрофлоры в отделяемом не получено. При дальнейшем наблюдении – по дренажу из псевдокисты сброс отделяемого до 200 мл в сутки. Амилаза содержимого из кисты – 205,9 г/лч. При контрольных УЗИ в течение двух недель существенного уменьшения размеров псевдокисты не зарегистрировано. На фоне проводимого лечения у пациента наблюдалась положительная динамика. Он был выписан из больницы с рекомендациями явиться через две недели для решения вопроса о дальнейшей тактике лечения и возможности оперативного вмешательства.
Через месяц пациент вновь поступил в стационар в плановом порядке, состояние удовлетворительное, жалоб нет. Из анамнеза дебит отделяемого из дренажа прогрессивно уменьшался. В общем анализе крови – лейкоцитов 6,5 х 109/л, СОЭ – 17 мм/ч, амилаза крови – 24,4 г/лч. УЗИ – поджелудочная железа нормальных размеров: головка – 2,2 см, тело – 1,6 см, хвост – 2,4 см, псевдокиста не визуализируется. Сосуды чревного русла нормальных размеров, проходимы, объемная скорость кровотока в чревном стволе несколько выше нормы – 1980 мл/мин, в селезеночной артерии незначительно выше нормы – 1030 мл/мин, в общей печеночной артерии в пределах нормы – 680 мл/мин, в селезеночной вене верхняя граница нормы – 530 мл/мин. Дренаж удален. Пациент выписан под наблюдение хирурга по месту жительства.
Обсуждение
В приведенном нами наблюдении у молодого человека, развился острый панкреатит после травмы – колото-резаного ранения брюшной полости без повреждения внутренних органов. Вероятно, при первичной операции не был диагностирован факт повреждения поджелудочной железы, что и явилось в дальнейшем причиной развития острого панкреатита. Мы наблюдали его через два месяца после травмы с клиникой хвостового острого панкреатита, оментобурситом, формирующейся псевдокистой поджелудочной железы. В процессе обследования и лечения нами определены нарушения регионарной гемодинамики при хвостовом остром панкреатите в виде:
- увеличения диаметра артерий (чревный ствол, селезеночная артерия) и уменьшения диаметра вен (селезеночная вена) в зоне поражения поджелудочной железы;
- увеличения объемного артериального кровотока в селезеночной артерии и чревном стволе, уменьшения объемного венозного кровотока в селезеночной вене;
- турбулентного артериального кровотока, с повышением систолических и средних скоростей, повышением периферического сопротивления в заинтересованных сосудах;
- пропульсивного венозного кровотока, с выраженным снижением средней скорости.
При сформированной псевдокисте хвоста поджелудочной железы больших размеров мы отмечали сдавление селезеночной артерии и селезеночной вены со снижением объемных показателей кровотоков. После ликвидации псевдокисты диаметры сосудов восстановились до нормальных размеров с компенсаторным восстановлением объемных скоростей на уровне верхних границ нормы.
Интервенционное УЗИ и динамическое наблюдение позволили избежать повторной лапаротомии по поводу псевдокисты поджелудочной железы и предопределили эффективную консервативную терапию данного пациента.
Выводы
Ультразвуковой метод исследования является одним из ведущих в диагностике и лечении острого панкреатита и его осложнений, незаменимым при динамическом наблюдении за эффективностью малоинвазивных вмешательств.
Ценность дуплексной сонографии заключается в определении состояния регионарной гемодинамики в сосудах гепато-панкреатодуоденальной зоны, следовательно, и функции поджелудочной железы при остром панкреатите и его осложнениях, своевременном определении выбора тактики ведения пациента и возможности контроля за эффективностью лечения. Данные дуплексной сонографии могут быть критерием для определения прогноза течения острого панкреатита.
Литература
- Вашетко Р.В., Толстой А.В., Курыгин А.А., Стойко Ю.М., Красногороб В.Б. Острый панкреатит и травмы поджелудочной железы. СПб.: Питер, 2000. – 320 с.
- Костюченко А.А., Филин В.И. Неотложная панкреатология. СПб.: Деан, 2000. – 480 с.
- Иванов СВ., Миляев М.М., Истомин СР. и др. Диагностико-лечебный алгоритм при панкреонекрозе// Методические разработки. Курск. 1998.
- Клиническое руководство по ультразвуковой диагностике /под редакцией Митькова В.В. I т., М.: Видар, 1996. С. 140-186.
- Федоров В.Д., Буриев ИМ., Икрамов Р.З. Хирургическая панкреатология. М.: Медицина, 1999. С. 56-69.
- Могутов М.С. Ультразвуковая семиотика острого панкреатита и его осложнений / Автореферат дис. … к.м.н. Ярославль. 1999. 26 с.
- Митьков В.В., Брюховецкий Ю.А., Кондратова Г.М. Цветова
