Реактивный панкреатит при джвп
Дискинезия желчного пузыря представляет собой функциональное нарушение его моторики, которое приводит к нескоординированным действиям органов желудочно-кишечного тракта. Если в норме выделение желчи в двенадцатиперстную кишку происходит в ответ на поступление пищи, то при развитии патологии этот процесс имеет самопроизвольный характер. Несвоевременное попадание желчи в кишечник приводит к снижению ее бактерицидной активности, в результате чего происходит количественное изменение состава микрофлоры.

Патологическое поступление желчи в просвет кишечника носит название дискинезии
Такая несогласованность провоцирует расстройство пищеварения и влечет нарушение функции поджелудочной, приводя к панкреатиту.
В чем опасность дискинезии
Переваривание пищи, расщепление питательных веществ и преобразование их в форму, которая усваивается в кишечнике, осуществляется при помощи желчи, желудочного и панкреатического сока. Желчь расщепляет молекулы жиров на простые составляющие, а далее ферменты поджелудочной железы трансформируют их в жирные кислоты, используемые тканями организма.
Оптимальная скорость передвижения желчи по желчевыводящим протокам обеспечивается за счет сжатия и расслабления сфинктеров, контролируемого гормонами желудка и поджелудочной.
Ускорение перемещения желчи приводит к уменьшению концентрации, а снижение данного показателя — увеличивает и тормозит поступление ее в кишечник. В обоих случаях наступает гормональный дисбаланс, влекущий развитие патологий кишечника, желчного и поджелудочной.
Виды дискинезии

В зависимости от скорости прохода желчи, ДЖВП включает две разновидности:
- гипокинетическая;
- гиперкинетическая.
Они различаются причинами возникновения, клиническими признаками и принципами лечения.
Гипокинетическая дискензия
Гипомоторная дисфункция связана со снижением сократительной способности мускулатуры протоков, приводящей к недостаточной передаче желчи в 12-перстную кишку. Данная патология в часто развивается у женщин после сорока лет в связи с гормональными изменениями, предшествующими климаксу. Также гипокинетической дискинезии подвержены люди с неустойчивой психикой, которые очень эмоционально реагируют на стрессовые факторы. Это объясняется тем, что во время стресса снижается активность симпатической нервной системы, поддерживающей тонус гладкой мускулатуры органов ЖКТ.
Симптомами заболевания являются:
- продолжительная ноющая боль в правом подреберье, интенсивность которой снижается после еды или препаратов, обладающих желчегонным действием;
- появление горечи и неприятного запаха в ротовой полости;
- тошнота, провоцирующая снижение или отсутствие аппетита;
- диареи, чередующиеся с запорами;
- усиление мочеотделения.
При дальнейшем развитии данного типа дискинезии, моча приобретает темный оттенок, а кал светлеет. Появляется кожный зуд и пожелтение слизистых, роговицы глаза и верхних слоев кожи.

В тяжелых случаях дискинезии происходит пожелтение кожи и слизистых оболочек
В большинстве случаев появлению симптомов гипокинетической формы предшествуют сильные стрессы, длительное эмоциональное напряжение, голодание или употребление большого количества пищи с преобладанием жиров.
Отсутствие лечения и устранения причин заболевания приводит к:
- снижению работоспособности;
- бессоннице;
- нарушению сердечного и дыхательного ритма;
- частым головным болям;
- повышению потливости;
- сбою менструального цикла у женщин;
- проблемы с потенцией у мужчин.
Поджелудочная реагирует на гипотоническую ДЖВП снижением уровня ферментов и гормонов, что может спровоцировать развитие сахарного диабета.
Гиперкинетическая дискензия
Гипертоническая ДЖВП развивается вследствие повышения тонуса парасимпатической нервной системы и характеризуется нарушением ритма транспорта желчи в кишечник. Это происходит при частом сокращении сфинктеров протоков и стенок желчевыводящих протоков.
Неконтролируемый выброс желчных кислот при отсутствии в просвете кишечника частичек пищи приводит к постоянному раздражению его стенок. Но с другой стороны, поступающая желчь не содержит кислот, которые обеспечивают полное расщепление жиров.
В результате совмещения этих двух факторов происходит:
- развитие патогенной микрофлоры в кишечнике за счет снижения антибактериальных свойств желчи;
- формирование воспалительных процессов в желудке и тонком кишечнике;
- метеоризм, вызванный усилением бродильных процессов при застое пищи;
- забрасывание желчи в желудок;
- камнеобразование в желчных путях за счет застоя желчи.
Симптомами таких изменений являются:
- приступообразная непродолжительная боль после еды или физических нагрузок, локализующаяся в области правого подреберья;
- изжога;
- вздутие живота;
- тошнота, сопровождаемая рвотой;
- вялость;
- диарея;
- появление на языке налета, имеющего выраженный желтый оттенок.

Постоянная тошнота и частая рвота может указывать на развитие дискинезии ЖВП и панкреатита
Если на фоне гипертонической форме, развивается воспаление поджелудочной железы, то происходит повышение температуры тела, приступы боли становятся более продолжительными, отдающими под лопатку или в район пупка.
Внимание! Характерным признаком, указывающим на развитие панкреатита, является отсутствие облегчения после рвоты. Об этом необходимо сообщить врачу во время описания признаков патологии, так как это поможет быстрее поставить правильный диагноз и начать лечение.
Осложнения дискинезии

Осложнение дискинезии ЖВП панкреатитом сопровождается коликами
При отсутствии лечения и изменения образа питания приступы ДЖВП будут учащаться. В конечном итоге это приведет к развитию высшей стадии болевого синдрома — коликам, при которых боль не снимается нестероидными анальгетиками, и необходима срочная госпитализация пациента.
К другим не менее тяжелым последствиям запущенной формы дискинезии относится формирование камней в желчном и развитие острой формы панкреатита.
Панкреатит, первопричиной которого явилась дисфункция протоков, проходит тяжелее, чем воспаление, вызванное другими этиологическими факторами.
Внимание! Лечение патологии поджелудочной без устранения нарушений деятельности протоков не приносит результатов.
Предупредить развитие осложнений поможет ранняя диагностика заболевания, соблюдение правил здорового питания и испоьзование методов релаксации, позволяющими менее эмоционально реагировать на стрессы.
Понравился материал: оцени и поделись с друзьями
Источник

Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
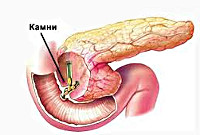
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
Реактивный панкреатит – это острое воспаление поджелудочной железы. Болезнь зачастую развивается стремительно и сопровождается болью, расстройствами пищеварения и признаками интоксикации. Реактивный панкреатит обычно возникает на фоне хронических патологий органов желудочно-кишечного тракта (ЖКТ) или серьезных погрешностей в питании.
Симптомы реактивного панкреатита
Первые симптомы реактивного панкреатита проявляются довольно быстро. Иногда после действия провоцирующего фактора может пройти всего несколько часов – а болезнь уже даст о себе знать. К наиболее характерным признакам реактивного панкреатита относят:
- боль в верхней части живота, отдающая к ребрам и лопаткам и усиливающаяся после приема пищи;
- повышенное газообразование;
- тошноту, рвоту со следами желчи;
- незначительное повышение температуры тела;
- снижение артериального давления.
При появлении признаков реактивного панкреатита необходимо обратиться к специалисту, чтобы провести профессиональную диагностику и начать лечение на ранней стадии заболевания.
Причины реактивного панкреатита
Главная причина реактивного панкреатита — преждевременная активация ферментов, которые вырабатывает поджелудочная железа. В норме ферменты активизируются только после того, как попадают в кишечник. Но если проток поджелудочной железы сужен, например, из-за хронических болезней или злоупотребления алкоголем, возникает застой панкреатического сока. Скапливаясь, пищеварительные ферменты начинают разрушительно действовать на ткани поджелудочной железы, что приводит к выраженному воспалению и попаданию продуктов распада в кровь.
Наиболее распространенные причины реактивного панкреатита:
- обострение хронических патологий: язвенной болезни, вирусного гепатита, желчнокаменной болезни;
- употребление жирных, жареных продуктов, алкоголя;
- кишечные инфекции;
- пищевые и промышленные отравления;
- эндоскопические вмешательства на органах желчевыделения;
- травмы живота.
Чтобы определить характер повреждения поджелудочной железы и окружающих тканей, специалисты могут назначить комплексное обследование, которое включает:
- анализ крови, мочи и кала;
- ультразвуковую диагностику органов пищеварительного тракта;
- рентгенографическое исследование;
- МРТ, КТ пищеварительной системы;
- эндоскопическую диагностику.
В сложных клинических случаях для уточнения диагноза и выбора правильной врачебной тактики может потребоваться лапароскопия – микрооперация, при которой делаются небольшие (0,5-1,5 см) разрезы на брюшной полости для доступа к поджелудочной железе.
Лечение реактивного панкреатита
Лечение реактивного панкреатита включает устранение воспаления поджелудочной железы, снятие интоксикации и восстановление нормальной секреции панкреатического сока. Процесс лечения непременно должен проходить под наблюдением врача.
Способствовать снятию воспаления, особенно в остром периоде, может лечебное голодание. Оно снимает нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта. После того, как острая фаза будет пройдена, разрешается питаться небольшими порциями, употребляя продукты в измельченном виде. Но ни в коем случае не стоит заниматься корректировкой питания самостоятельно. Назначить правильную и полезную диету сможет только врач, исходя из особенностей вашего организма.
Как правило, из рациона больного на несколько месяцев исключают те продукты, которые могут спровоцировать повторную активацию ферментов поджелудочной железы и усилить воспалительную реакцию в тканях.
При реактивном панкреатите запрещены:
- алкоголь;
- жирные и жареные блюда;
- бобовые;
- кислые соки;
- свежая сдоба;
- копчености, колбасы;
- кукуруза;
- грибы;
- соусы, приправы, остроты.
Мясо рекомендуется готовить на пару или отваривать. Желательно предпочесть нежирную птицу, говядину или кролика. В лечении панкреатита очень важно в точности соблюдать диету: регулярные нарушения пищевого режима могут спровоцировать обострение заболевания.
Медикаментозная терапия панкреатита включает прием ферментных препаратов и спазмолитиков, устраняющих спазм гладкой мускулатуры и облегчающих боль. Врач также может назначить лекарства, улучшающие микрофлору кишечника и увеличивающие содержание живых бактерий в организме.
Важным этапом лечения является прием ферментных средств на основе панкреатина. Воспаленная поджелудочная железа не выделяет ферменты в необходимом количестве, чтобы обеспечить качественное переваривание пищи и правильное течение пищеварительных процессов. Лекарства, содержащие ферменты, восполняют нехватку собственных пищеварительных элементов, предупреждают появление брожения и гниения пищи в кишечнике.
Примером ферментного препарата, применяемого при лечении реактивного панкреатита, является Креон®. Современный препарат последнего поколения, выпускаемый в форме капсул с активными минимикросферами панкреатина, заключенными в желатиновую оболочку. Попадая в желудок, капсула быстро растворяется, а минимикросферы перемешиваются с пищей и вместе с ней попадают в кишечник, помогая процессу расщепления и усвоению питательных веществ.
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172658 от 25.07.2017
1. Балог П.Г. Некоторые вопросы острого панкреатита // Клин, мед. 1980. – №8.
2. Лащевкер В. М. Острые панкреатиты // Киев. 1978.
3. Лопаткин H.A., Дзержинская И.И., Даренко А.Ф. Диагностика активности воспалительных заболеваний // М.,. 1985.
4. Буеверов А.О. Медиаторы воспаления и поражение поджелудочной железы. // Росс. Журнал Гастроэнтерологии, Гепатологии, Колопроктологии. -1999.-№4.
5. Букаев О.Б., Тошков Е.А., Аронов Б.З. и др. Эффективная терапия при остром панктеатите // Эфферент. терапия. 2003. – Т. 9. -№ 1.
6. Губергриц Н.Б. Лечение панкреатитов. Донецк: «Лебедь», 2001.
7. Губергриц Н.Б. Лечение панкреатитов. Ферментативные препараты в гастроэнтерологии. М.: Медпрактика, 2003.
8. Инструкция по медицинскому применению препарата Креон® 10000 от 03.05.2017.
Материал разработан при поддержке компании Abbott в целях повышения осведомленности пациентов о состоянии здоровья.
Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Источник
