Симптомы различных форм панкреатита

У панкреатита признаки являются более яркими по сравнению с симптоматикой других патологий органов ЖКТ. В зависимости от формы заболевания симптоматика может отличаться, также имеют значения причины развития заболевания и индивидуальные особенности пациента.
Подробнее о патологии
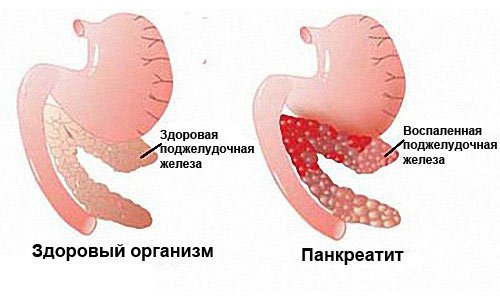
Суть патологии заключается в перекрытии панкреатических протоков, через которые проходят ферменты, способствующие расщеплению питательных веществ. Активные ферменты, которые нужны для пищеварения, переваривают поджелудочные ткани, не имея возможности попасть к месту назначения без препятствий. Данный процесс называется аутолиз, что означает «самопереваривание».
Симптомы патологии не похожи на большинство воспалительных болезней ЖКТ, в типичных случаях данный факт помогает при постановке диагноза. В пожилом возрасте возрастает риск образования камней и снижается отток желчи. Выводные протоки поджелудочной железы и желчного пузыря открываются в 12-ти перстную кишку, и закупорка камнем способна вызвать приступ острого панкреатита, или обострение хронического течения панкреатита. Поэтому у пожилых часто распространен диагноз «холецистопанкреатит», это говорит о запуске панкреатита из-за формирования камней в желчном пузыре.
Самым главным фактором в формировании болезни считается злоупотребление алкоголем (чаще это происходит у мужчин).
 На сегодняшний день появление панкреатита все чаще наблюдается у молодого поколения. Дети и подростки подвержены воспалительному процессу поджелудочной железы не реже, чем взрослые.
На сегодняшний день появление панкреатита все чаще наблюдается у молодого поколения. Дети и подростки подвержены воспалительному процессу поджелудочной железы не реже, чем взрослые.
Причины возникновения
Спровоцировать возникновение панкреатита может присутствие таких факторов:
- генетическая предрасположенность – наследственный панкреатит;
- хирургические вмешательства на желудке и желчевыводящих путях;
- свинка (эпидемический паротит);
- ранения, травмы живота;
- инфекции, паразитические инвазии.
Вызвать развитие патологии могут нарушения, которые связаны с оттоком желчи, а также нездоровая пища и употребление алкоголя.
Самые частые причины можно увидеть по приводимой статистике:
- 40% всех больных — алкоголики. Чаще всего у них встречаются деструктивные нарушения органа или его некроз.
- 30% больных страдают желчнокаменной болезнью.
- 20% больных имеют диагноз «ожирение».
- 5% больных страдают интоксикацией или перенесли травму органа.
- Меньше 5% больных имеют генетическую предрасположенность или страдают от дефектов развития органа врожденного характера.
Виды патологии
В зависимости от формы протекания болезни панкреатит бывает:
- острый;
- хронический (считается более стабильным, здесь ремиссия чередуется с обострением).
В зависимости от причин, которые вызвали патологию, можно условно выделить такие виды панкреатита:
- холангиогенный;
- алкогольный;
- реактивный.
Имеются и другие виды классификаций, где есть разделение по другим критериям.
Под названием панкреатит скрывается целая группа заболеваний. Всемирная международная организация делит заболевания поджелудочной на:
- Острый процесс. Он появляется внезапно с ярко выраженной клинической картиной, при его возникновении необходима госпитализация.
- Хронический процесс, в который входит алкогольный панкреатит и прочие виды. Появление хронической формы панкреатита является обычно результатом перенесенного острого течения заболевания.
- Киста поджелудочной железы. Она развивается в виде полости в процессе воспаления и деструкции.
- Псевдокиста. Он считается следствием острого или хронического процесса. Для нее характерно скопление в окружении фиброзной ткани большого объема поджелудочного сока.
- Панкреатическая стеаторея. Ее формирование происходит на фоне хронического панкреатита, и ей присущ сбой в работе функциональной деятельности кишечника, связанный с всасыванием жиров и перевариванием.
В свою очередь, острый вид заболевания делится на:
- некроз поджелудочной железы;
- абсцесс;
- также на панкреатит, течение которого бывает в таких формах:
- подострая;
- острая;
- рецидивирующая;
- геморрагическая;
- гнойная.
Типы панкреатита условно делятся по возникающей симптоматике и результатам лабораторных (общий и биохимические анализы крови, мочи и прочие) исследований. Для точной постановки диагноза используются и инструментальные исследования: УЗИ, КТ и прочие.
Хронический панкреатит подразделяют на: обструктивный и не обструктивный. Для проявления первого типа присуще отмирание клеток с дальнейшей подменой на соединительные волокна и формированием псевдокист. Все функции внутренней и внешней секреции пропадают даже после проведенного курса лечения и устранения причин, которые вызвали заболевание.
Отдельно выделяют кальцифицирующий панкреатит – он является результатом формирования кальцификатов вне органа, на оболочках и паренхиме.
Стадии панкреатита
Врачами выделяются стадии развития панкреатита по тяжести:
- легкая;
- средняя;
- тяжелая. Она подразделяется на:
- Фазу истощения.
- Фаза восстановления.
Кроме этого, каждой степени протекания тяжести присуща специфическая симптоматика:
- Отек поджелудочной. Характерен отек клеток и их дальнейшая гибель, которая сопровождается воспалением в брюшине и соседних органах. Возникает интоксикация организма, спровоцированная всасыванием продуктов распада поджелудочной, резким ухудшением общего самочувствия, есть высокий риск летального исхода при отсутствии медицинской помощи.
- Геморрагическая стадия. В органе идет формирование панкреатического плотного инфильтрата, рост температуры, могут возникать язвы на слизистой пищеварительного органа из-за повышенного формирования панкреатических ферментов, появления желтухи из-за отека протоков.
- Для панкреонекроза характерен гнойный процесс и наличие абсцессов, флегмон, свищей с гнойным содержимым.
- Холецистопанкреатит. При этом идет поражение желчного пузыря и его протоков, могут начаться внутренние кровотечения, септицемия или септикопиемия. Присутствует большой риск хирургического вмешательства.
Хронический панкреатит в зависимости от протекающих симптомов делят на:
- бессимптомную форму;
- болевую;
- рецидивирующую;
- псевдоопухолевую.
По длительности воспалительного процесса можно выделить следующие этапы:
- ферментативный (от 3 до 5 дней);
- реактивный (неделя-две);
- секвестрации (свыше двух недель);
- исход (от полугода).
Все типы панкреатита имеют различную клиническую картину, методы терапии и последствия для человеческого организма.
Различия и сходства в признаках болезни у мужчин и женщин
Признаки панкреатита в молодом возрасте у женщин появляются очень редко. По частоте проявления они могут сравняться с признаками патологии у мужчин в случае, когда женщина злоупотребляет спиртным или уже имеется хронический алкоголизм.
В пожилом возрасте у женщин могут встречаться признаки острого панкреатита очень редко, чаще встречается холецистопанкреатит или обострение хронического типа заболевания.
У женщин признаки патологии могут быть более размытыми и неопределенными при избыточной массе тела, присутствия патологических процессов в районе желчного пузыря и печени, в пожилом возрасте и при общем тяжелом состоянии.
У мужчин первые признаки начинают возникать спустя несколько часов после обильного застолья и употребления алкоголя.
Симптомы панкреатита у взрослых
Острое течение патологии у взрослых имеет такие симптомы:
- сильный болевой синдром в левом подреберье, который носит опоясывающий характер или отдает в спину;
- тошнота, рвота;
- метеоризм;
- сухость во рту, присутствие на языке белого налета;
- повышение температуры;
- повышение артериального давления;
- нарушения работы органов ЖКТ;
- головная боль;
- побледнение кожных покровов;
- сильная потливость;
- учащенное сердцебиение, шок.
Наличие таких симптомов требует незамедлительного обращения к врачу, так как состояние пациента может ухудшаться на глазах. При первых подозрениях надо немедленно вызвать скорую помощь.
При хроническом протекании заболевания присутствуют такие симптомы:
- временные или постоянные болевые ощущения в животе. Они могут возникнуть после приема спиртных напитков и жирной пищи;
- болевые ощущения в верхней области живота, отдающие в спину;
- расстройство стула, диарея;
- тошнота, рвота;
- урчание в животе, метеоризм;
- отсутствие аппетита;
- обезвоживание, в результате чего уменьшается масса тела;
- пожелтение кожи и слизистой рта.
На последней стадии патологии возможно появление сахарного диабета.
При относительно несильных болях фаза обострения способна продолжаться долго (до нескольких месяцев). В этот период характерны: общая слабость, отсутствие аппетита, снижение настроения.
Признаки острого панкреатита
Под этим диагнозом подразумевают острую форму проявления асептического воспаления, которому подвержена поджелудочная железа. Чаще всего воспаление развивается в таких случаях:
- при употреблении алкоголя — до 70% всех случаев патологии (чаще у молодых и зрелых мужчин);
- при желчекаменной болезни — до 25-30% (встречается чаще у женщин),
- при операциях на желудке или прочих органах брюшной полости — около 4%.
Основным признаком острого течения заболевания является кинжальная боль, которая продолжается длительное время – до нескольких часов, и пациент может потерять сознание. Внешней симптоматики у заболевания практически не наблюдается – отсутствуют даже симптомы «острого» живота.
В отдельных случаях, при выраженном геморрагическом панкреонекрозе, появляются кровоизлияния под кожей живота около пупка, что считается признаком тяжелого течения патологии.
При панкреатите симптомы боли различны, могут отличаться интенсивностью. Они характеризуются интенсивной опоясывающей болью в эпигастрии и вверху живота. Данная сильная боль не купируется ничем.
Обычные признаки данного вида:
- многократная рвота, которая сначала идет пищей, позже — желчью, но не приносит облегчения;
- сильная тошнота;
- возможны запоры вместо диареи;
- одышка (часто после рвоты);
- метеоризм;
- наблюдается заострение черт лица, которое объясняется обезвоживанием. При развитии панкреатогенного шока цвет лица принимает землистый оттенок;
- тахикардия;
- повышение давления;
- бледность и пожелтение кожи;
- рост температуры из-за формирования гнойных процессов, – чем выше температура, – тем тяжелее протекает процесс.
Косвенные признаки могут возникать при прободной язве, диагностировании инфаркта миокарда или приступе острого аппендицита, для этого надо правильно дифференцировать заболевание.
Хронический панкреатит
 Хроническая форма панкреатита подразделяется на несколько типов, в зависимости от проявляемых симптомов:
Хроническая форма панкреатита подразделяется на несколько типов, в зависимости от проявляемых симптомов:
- диспепсический. Начальные признаки этой формы — диарея, сменяющаяся запорами, вздутие живота, потеря массы тела, возникновение признаков авитаминоза;
- болевой панкреатит. Признаками являются частые и интенсивные боли после употребления алкоголя и приема пищи;
- псевдоопухолевый. Данную форму называют еще псевдотуморозной. Своей симптоматикой эта форма напоминает рак поджелудочной и имеет схожие с ней признаки:
- уплотнение головки поджелудочной железы, что чувствуется при пальпации;
- периодическая желтуха;
- истощение организма;
- бессимптомность заболевания. Опасность состоит в отсутствии явных проявлений при самом развитии заболевания, его прогрессировании.
Несмотря на незаметное протекание заболевания, хронический панкреатит очень опасен. Признаки патологии не всегда способны адекватно показать состояние железы.
По преобладающей причине развития панкреатита можно выделить такие виды хронического течения:
- наследственный;
- идиопатический;
- токсико-метаболический (в том числе алкогольный);
- рецидивирующий,
- обструктивный;
- аутоиммунный.
Можно отметить первичную хроническую форму и вторичную, развивающуюся из-за болезней системы пищеварения — хронического гастрита, холецистита, энтерита.
Основными признаками панкреатита у взрослых считаются болевые ощущения различной интенсивности, проявляющиеся в различных областях: поджелудочной железе, левом подреберье. Он могут усиливаться при повышенных физических нагрузках, нарушениях диеты, стрессах. Определив, где болит при панкреатите, можно точно сказать, какая именно область поджелудочной подвергается воспалению:
- При воспалении в хвосте органа боль будет отдавать в зоне левого подреберья.
- Воспаление головки характеризуется болью с правой стороны ребер.
- При воспалении в теле поджелудочной железы боль будет ощущаться во всей области эпигастрии.
Кроме этого, возникают и другие признаки: тошнота, рвота, диспепсия.
Признаки реактивного панкреатита
Еще один вид панкреатита — реактивный – считается следствием злоупотребления алкоголем, неправильного питания, курения, неправильного и неконтролируемого применения медицинских препаратов. Симптомы панкреатита при реактивной форме у мужчин и женщин похожи на симптомы острого.
Список литературы:
https://aif.ru/health/leksprav/1081199
https://www.kp.ru/guide/pankreatit.html
https://www.gmsclinic.ru/gms/press/articles/art-pancreatitis
https://www.nrmed.ru/rus/dlya-vzroslykh/gastroenterologiya/lechenie-pankreatita/
https://www.alfazdrav.ru/zabolevania/zabolevaniya-podzheluzhochnoy-zhelezy/pankreatit/
https://ru.wikipedia.org/wiki/Панкреатит
https://www.rlsnet.ru/mkb_index_id_4823.htm
https://clinica-malyshevoy.ru/gastroenterologiya/pankreatit/simptomy-pankreatita-u-zhenshchin/
https://www.msdmanuals.com/ru/дома/расстройства-пищеварения/панкреатит/острый-панкреатит
https://empendium.com/ru/chapter/B33.II.5.2.
https://medportal.ru/enc/gastroenterology/pancreas/2/
https://dila.ua/rus/news/062019-pankreatit.html
https://yandex.ru/health/turbo/articles?id=3160
poliran.ru/hirurgija/pankreatit-simptomy/
https://www.obozrevatel.com/health/bolezni/pankreatit-prichinyi-simptomyi-diagnostika-i-lechenie.htm
Заметки автора статьи, основанные на личном опыте.
Данный материал носит исключительно субъективный характер и не является руководством к действию. Определить точный диагноз и назначить лечение может только квалифицированный специалист.
Последнее изменение: 18.03.2020
Источник

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
