Сколько живут после операции панкреатита

Великий Пирогов как-то сказал: «Операция – позор для медицины». Сюда надо добавить – и для пациента тоже.
Наше постоянное нежелание лечить начинающиеся недомогания, ожидание того, что само пройдет со временем, пренебрежение элементарными нормами здорового поведения приводят нас на операционный стол. Абсолютно неожиданно.
Любая операция – огромный стресс для организма. Операции на поджелудочной железе в 25% случаях приводит к летальному исходу, а в 100% к инвалидности. Продолжительность жизни пациентов после операции невелика.
Виды хирургических вмешательств на поджелудочной железе
Сегодня на поджелудочной железе операции проводят следующими методами:
- Ушивание. Данный метод используется в случаях когда есть маленькие повреждения краев органа, которые не нарушают целость органа.
- Некрэктомия. Данный метод используют при наличии обширного гнойного воспаления, которое затрагивает близ лежащие органы.
- Цистоэнтеростомия назначается при наличии псевдокист с отсутствующим нагноением содержимого.
- Марсуниализация назначается для удаления псевдокист с тонкими, несформированными стенками или если присутствует гноение ее содержимого.
- Трансдуоденальная сфинктеровирсунгопластика назначается для лечения стенозе.
- Вирсунгодуоденостомия. Этот метод выполняется при непроходимости протоков.
- Папиллотомия. Используется для удаления доброкачественных опухолей или злокачественных опухолей маленьких размеров.
- Продольная панкреатоеюностомия. Данный метод проводится в случае хронического ицдуративного панкреатита, протекающего с нарушением проходимости протоков.
- Левосторонняя резекция. Выполняется в случае очаговых поражениях тела или хвоста поджелудки с нарушением ее целостности.
- Панкреатодуоденальная резекция. Производится при сильных деструктивных патологиях головки поджелудки и развитии опухолей.
- Тотальная дуоденопанкреатэктомия. Эту операцию назначают при множественных разрывах, опухолях, поразивших все железу, при отсутствии метастазов.
- Левосторонняя спланхникэктомия с резекцией левого узла солнечного сплетения назначается при хроническом панкреатите с болевым синдромом и выраженным фиброзом железы.
- Правосторонняя спланхникэктоми. Цель данного метода — изолировать путь передачи болевого импульса от головки и желчных путей железы.
- Постганглионарная невротомия.
Причины проведения операции
При проведении операции возникает много трудностей из-за ее строения, местоположения и физиологии.
Железа состоит из железистой, нежной ткани. Сшивать ее очень трудно, повредиться она может от простого прикосновения пальцем.
Это непарный орган, железа располагается рядом с почками, вокруг нее находятся полые вены, брюшная аорта, артерия, желчные протоки, с двенадцатиперстной кишкой она имеет общее кровообращение. Часто при удалении части железы приходится удалять и двенадцатиперстную кишку. Добрать до этого органа, не повредив окружающие ткани, также очень сложно.
Из-за большой активности ферментов, которые железа вырабатывает, при отклонении от нормы, ферменты могут переваривать саму железу, вместо пищи. Если при проведении операции фермент попадет в кровь, то произойдет немедленный сильнейший шок.
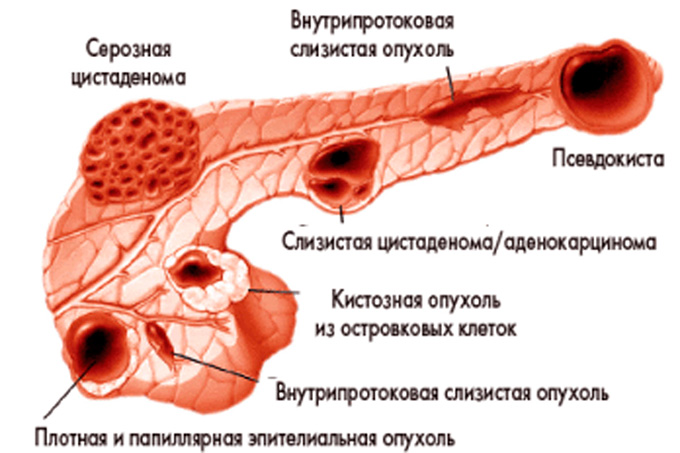
Из-за особенностей строения этого органа в его клетках могут образовываться опухали, кисты, абсцессы, камни. Все это можно вылечить только оперативным путем.
Операции на поджелудочной железе не распространены в связи их большой сложностью и высоким процентом смертности. Ограниченное число причин являются показателем к их проведению:
- панкреонекроз,
- опухоли, злокачественные и доброкачественные,
- травма с повреждением большей частью железы,
- развитие кисты,
- врожденные пороки,
- перитонит,
- камни в закупоренных протоках,
- абсцессы и свищи.
Операции часто проходят в несколько этапов, так как провести весь объем работы сразу невозможно.
Основные методы проведения операций
Поведение поджелудочной железы при ее заболевании непредсказуемо, причины многих болезней поджелудочной железы неясны. По поводу лечения большинства заболеваний существуют значительные разногласия.
Сегодня возможно проведение операции по пересадке железы, но пациент в среднем проживет после этой операции около трех лет. Железа не переносит отсутствие кровотока больше, чем в полчаса. При заморозке ее можно использовать, не больше пяти часов. При пересадке она помещается не на свое место, а в брюшину.
Пересадка поджелудочной железы является самым неизученным методом в трансплантологии.
В связи с большими техническими сложностями, пересадку железы практически не делают. Ведется поиск по новым методам проведения операции, проходят исследования в области изготовления искусственной железы.
Причины проведения операций различны, методов проведения также довольного много, не менее пятнадцати вариантов:
- ушивание повреждения поджелудочной железы,
- неврэктомия,
- цистоэнтеростомия,
- марсуниализаци кисты,
- левостороння резекция,
- папиллотомия и другие.
Операции делают опытные хирурги в самых необходимых случаях.
Восстановление
Длительность лечения пациента после операции зависит от состояния его здоровья до нее и от метода проведения операции, выбранным хирургом.
Болезнь, которая потребовала хирургического вмешательства, после него продолжает оказывать влияние на пациента, определяет методы профилактических мероприятий и стиль жизни пациента.
Восстановлению удаленных частей железы невозможно, полностью ее тоже никогда не удаляют. После операции человек страдает от отсутствия гормонов и ферментов удаленной части железы, пищеварительная деятельность организма нарушена навсегда.
В период восстановления после проведения операции на поджелудочной железе пациент длительное время находится в реабилитационном отделении больницы. Нередки бывают различные послеоперационные осложнения:
- перитонит,
- кровотечения,
- осложнение сахарного диабета,
- почечная недостаточность,
- недостаточность кровообращения.
Восстановление в медицинском центре длится до двух месяцев в стационаре, пищеварительному тракту надо приспособиться к измененным условиям функционирования.
После операции человека переводят на искусственное внутривенное питание. Длительность периода искусственного питания оказывает существенное влияние на выздоровление. Внутривенное питание проводят от 5 до10 дней. Проведение такого режима питания позволяет свести к минимуму осложнения после операции.
Послеоперационные методы реабилитации больного включают в себя следующие процедуры:
- строгое диетическое питание,
- регулярные физические нагрузки,
- использование инсулина для регулирования сахара,
- употребление ферментов для переваривания пищи.
Необходим постоянный врачебный контроль состояния пациента для предупреждения возможных осложнений.
В течение двух недель после выписки из больницы, больному рекомендуется полный покой и постельный режим.
Прогулки, чтение книг и другая посильная физическая нагрузка добавляется в расписание пациента по его самочувствию, переутомляться категорически нельзя.
Стратегия лечения разрабатывается лечащим врачом после знакомства с историей болезни, сравнения анализов до операции и после нее.
В диете должно быть исключено употребление алкоголя, жирной, острой и кислой пищи.
Хотя состояние здоровья человека после операции зависит от метода ее проведения, качества проведения лечебных процедур после нее, однако смертность после операции остается очень высокой.
Удаление поджелудочной
Хирургическое вмешательство по удалению поджелудки (панкреатэктомия) обычно назначают при лечении рака. За время операции могут удалить всю железу или какая-либо ее часть. Также могут удалить соседние органы, такие как:
- селезенка и желчный пузырь,
- лимфа узлы,
- часть тонкого кишечника или желудка.
Прогноз после операции
Прогноз после проведенного хирургического вмешательства на поджелудочной железе зависит от многих факторов:
- способ проведенной операции,
- какое было предоперационное состояние больного,
- качества диспансерных и лечебных мероприятий,
- правильное питание и активная помощь больного.
Удаление кист, острый панкреатит, камни в поджелудочной железе и другие патологические состояния, для избавления от которых проводилось операционное вмешательство, и при которых удалялся весь орган или же только часть органа не перестает влиять на общее состояние пациента и на общий прогноз.
Например, проведенная операция при раке грозит развитию рецидивов. По этой причине прогноз выживаемости после такой операции не очень высокий. Онкобольным, после операции при возникновении любых неприятных симптомов назначают специальные дополнительные обследования, чтоб вовремя определить развитие раковых рецидивов и развитие метастаз.
Жизнь без операций
В темном лесу малоизученной области болезней и операции на поджелудочной железе есть лучик надежды, который нам дарят врачи-натуропаты.
Легендарный диетолог Арнольд Эрет еще в начале 20 века писал: «Все болезни без исключения происходят исключительно от неестественной пищи и от каждого грамма излишнего питания». Подумайте, какой же неестественной стала пища в начале 21 века.

Для избавления от болезней не надо быть сыроедом или вегетарианцем, достаточно всего лишь следовать принципам живого питания, которые указал нам Эрет в одноименной книге.
Люди ищут причины болезней в чем угодно – в инфекциях, внезапных воспалениях органов, врожденных дефектах, но только не в пище. Поэтому причины многих болезней сегодня таинственны и необъяснимы. Почитайте в медицинской энциклопедии причины болезней они почти всегда неизвестны.
Привычка есть в десять раз больше, чем необходимо организму, причем в большинстве своем вредную пищу, играет с человечеством злую шутку.
Любая болезнь означает наличие чужеродных веществ, то есть шлаков в организме человека. Избавиться от них может быть просто и сложно одновременно.
Простота заключается в общеизвестных рекомендациях: резко сократить объем пищи, чтобы очистить организм. Пища должна быть натуральной и естественной. Физические упражнения ускоряют процесс очищение организма. Очень полезны солнечные ванны для оздоровления тела. Воздушные ванны имеют не меньшее значение, чем водные, потому что воздух важнее для организма, чем питание.
Сложность заключается в нежелании менять жизнь к лучшему даже под страхом смерти. И это нежелание очень трудно устранить даже при наличии большого желания. Попробуйте сами.
Диета после хирургических вмешательств на поджелудочной железке
Очень важным моментом после вмешательства на поджелудочной считается диета, а также лечебное питание. После проведенного вмешательства органы пищеварения не могут работать на полную. С помощью диеты уменьшается нагрузка на них. Меню диеты и ее длительность индивидуально назначает врач.
Обычно, при недугах и патологиях больным нужно отказаться от любых продуктов, повышающих выработку ферментов, которые способствуют расщеплению пищи. После хирургического вмешательства на поджелудочную ее функциональность нужно компенсировать медикаментозными препаратами. Для нормализации уровня сахара в крови врач может назначить инъекции инсулина. Также нередко врачи прописывают прием витамином А, Е, К, Д и В12.

Послеоперационное лечебное питание обычно состоит из следующих этапов:
1) Искусственная форма питания:
с помощью зонда,
парентеральное питание,
смешанное питание,
2) Естественная форма питание.
После проведенного оперативного вмешательства хорошее влияние оказывает искусственное питание.
Диетотерапия в этот период состоит из следующих этапов:
1-й этап. Только парентеральное питание в течении 7-12 дней. Длительность данного этапа, напрямую зависит от сложности операции.
2-й этап. Данный этап является переходом на естественное питание и тут используют частичное парентеральное питание.
3-й этап. Больному назначают полностью естественное питание. Нужно очень не спеша увеличивать нагрузку на органы пищеварения больным:
сначала, первую неделю больным назначают диета № 0,
после, на вторую неделю назначают диету № 1а,
потом, еще на неделю рекомендуется переход на диету №1б,
следующим этапом на протяжении до двух месяцев назначают первый вариант диеты №5п,
затем на период полгода-год назначают второй вариант диеты №5п.
После выписки больного из больницы необходимо ограничить прием следующих продуктов:
картофель,
мучные изделия,
специи и приправы,
цельное молоко,
кофе,
сладкое,
жареные продукты,
пища с грубой растительной клетчаткой.
Питание больного обязательно должно содержать белки, и минимально содержать жиры, сахар и углеводы.
Весь послеоперационный период больной должен находится под строгим контролем врача, чтоб предупредить развитие различных негативных патологий.
Загрузка…
Источник
Панкреатит — это воспаление и дегенерация поджелудочной железы. Нездоровое питание, злоупотребление алкоголем, плохая экологическая обстановка способствуют увеличению заболеваемости этой патологией населения всей планеты. Когда болезнь мешает качеству жизни на протяжении длительного времени, у пациентов неизбежно возникает вопрос, сколько живут с хроническим панкреатитом. Доктора не могут дать однозначный ответ, так как на продолжительность жизни влияет множество факторов, но составить предварительный прогноз в каждом конкретном случае вполне реально.
Виды панкреатита
Выделяют 2 вида недуга:
- острый;
- хронический.
Острый панкреатит возникает впервые. Воспалительный процесс длится непродолжительное время и затрагивает клетки паренхимы, которые в результате повреждаются активированными ферментами.
Выделяют следующие типы острой формы:
- интерстициальный;
- геморрагический;
- гнойный;
- панкреонекроз.
Хронический панкреатит возникает после многократных повторений острой формы заболевания, но при начальных изменениях симптомы часто отсутствуют. Панкреатит беспокоит больных довольно продолжительное время, в результате чего ткань паренхимы замещается на рубцы, и ее поверхность становится поврежденной.
Выделяют следующие формы хронического вида:
- алкогольный;
- билиарный;
- токсический;
- инфекционный;
- ишемический;
- идиопатический.
Лечебная тактика
Лечение любой формы заболевания ПЖ требует комплексного подхода. Больному могут потребоваться консультации гастроэнтеролога, хирурга, эндокринолога, психотерапевта, радиолога. Основой лечения патологии является отказ от употребления любых спиртных напитков, а также соблюдение диеты.
Комплекс мероприятий при лечении панкреатита включает такие моменты:
- Медикаментозная терапия.
- Диета.
- Поддержание иммунитета.
- Регулярная умеренная физическая нагрузка.
- Адекватный режим дня (здоровый сон, отдых).
- Выработка стрессоустойчивости и положительный настрой.
Что влияет на продолжительность жизни при панкреатите?
Далёкие от медицины люди часто не знают, от чего зависит продолжительность жизни человека, имеющего в своем анамнезе панкреатит.
Наиболее значимыми причинами являются:
- Течение патологии. При острой форме вероятность наступления летального исхода выше, по сравнению с хронической.
- Тяжесть состояния. Чем тяжелее протекает недуг, тем больше риск, что он разовьется фатально.
- Наличие осложнений. Если происходит омертвление тканей, смерть наступает в 50% случаев. Внутренние органы не справляются с действием токсинов, развивается сердечная и почечная недостаточность. Иногда возникают кровотечения, которые также становятся причиной смерти.
- Сопутствующее заболевание: сахарный диабет, злокачественные опухоли, патология желчного пузыря и 12-перстной кишки, гельминтозы (у ребёнка). На фоне тяжелых нарушений в организме риск летального исхода возрастает.
- Возраст. Чаще всего смертельные случаи встречаются у пациентов старше 70 лет.
- Своевременность получения и качество медицинской помощи. Чем раньше врач начал лечить пациента с панкреатитом, прописывая ему адекватную терапию, тем больше шансов на благоприятный исход.
- Безукоризненное соблюдение назначений лечащего врача и диеты. Когда человек ответственно относится к собственному здоровью, принимает прописанные таблетки, выживаемость в таких случаях достигает 80%. Если он игнорирует врачебные рекомендации, не пьет лекарство, показатель снижается в 2 раза.
- Отказ от алкоголя. Исключение вредной привычки ведет к уменьшению повреждающего действия.
Вывод
Итак, жить с панкреатитом можно в состоянии дружбы и понимания. Любить себя, заботиться о здоровье важного органа, помнить, что, кроме панкреатита, можно нажить тяжелые осложнения – основной принцип жизни с заболеванием. Забота о здоровье поджелудочной железы скажется на вашем долголетии.
Всем известно, что панкреатит является довольно серьезной патологией, поражающей поджелудочную железу. Данное заболевание имеет как острое, так и хроническое течение, отрицательно сказывающееся не только на качестве жизни, но и на ее продолжительности. Наша статья ответит на вопрос, сколько живут с панкреатитом, и от чего зависят эти показатели.
Сколько живут с хроническим панкреатитом?
Продолжительность жизни часто сокращается на 10–20 лет. Это связано с тем, что при неработающей железе организм не справляется с дополнительной нагрузкой. Каковы прогнозы лечения заболевания?
Согласно статистике, с острой формой и тяжелым течением заболевания летальный исход наступает в 30% случаев. У 15% людей наступает выздоровление, а оставшихся ожидает повторное обострение патологии (рецидив). Пациент с хронической формой и легким течением при адекватной терапии может прожить столько же, сколько и здоровый человек.
По данным наблюдений европейских специалистов, выживаемость людей в течение первых 10 лет заболевания составляет 70%, 20 лет – 45%. При появлении осложнений или необходимости проведения оперативного вмешательства она снижается. Если в пораженном органе развивается злокачественная опухоль, прогнозирование пропорционально уменьшается на 4% за 20 лет при условии того, что лечение проведено правильно.
Если больной ведет здоровый образ жизни и отказался от употребления алкоголя, то первые 10 лет он проживет в 80% случаев. Когда человек игнорирует все врачебные рекомендации, не соблюдает диету и не избавляется от вредных привычек, средняя продолжительность жизни выявляет снижение показателя в 2 раза.
Прогнозы
Прогнозирование, сколько будет жить человек, при хроническом течении заболевания, зависит от нескольких моментов. Самыми значимыми считаются:
- Сколько лет пациенту, на момент постановки диагноза;
- Анамнез болезни и частота потребления алкогольных напитков человеком;
- Общее состояние железы;
- Как сильно поврежден орган и появились ли первые признаки диабета.
Для примера, двадцатилетний мужчина с хронической формой панкреатита, не злоупотребляющий алкогольными напитками, имеет неплохие шансы, и будет жить достаточно долго. Продолжительность жизни, заложенная природой не должна измениться.
Длительность жизни пятидесятилетнего человека, страдающего от хронического панкреатита и с богатой историей алкогольного злоупотребления, может сократиться от десяти до двадцати лет. Так выходит из-за того, что организму с неработающей как следует железой, трудно. Создается дополнительная нагрузка на другие органы.
В сравнении с хронической, острое течение заболевания, значительно чаще завершается плачевно. При серьезной форме, летальные случаи могут достичь 30%, если произошло отмирание органа, смертность повышается до 50%.
В самом начале течения болезни, больше 50% больных умирают из-за того, что некоторые органы не могут справиться с сильной воспалительной реакцией.
На протяжении второй недели течения болезни причинами летальных исходов чаще всего становятся различные осложнения. Высока вероятность летальных исходов у пожилых больных. У пациентов с возрастом выше семидесяти лет она доходит до 19%. Острый панкреатит в легкой степени, приводит к смерти пациентов лишь в редких ситуациях. В связи с этим, разным пациентам необходимы разные лечебные методы.
Для наиболее раннего выявления тяжелобольных, с плохими прогнозами, специалисты изобрели особые индексы, охватывающие параметры, основанные на различных исследованиях.
Продолжительность жизни людей с хроническим панкреатитом в легких стадиях, при правильном лечении, такая же, как и у здоровых. Ремиссия ощутимо приостанавливает прогресс воспаления. Но, к несчастью, пациенты живут значительно меньше при сложно развивающихся дистрофических реакций, приводящих к невозвратной потере тканей железы. Как правило, они образуются при фиброзно-склеротическом виде. Вред наносят такие осложнения как, псевдокиста, обструкция желчных протоков, диабет, и другие.
В общем, по результатам исследований европейских специалистов, выживаемость больных, в период первых десяти лет, находится на уровне 70%. В ближайшие двадцать лет, она составит около 45%. Вероятность возникновения раковой опухоли пораженного органа, у пациентов, равняется 4% за двадцать лет.
При данном заболевании, немаловажен отказ от всевозможных алкогольсодержащих напитков. При выполнении этого совета, длительность жизни, в первые десять лет находится на уровне 80%. В случае, когда пациент не соблюдает рекомендации докторов, и не бросает эту вредную привычку, показатель понижается больше чем в два раза. Помимо того, огромное значение имеет отказ от употребления никотина, непрерывное соблюдение диеты и верный выбор медикаментозных препаратов.
При хронической форме, в отличие от острой, нет никаких однозначных прогностических критериев. Сколько будет жить пациент при хроническом панкреатите, определяется вероятностью развития осложнений, при которых не обойтись без хирургического вмешательства, с повышенной послеоперационной смертностью. Считается, что в первые десять лет, выживаемость пациентов с алкогольным хроническим панкреатитом, является около 80%. Это при условии полного отказа от употребления алкоголя. И понижается больше чем в два раза, когда больной продолжает выпивать. Прогнозирование качества жизни, зависит от развития хронической боли, и в какой степени тяжести внешнесекреторная и инкреторная недостаточность, к исходу заболевания.
Панкреатит — это воспаление и дегенерация поджелудочной железы. Нездоровое питание, злоупотребление алкоголем, плохая экологическая обстановка способствуют увеличению заболеваемости этой патологией населения всей планеты. Когда болезнь мешает качеству жизни на протяжении длительного времени, у пациентов неизбежно возникает вопрос, сколько живут с хроническим панкреатитом. Доктора не могут дать однозначный ответ, так как на продолжительность жизни влияет множество факторов, но составить предварительный прогноз в каждом конкретном случае вполне реально.
Причина смертности при панкреатите
Болезнь характеризуется тяжестью течения и высоким риском наступления летального исхода. Чем опасно это состояние, и почему умирает пациент, рассмотрим далее.
Панкреонекроз
Панкреонекрозом называют осложнение, при котором происходит отмирание частей или всей поджелудочной железы. Основная причина такого состояния заключается в повреждении органа собственными ферментами и возникновении воспалительных процессов. Провоцирующими факторами считаются злоупотребление алкоголем, калькулезный холецистит, травмы брюшной полости и ранее перенесенные хирургические вмешательства.
Панкреонекроз отличается далеко не высокой выживаемостью: в 40–70% случаев наступает летальный исход. Если помощь не оказывается своевременно, показатель существенно возрастает.
Рак поджелудочной железы
Характеризуется агрессивным течением и быстрым распространением по всему организму. В большинстве случаев приводит к смерти. Если рак был обнаружен на операбельной стадии, проводится хирургическое вмешательство, при котором полностью удаляется орган или его больная часть. Причинами рака чаще всего являются: курение, неправильное питание, чрезмерный прием алкоголя, нарушение пищеварительной функции, генетические факторы.
Летальность после операции
Хирургическое вмешательство на поджелудочной отличается сложностью и высокими показателями смертности. Удаление органа связано с трудностями, так как он находится в близости с крупными сосудами, почками и обладает общим кровотоком с 12-перстной кишкой. Высокоактивные ферменты нередко переваривают ткань паренхимы, и на нее довольно сложно накладывать швы.
Пациенту приходится соблюдать постельный режим, проводя много времени в лежачем положении. Все это грозит развитием осложнений в послеоперационный период, из-за чего повышается угроза летального исхода. Если операция прошла успешно, пациента ждет долгий путь восстановления.
Опасные факторы
Для повышения длительности жизни необходимо освободиться от опасных условий, которые ведут к обострению панкреатита и осложнениям.
В них входят:
- Алкоголь. Прием спиртных напитков считается наиболее частой предпосылкой воспалительного процесса поджелудочной железы. В органе отсутствуют ферменты, способные расщеплять этанол и при проникновении алкоголя начинается постепенно воспалительный процесс. Идентичное требование принадлежит и к сигаретам.
- Заболевания пищеварительной системы. Любые нарушения органов желудочно-кишечного тракта способны спровоцировать возникновение панкреатита.
- Инфицирование железы.
- Наследственная предрасположенность.
- Аномалии с рождения.
- Неверный прием медикаментозных препаратов.
- Несбалансированный рацион питания.
- Постоянные стрессовые ситуации.
- Малоподвижный образ жизни.
Если устранить эти причины, то период жизни значительно повышается, а кроме того, уменьшается вероятность возникновения хронической формы панкреатита.
Как продлить срок жизни?
Несмотря на опасность патологии, существуют способы, позволяющие улучшить примерный прогноз и подарить пациенту дополнительные годы жизни.
Профилактика и образ жизни
Помимо приема препаратов, которые лечащий доктор указывает в истории болезни, нужно придерживаться правил, предупреждающих прогрессирование недуга и риск возникновения осложнений. Благодаря соблюдению этих рекомендаций пациент проживет намного дольше.
Нужно уделять внимание не только физическому здоровью, но и психологическому. Специалисты советуют людям с патологией изменить свой образ жизни, избегать нервного перенапряжения и своевременно проходить врачебные осмотры.
Несмотря на положительные отзывы о применении средств народной медицины, предварительно всё-таки стоит проконсультироваться с лечащим врачом во избежание осложнений.
Рекомендуется придерживаться следующих правил:
- полностью исключить алкоголь, сигареты и наркотические вещества;
- умеренное занятие спортом;
- распорядок дня должен включать в себя полноценный ночной сон;
- выработка положительного настроя и устойчивости к стрессу.
Диета
Больные в домашней обстановке могут справиться с болью и тошнотой, уменьшив нагрузку на пищеварительную систему:
- Исключение из меню жирных, жареных и острых блюд. Следует отдавать предпочтение вареной, печеной или тушеной еде.
- Частое употребление пищи небольшими порциями. Желательно кушать не менее 6 раз в сутки, а объем одной порции не должен превышать 250 г. Перерыв между трапезами составляет 2,5–3 часа.
- Суточный объем углеводов не должен превышать 300 г, а жиров – 70 г. Они крайне вредно воздействуют на поджелудочную.
- Проведение обработки продуктов. Для уменьшения выраженности воспалительного процесса медики советуют есть блюда, порезанные на кусочки, тщательно их пережевывая, или в протертом виде.
- Диета подбирается так, чтобы в ней было высокое содержание белка. Вещество необходимо добавлять в рацион до 150 г в день.
- Соблюдать питьевую норму. Людям требуется потреблять около 2 л воды. Доктора рекомендуют совершать несколько глотков каждые полчаса.
Выделяют список запрещенных блюд, из-за которых поджелудочный сок начинает усиленно вырабатываться. Крайне нежелательно принимать в пищу следующие продукты:
- мясо и рыба жирных сортов;
- еда в консервированном виде;
- колбасные изделия;
- молочные продукты с высоким содержанием жира;
- икра;
- соусы, включая майонез, кетчуп;
- бобовые;
- овощи – томаты, щавель, капуста и редис;
- кислые фрукты;
- злаковые продукты – пшено, кукуруза и ячмень;
- кондитерские изделия.
Основные правила соблюдения рациона
Насколько долго проживет больной зависит от его питания. Причем корректировку питания подбирает специалист исходя из состояния больного. Цель данной коррекции заключается в уменьшении нагрузки на поджелудочную железу. Верно сбалансированное питание поможет не допустить развития воспалительного процесса, болевого синдрома и безудержной рвоты.
Обычно рекомендации диетолога заключаются в изменении питательного режима, то есть необходим частый, но дробный прием пищи. Максимальные промежутки не должны быть более 3 часов.
Также важная роль отдается тепловой обработке продуктов. Для снижения нагрузки на орган необходимо употреблять в пищу протертые блюда. Допустимы мелко нарезанные продукты при условии их тщательного пережевывания.
Данное заболевание подразумевает употребление рациона с большим содержанием белка, не менее 150 гр. за день. Также важно большое употребление воды, которая поможет выводить из организма выделяемые органом токсические вещества. Пить необходимо через каждые 30 минут. Нужно полностью воздержаться от употребления продуктов, содержащих большое количество углеводов и жиров, поскольку они дают большую нагрузку на поджелудочную железу. Суточное употребление жиров не должно превышать 70 гр., углеводов – 300 гр.
Источник
