Снижение кальция при панкреатите
При остром панкреатите наблюдается лейкоцитоз в среднем от 9-109/л (9000) до 18-109/л (18000). Уровень гемоглобина и гематокрит вначале не изменены, но могут увеличиться, если панкреатический экссудат проникает в забрюшинное пространство и полость брюшины и вызывает эффект химического ожога. Нередко наблюдается повышение гематокрита до 50. При панкреатите, сопровождающемся значительной геморрагией, содержание гемоглобина и гематокрит снижаются.
В 15—25 % случаев может быть транзиторное повышение содержания глюкозы в сыворотке, вызванное увеличением секреции глюкагона. Количество щелочной фосфатазы, билирубина и глутаминощавелевоуксусной кислоты иногда возрастает в результате обструкции общего желчного протока головкой поджелудочной железы при отеке ее или в связи с заболеваниями печени, в частности при алкогольном гепатите. При выраженном нарушении метаболизма липидов в сыворотке обнаруживается повышение уровня триглицеридов.
Кальций
При остром панкреатите уровень кальция в сыворотке может снижаться в 1-й, но чаще на 2—5-й день заболевания. Самый низкий уровень кальция зарегистрирован на 6-й день, что, по-видимому, было случайностью.
Вероятно, гипокальциемия при остром панкреатите встречается чаще, чем предполагается. В 2 недавно опубликованных сообщениях у 20 больных острым панкреатитом разной тяжести обнаружено снижение уровня ионизированного и общего кальция или же содержание его было на нижней границе нормы. В третьем исследовании у 18 больных геморрагическим панкреатитом и у одного с тяжелой формой отечного панкреатита отмечено уменьшение содержания общего кальция в сыворотке. В целом, при геморрагическом панкреатите уровень кальция ниже, чем при отечной форме.
Определенную роль в развитии гипокальцемии при остром панкреатите играет гипоальбуминемия. Другой механизм связан с отложением и секвестрацией ионизированного кальция в зонах жирового некроза с образованием кальциевых комплексов у человека и экспериментальных животных. Третий механизм объясняется как недостаточным высвобождением паратгормона, так и рефрактерностью костной ткани даже при адекватном количестве циркулирующего паратгормона. В настоящее время неизвестно, какой из этих механизмов наиболее важен и имеется ли медиатор описанных выше эффектов. Уровень магния в обоих случаях был нормальным.
Еще один механизм, объясняющий гипокальциемию при остром панкреатите, связан с падением уровня магния в сыворотке. Как у человека, так и у экспериментальных животных обнаружено отложение магния в зонах жирового некроза. Употребление алкоголя сопровождается гипо-магнемией вследствие увеличенной экскреции магния с мочой, недостаточного его поступления с пищей и диареи.
Взаимосвязь между уменьшенным содержанием магния в крови и гипокальциемией до конца не выяснен. По-видимому, магний влияет на обмен кальция в организме путем подавления синтеза паратгормона и воздействия на рефрактерность костной ткани к паратгормону. Возможно, значение этих эффектов одинаково.
Имеется еще одно сложное и, по-видимому, неправдоподобное объяснение гипокальциемии при панкреатите. При остром панкреатите повышается уровень глюкагона в сыворотке. Глюкагон (и гастрин) стимулирует высвобождение кальцитонина, который может вызвать гипокальцемию, подавляя резорбцию кальция в костях. Однако, возможно, количества глюкагона, который секретируется при панкреатите, недостаточно для влияния на кальцитонин сыворотки. Кроме того, уровень гастрина при панкреатите нормальный. В ряде исследований не обнаружено взаимосвязи между различными уровнями кальцитонина в сыворотке и содержанием кальция.
Магний
Наблюдаются по крайней мере три ситуации, когда при лечении острого панкреатита необходимо контролировать содержание магния в сыворотке. Во-первых, гипомагниемия может быть обусловлена снижением уровня кальция в сыворотке, поэтому лечение должно быть эффективно при нормализации только содержания кальция. Во-вторых, уменьшение содержания магния может быть совершенно не связано со снижением кальция в сыворотке, в частности при циррозе печени. Наконец, если понижение уровня магния в сыворотке сопровождается гипокальциемией, то в первую очередь необходимо корригировать гипомагниемию. Нормальный уровень магния з сыворотке может поддерживаться за счет снижения его содержания в скелетной мускулатуре, однако неизвестно влияет ли это на обмен кальция.
Питер А. Бенкс Панкреатит, 1982г.
Источник
04.04.2006, 12:59 |
Гипокальциемия при панкреонекрозе У больного с панкреонекрозом низкий уровень кальция (1,28 ммоль/л). Обязательно ли и каким образом ее коррегировать ? |
04.04.2006, 15:44 |
Цитата: Сообщение от zubarew У больного с панкреонекрозом низкий уровень кальция (1,28 ммоль/л). Обязательно ли и каким образом ее коррегировать ? Гипокальциемия при тяжелом остром панкреатите не редкость, в шкале Рэнсона фигурирует как пункт… Что касается ее коррекции, то не слышал о таком ни разу. IMHO, если бы нужно было коррегировать, то что-то написали бы. Кстати, речь о неионизированном кальции? |
04.04.2006, 18:46 | ||||
| ||||
не по теме: правда при панкреонекрозе магнезию капать нельзя? |
04.04.2006, 21:17 |
Цитата: Сообщение от reopoliglucin не по теме: правда при панкреонекрозе магнезию капать нельзя? Плохая примета? Вообще гипомагниемия при остром панкреатите – обычное дело (алкоголь и т.д.)… Есть дефицит – надо компенсировать, другое дело, что у нас магний нигде не смотрят. |
04.04.2006, 21:38 | ||||
| ||||
Цитата: Сообщение от thorn Плохая примета? Вообще гипомагниемия при остром панкреатите – обычное дело (алкоголь и т.д.)… Есть дефицит – надо компенсировать, другое дело, что у нас магний нигде не смотрят. “магнезия секрецию усиливает” |
04.04.2006, 22:40 | |||
| |||
Цитата: Сообщение от reopoliglucin “магнезия секрецию усиливает” Эт, Вы, серьезно?… Если любопытно, кратенькая работа калифорнийских коллег! Full text for free! Регардз! [Ссылки доступны только зарегистрированным пользователям ] |
05.04.2006, 16:39 | ||||
| ||||
Цитата: Сообщение от Dr. Giggles Эт, Вы, серьезно?… Если любопытно, кратенькая работа калифорнийских коллег! Full text for free! Регардз! [Ссылки доступны только зарегистрированным пользователям ] вах. а зачтож я по шее получил когда глюкозо-магнеево-калиевую прокапал??? |
Источник
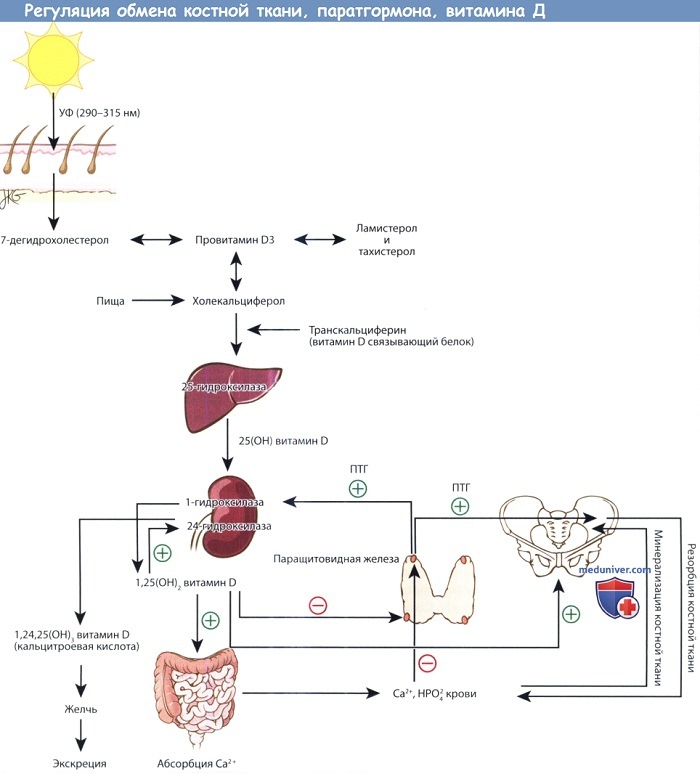
Причины уменьшения кальция в крови – гипокальциемииа) Псевдогипокальциемия. Аналогично описанной выше псевдогиперкальциемии, возможно развитие псевдогипокальциемии, в основе которой лежит снижение количества кальций-связывающих белков плазмы. Чаще всего причиной псевдогипокальциемии является снижение уровня альбумина из-за заболеваний почек или печени. Также снижение уровня общего кальция плазмы развивается при ацидозе, т.к. при нем повышается связывающая способность альбуминов. б) Гипокальциемия на фоне пониженного уровня паратиреоидного гормона. Чаще всего гипопаратиреоз развивается вследствие перенесенных оперативных вмешательств, обычно на щитовидной железе, паращитовидных железах или других органах шеи. Транзиторный гипопаратиреоз встречается примерно у 50% пациентов, перенесших тиреоидэктомию по поводу рака щитовидной железы; у 20% пациентов развивается постоянный гипопаратиреоз после шейных лимфодиссекций. При тиреоидэктомиях по поводу доброкачественных опухолей частота постоянного гипопаратиреоза может достигать 1-3%. К другим причинам относят аутоиммунный гипопаратиреоз, а также другие, редко встречающиеся причины. Аутосомно-доминантная гипокальциемия является противоположностью семейной гиперкальциемии, только здесь в результате мутации кальций-чувствительных рецепторов пониженный уровень кальция в крови начинает восприниматься клетками как нормальный. Причины гипокальцемии: Лечение гиполькациемии при пониженном уровне ПТГ, за исключением аутосомно-доминантной гипокальциемии, заключается в назначении препаратов кальция и повышенных доз витамина D. Обычно назначается до 6 г кальция и 2 мкг кальцитриола, или 1,25-(ОН)2 витамина D. Поскольку у этих пациентов понижена реабсорбция кальция в почках, необходимо контролировать уровень экскреции кальция с мочой, чтобы избежать гиперкальциурии, уролитиаза, нефрокальциноза. Для снижения экскреции кальция с мочкой необходимо отказаться от диуретических средств тиазидной структуры. Достижение нормальных значений кальция необязательно, приемлемы значения на уровне нижней границы нормы или чуть ниже нормы, при условии, что у пациента нет никаких жалоб. И хотя исследования показали эффективность лечения гипо-кальциемии при помощи ПТГ, данный метод лечения не получил одобрения Управления по контролю за продуктами и лекарствами. При аутосомно-доминантной гипокальциемии назначения препаратов кальция и витамина D не требуется. К счастью, данный синдром встречается достаточно редко и чаще всего не вызывает каких-либо жалоб.
в) Гипокальциемия на фоне повышенного уровня паратиреоидного гормона. Лечение при гипокальциемических состояниях, сопровождающихся повышением уровня ПТГ, обычно более комплексное. Вторичный гиперпаратиреоз является нормальной реакцией паращитовидных желез в ответ на гипокальциемию любой этиологии. Таким образом, вторичный гиперпаратиреоз развивается и при остром панкреатите, когда высвобождающиеся жирные кислоты связываются с кальцием, образуя хелатные комплексы, и при тяжелом дефиците витамина D, при котором гипокальциемия вызвана снижением абсорбции кальция пищи. В обоих случаях вторичный гиперпаратиреоз развивается для сохранения уровня свободного кальция в сыворотке. Следует отметить, что у большинства пациентов с дефицитом витамина D (ниже 20 мкг/мл) отмечается повышение уровня ПТГ на фоне нормального кальция крови. Псевдогипопаратиреоз, вызванный нарушением функции ПТГ-рецепторов, так же, как и гипопаратиреоз, лечится препаратами кальция и витамином D. При авитаминозе D безусловно назначается витамин D, обычно в дозе 50000 ME еженедельно в течение 6-8 недель. Гипокальциемия, сочетающаяся с гипомагниемией, обычно проходит после коррекции гипомагниемии. Как правило, при других причинах гипокальциемии, она корректируется самостоятельно после устранения причинного заболевания. г) Остеопороз. Как уже говорилось выше, постоянное обновление костной ткани позволяет ей восстанавливаться после небольших каждодневных травм. В норме процессы резорбции и отложения костной ткани находятся в равновесии, и общая масса костной ткани в организме человека остается на одном уровне. Если отложение костной ткани протекает медленнее, чем ее резорбция, общая масса костной ткани снижается. Развивается остеопороз. Нижеприведенный обзор касается наиболее распространенной формы остеопороза, постклимактерического остеопороза. Лечение остеопороза у мужчин и женщин в пременопаузе значительно отличается от постменопаузального остеопороза, поэтому заинтересованный читатель отправляется к опубликованным недавно обзорам этой темы. Для постановки диагноза остеопороза требуется определение плотности костной ткани. «Золотым стандартом» определения плотности костной ткани является метод двухфотонной рентгеновской абсорбциометрии (dual-energy X-ray absorptiometry, DEXA). Были предложены и другие методы диагностики, например, откалиброванная КТ или количественное УЗИ пяточной кости, но они либо не получили широкого распространения (КТ), либо измеряют не саму плотность костной ткани, а ее производные, влияющие на риск переломов (УЗИ). Остеопороз выставляется при снижении плотности костной ткани как минимум на 2,5 стандартных отклонения от среднего значения для молодых взрослых (Т-значение). Также плотность костной ткани можно сравнить с ее значениями у лиц того же возраста и пола, что и пациент (Z-значение), но данный метод используется только в эпидемиологических исследованиях, а не для предсказания риска переломов или принятия клинических решений. При значении Т между -1,0 и -2,49 выставляется диагноз остеопении. Лечение остеопороза состоит как из медикаментозных, так и из немедикаментозных методов. К немедикаментозным методам относят диету, физические упражнения, отказ от курения, прекращение приема препаратов, провоцирующих деминерализацию костей, в первую очередь глюкокортикоидов. Диета должна включать достаточное количество калорий и белков, а также пищевые добавки с кальцием и витамином D. Диета, богатая кальцием (в первую очередь молочная), более предпочтительна, чем употребление пищевых добавок, но, к сожалению, такой режим питания может не соответствовать другим потребностям пациента (например, если требуется гипохолестериновая диета). При необходимости, препараты кальция принимаются в дозе 500-1000 мг/день, в несколько приемов, вместе с пищей. Относительно недавно шли дискуссии о том, какой уровень потребления витамина D требуется большинству людей в популяции. Не подвергается сомнению тот факт, что недостаточность витамина D очень распространена у пожилых пациентов и связана у них с повышенным уровнем смертности. Большинство экспертов по остеопорозу рекомендуют прием витамина D в дозировке до 2000 ME. Физические упражнения могут снижать риск переломов и несколько повышать уровень костной плотности, как правило, для поддержания здорового состояния скелета рекомендуется минимум 30 минут упражнений с дозированной нагрузкой три раза в неделю. Возможность проведения медикаментозной терапии рассматривается у женщин постменопаузального возраста с остеопорозом, высоким риском развития остеопороза или патологическими переломами в анамнезе. ВОЗ была разработана шкала FRAX, позволяющая рассчитать 10-летний риск связанного с остеопорозом перелома, на основе которого принимается решение о назначении лечения. Фармакопрепараты, использующиеся для лечения остеопороза, могут быть либо антирезорбтивными, либо анаболическими. К антирезорбтивным препаратам относят бифосфонаты, селективные модуляторы эстрогеновых рецепторов (СМЭР), заместительная терапия эстрогенами и препарат деносумаб. Единственными разрешенными к использованию анаболическими препаратами являются терипаратид (ПТГ 1-34) и интактный ПТГ (ПТГ 1-84). В Европе для лечения остеопороза одобрен стронция реналат, который, по всей видимости, сочетает и антирезорбтивное, и анаболическое действия, но точный механизм его действия у людей неясен. Другие препараты в настоящее время не используются либо из-за того, что была доказана их неэффективность (кальцитриол), либо из-за появления более современных методов лечения (кальцитонин). Разумеется, лечение остеопороза является сложной и комплексной задачей с тщательным взвешиванием преимуществ и рисков лечения данного состояния, часто протекающего бессимптомно на протяжении многих лет, а иногда и десятков лет. Эта глава представляет собой не руководство по лечению, но лишь краткий обзор проблемы и имеющихся методов ее решения. Патофизиология постменопаузального и сенильного остеопороза. д) Ключевые моменты:
Учебное видео расшифровки биохимического анализа кровиСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. – Также рекомендуем “Показания для операции на щитовидной железе. Когда удалять?” Оглавление темы “Болезни щитовидной железы и опухоли мягких тканей шеи”:
|
Источник