Стадии панкреатита по бальтазару

Острый панкреатит – это воспалительно-некротическое поражение поджелудочной железы, в основе которого лежат процессы ферментного аутолиза («самопереваривания») панкреатоцитов с последующим развитием некроза, дегенерации железы и возможным присоединением вторичной инфекции.
Классификация острого панкреатита (по Савельеву В.С.).
Формы острого панкреатита:
Отечный панкреатит.
Стерильный панкреонекроз:
по характеру поражения: жировой, геморрагический, смешанный;
по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный.
Этиология и патогенез острого панкреатита. Острый панкреатит возникает из-за нарушения оттока панкреатического сока в поджелудочную железу. В результате этого растет давление в панкреатических протоках, повреждаются ацинозные клетки поджелудочной железы, что ведет к выходу из этих клеток протеолитических и липолитических ферментов, вызывающих ферментативный некроз и процесс «самопереваривания» панкреатоцитов с последующим возможным присоединением гнойной инфекции. Таким образом, острый панкреатит в не осложненной его форме – процесс асептический, не связанный с какими-либо микробами. Он может начаться и закончиться без присоединения инфекции. Но в некоторых тяжелых осложненных случаях некротизированные ткани поджелудочной железы могут инфицироваться кишечной микрофлорой, что значительно ухудшает состояние больного и оставляет меньше шансов на его выздоровление.
Причинами развития острого панкреатита являются желчнокаменная болезнь, стеноз фатерова сосочка, прием алкоголя и потребление обильной жирной пищи, травма поджелудочной железы и др.
Ведущая роль в патогенезе острого панкреатита принадлежит ферментам поджелудочной железы. Происходит ферментативный аутолиз ткани железы с развитием воспалительной реакции и образованием микротромбов. Прогрессирующее течение острого панкреатита характеризуется панкреатогенной токсемией, гемодинамическими нарушениями, угнетением функции паренхиматозных органов и постнекротическими осложнениями.
Осложнения острого панкреатита включают: парапанкреатический инфильтрат, инфицированный панкреонекроз, панкреатогенный абсцесс, псевдокисту, панкреатогенный ферментативный асцит-перитонит, инфицированный перитонит, септическую флегмону забрюшинной клетчатки, механическую желтуху, аррозивное кровотечение, внутренние и наружные дигестивные свищи.
Для оценки степени, распространённости поражения поджелудочной железы при остром панкреатите, оценки прогнозов, для общего понимания особенностей конкретного заболевания врачами-клиницистами и врачами лучевой диагностики предложена классификация Balthazar.
Оценка по Бальтазар (The Balthazar score) является подтипом КТ-индекса тяжести острого панкреатита. КТ-индекс тяжести определяется суммой: оценки острого воспалительного процесса (по Balthazar), оценки панкреонекроза.
Оценка острого воспалительного процесса (по Balthazar):
стадия А: 0 баллов — неизмененная паренхима; стадия B: 1 балл — фокальное или диффузное увеличение размеров железы; стадия С: 2 балла — воспалительные изменения поджелудочной железы и перипанкреатической жировой клетчатки; стадия D: 3 балла — единичное слабоотграниченное перипанкреатическое скопление жидкости; стадия Е: 4 балла — два или более слабоотграниченных жидкостных скопления.
Оценка панкреонекроза:
панкреонекроз отсутствует (равномерное контрастное усиление паренхимы): 0 баллов.
≤30% паренхимы: 2 балла.
>30-50% паренхимы: 4 балла.
>50% паренхимы: 6 баллов. Максимальное количество баллов может составлять 10.
Стадии тяжести панкреатита: легкий панкреатит (интерстициальный панкреатит): B или C по Balthazar, без панкреонекроза и некроза перипанкреатической клетчатки;
средней степени тяжести (экссудативный панкреатит): D или E по Balthazar без панкреонекроза; перипанкреатическое скопление жидкости, обусловленое некрозом;
тяжелый панкреатит (некротизирующий панкреатит): некроз поджелудочной железы (зона в ПЖ, не накапливающая контраст при болюсном введении).
РКТ- и МРТ-изображения острого панкреатита:
Использованные источники: Balthazar EJ, Freeny PC, vanSonnenberg E. Imaging and intervention in acute pancreatitis. Radiology. 193 (2): 297-306. doi:10.1148/radiology.193.2.7972730 – Pubmed Balthazar EJ. Acute pancreatitis: assessment of severity with clinical and CT evaluation. Radiology. 223 (3): 603-13. doi:10.1148/radiol.2233010680 – Pubmed Bollen TL, Singh VK, Maurer R, Repas K, van Es HW, Banks PA, Mortele KJ. A comparative evaluation of radiologic and clinical scoring systems in the early prediction of severity in acute pancreatitis. The American journal of gastroenterology. 107 (4): 612-9. doi:10.1038/ajg.2011.438 – Pubmed Dr Ayush Goel et al. Balthazar score Radiopedia. Архив ООО «МЦВТ».
К.м.н., врач лучевой диагностики Нургалеев Р.Г.
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
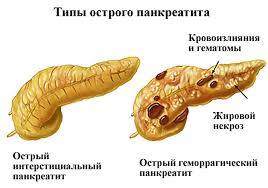
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
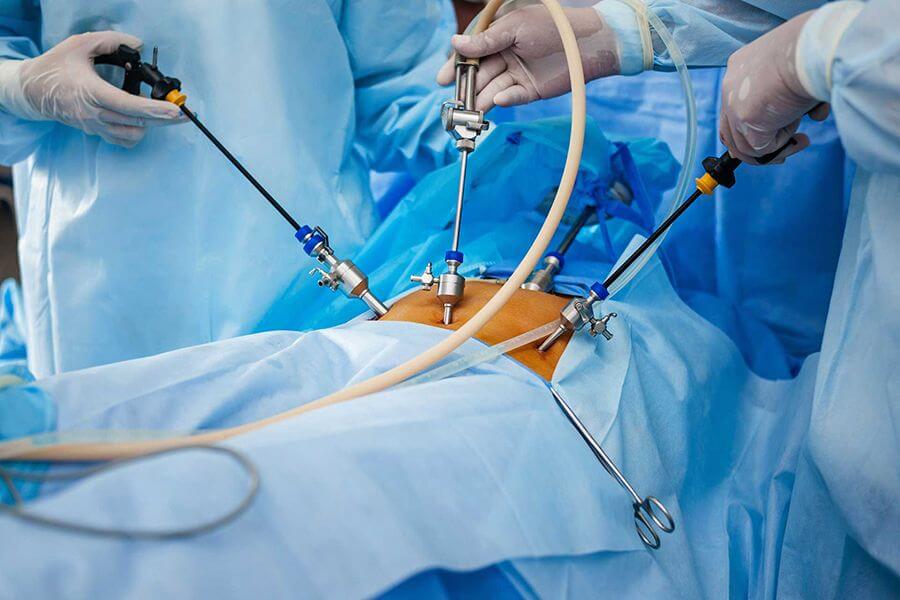
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
Термин «острый панкреатит», по мнению некоторых авторов (С.В.Лобачев, Г.М. Маждраков и др.), является в некотором смысле условным понятием, так как не все морфологические изменения, возникающие в поджелудочной железе при остром панкреатите, соответствуют общепринятым проявлениям воспалительного процесса. При остром панкреатите в поджелудочной железе обнаруживают не только признаки острого воспаления, но и наличие кровоизлияний и некротических процессов, обусловленных самоперевариванием ткани железы панкреатическими ферментами.Этиология острого панкреатита. Основными факторами, вызывающими развитие острого панкреатита, являются:
- билиарно- и дигестивно-панкреатичсский рефлюкс;
- непроходимость и гипертония панкреатических протоков;
- нарушение кровоснабжения поджелудочной железы;
- аллергические и инфекционные процессы.
Теория рефлюкса желчи в панкреатический проток (E.Opie, 1901). Заброс желчи в систему панкреатических протоков повышает внутрипротоковое давление, в результате чего происходит разрушение железистых клеток. Z.Dragstedt доказал, что клетки поврежденной паренхимы железы под воздействием желчи выделяют цитокиназу, которая оказывает разрушающее действие на ткань поджелудочной железы.
Теория гипертонии панкреатического протока (A.Rich, G.Duff, 1936).
Авторы доказали, что повышение давления в протоковой системе поджелудочной железы приводит к разрыву ее ацинусов и мелких протоков, а также к повреждению клеток. В результате этого освобождается цитокиназа, возникает самоактивация ферментов и самопереваривание ткани железы.
Нарушение кровоснабжения поджелудочной железы (И.Г. Руфанов, 1925; В.М. Воскресенский, 1951). Нарушение артериального кровоснабжения поджелудочной железы может способствовать возникновению острого панкреатита. Подтверждением этому является тот факт, что отек и некроз поджелудочной железы нередко встречаются у пожилых и тучных больных, страдающих распространенным атеросклерозом.
Аллергическая теория. Роль аллергии в возникновении острого отека и геморрагического некроза поджелудочной железы подчеркивают многие авторы (R.Gregroire, R.Couvelaire, 1937; П.Д.Соловов, 1940; О.С.Кочнев, 1958). О возможной аллергической природе острого панкреатита свидетельствуют бурное течение его симптомов, быстрое развитие отека и некроза ткани железы с последующим развитием явлений шока, а также нередко возникающая эозинофилия.
Морфологически аллергический характер патологических изменений при остром панкреатите подтверждается геморрагическим характером воспаления и наличием фибринных тромбов в сосудах поджелудочной железы.
Роль инфекции в возникновении острого панкреатита подтверждается тем, что острый геморрагический панкреатит может возникнуть при остром воспалительном процессе в желчном пузыре без нарушения пассажа желчи по желчным протокам, при остром паротите, тифозных и других инфекционных заболеваниях. Инфекция в поджелудочную железу проникает но кровеносным и лимфатическим сосудам.
Таким образом, суть острого панкреатита заключается в том, что происходит внутриклеточная активация вырабатываемых поджелудочной железой ферментов с последующим ферментативным аутолизом ацинозных клеток, с образованием очагов некроза и асептического (бактериального) воспаления вокруг. Инфекционное воспаление железы, как правило, является осложнением панкреонекроза. Оно развивается в поздних стадиях заболевания вследствие микробного инфицирования некроза.
Активации ферментов в самой поджелудочной железе способствуют:
- повреждение ацинозных клеток;
- гиперсекреция панкреатического сока;
- затруднение оттока панкреатического сока с развитием острой гипертензии в протоках поджелудочной железы.
К повреждению ацинозных клеток может привести:
- травма живота и поджелудочной железы;
- оперативное вмешательство на поджелудочной железе:
- расстройство кровообращения в ткани железы (тромбоз, эмболия, перевязка сосуда и пр.);
- экзогенная интоксикация;
- аллергическая реакция;
- алиментарные нарушения.
К гиперсекреции поджелудочной железы приводят:
- злоупотребление алкоголем;
- обильная, особенно жирная пища.
Затруднению оттока панкреатического сока способствуют патологические процессы, локализующиеся в зоне выводного протока поджелудочной железы: закупорка ампулы большого дуоденального сосочка камнем, стеноз большого дуоденального сосочка, отек слизистой оболочки двенадцатиперстной кишки в зоне большого дуоденального сосочка.
Патогенез острого панкреатита. Начальным механизмом патогенеза острого панкреатита является процесс активации протеолитических ферментов в результате взаимодействия их с цитокиназой. В патогенезе острого панкреатита выделяют две стадии.
I.Трипсиновая стадия.
- Цитокиназа активирует трипсиноген, превращая его в трипсин.
- Трипсин переводит в активное состояние и трипсиноген, и хемотрипсиноген за счет цитокиназы переваренных тканей.
- Трипсин и трипсиноген поражают межуточную ткань и сосуды поджелудочной железы, вызывая отек, стаз и геморрагию. В этих условиях продолжается гибель клеток ткани железы и соответственно новое поступление цитокиназы.
II.Липазная стадия.
- Соли жирных кислот переводят в активное состояние липазу, что дает начало развитию жирового некроза.
- Наличие отека, геморрагии и жирового некроза приводит к разрушению ткани поджелудочной железы, распространению отека на окружающие ткани, к транссудации жидкости в брюшную и плевральную полости, а иногда и в полость перикарда, в забрюшинное пространство.
- В патологический процесс вовлекаются органы брюшной полости (перитонит), забрюшинного пространства (паранефрит) и грудной клетки (плеврит и перикардит). Развивается так называемый плюривисцеральный синдром.
- В очагах жирового некроза происходит связывание кальция солями жирных кислот и к 2-3-м суткам может развиться гипокальциемия, которая может привести к возникновению тетании.
- Развивающийся перитонит с парезом кишечника приводит к нарушению водно-электролитного и белкового обменов.
На фоне линазной стадии панкреатита создаются условия для развития гнойного панкреатита. Таким образом, при остром панкреатите в поджелудочной железе наблюдаются следующие «местные» натоморфологические изменения:
- Отек поджелудочной железы и окружающих ее тканей.
- Некроз жировой ткани.
- Образование геморрагических очагов.
- Некроз паренхимы поджелудочной железы.
- Гнойное воспаление.
Патоморфологические изменения, развивающиеся в поджелудочной железе при остром панкреатите, легли в основу классификации острого панкреатита. В 1978 г. V Всероссийский съезд хирургов предложил следующую классификацию острого панкреатита:
- Отечный панкреатит.
- Жировой панкреонекроз.
- Геморрагический панкреонекроз.
- Гнойный панкреатит.
Однако в клиническую практику в последние годы внедряется классификация острого панкреатита, принятая в Атланте в 1992 г. Согласно этой классификации острый панкреатит подразделяют на следующие формы: отечноинтерстициальную. некротическую, псевдокисту поджелудочной железы, абсцесс поджелудочной железы.
Для оценки общего состояния больного предлагается классификация острого панкреатита, в основе которой лежат форма патологического процесса и период развития заболевания:
- Клинико-анатомические формы:
- Отечный панкреатит.
- Жировой панкреонекроз.
- Геморрагический панкреонекроз.
- Смешанный панкреонекроз.
- Периоды болезни:
- Период гемодинамических нарушений и панкреатогенного шока.
- Период функциональной недостаточности паренхиматозных органов.
- Период дегенеративных гнойных осложнений.
- Осложнения:
- Токсемические: плевральный выпот («панкреатическое легкое»), токсическая дистрофия печени, почек. Эрозивногеморрагический гастрит. Делириозный синдром. Кома.
- Некротические и постнекротические: парапанкреатический инфильтрат, абсцесс поджелудочной железы, флегмонозный или апостематозный панкреатит, флегмона забрюшинного клетчаточного пространства, ложная киста поджелудочной железы.
- Висцеральные: наружные и внутренние свищи (панкреатические, желчные, желудочные, кишечные, панкреатобронхиальные, плевральные).
- Аррозивные кровотечения.
- Окклюзионные поражения сосудов: тромбозы.
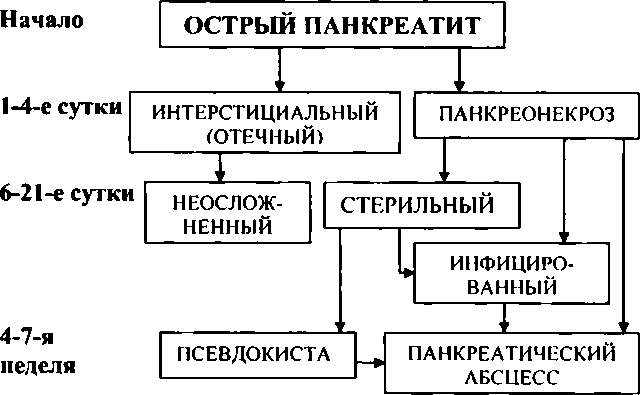
При остром деструктивном панкреатите очень важна своевременная оценка вариантов патоморфологической трансформации зон некроза в поджелудочной железе и забрюшинном пространстве, которая, как показала клиническая практика, тесно связана со сроками развития болезни (схема 8).
Клиническая картина острого панкреатита зависит от формы патологического процесса и стадии заболевания. Жалобы больных острым панкреатитом сводятся к описанию болевого симптома, клиники динамической непроходимости кишечника, дыхательной и сердечной недостаточности. В поздних стадиях заболевания они характеризуются нарушением функции основных систем внутренних органов (плюривисцеральный синдром).
Боль при остром панкреатите по своей интенсивности бывает умеренной при отечной форме панкреатита и очень сильной при панкреонекрозе. Она чаще всего возникает по еле погрешностей в диете. В большинстве случаев боль появляется внезапно, локализуется в эпигастральной области и по проекции расположения поджелудочной железы.
Схема 8
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страниц: 1 2 3
Источник
