Ушивание перфоративной язвы желудка и двенадцатиперстной кишки
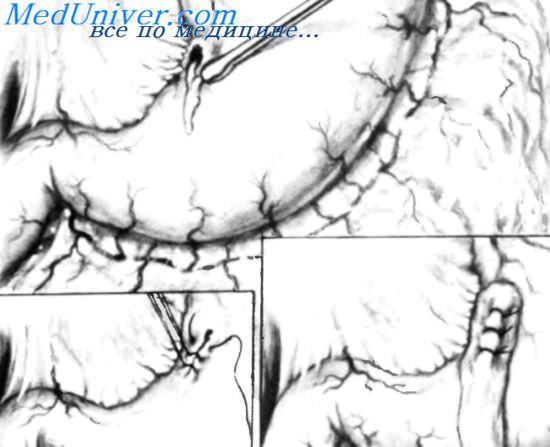
Этапы и техника ушивания перфоративной (прободной) язвы
а) Показания для ушивания прободной язвы:
– Абсолютные показания: подтвержденная прободная язва.
– Альтернативные операции: радикальное лечение язвенной болезни путем резекции желудка, особенно при при язвах желудка. Лапароскопическая операция.
б) Предоперационная подготовка:
– Предоперационные исследования: обзорная рентгенография органов брюшной полости, возможна эндоскопия.
– Подготовка пациента: назогастральный зонд, переливание жидкости и электролитов при перитоните, антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
– Необходимость сопутствующего лечения язвенной болезни (иначе риск рецидива может возрасти до 60%)
– Злокачественный процесс, сочетающийся с язвой желудка в 8% случаев
– Несостоятельность швов
– Повреждение желчного протока
– Внутрибрюшной абсцесс
– Нарушение эвакуации из желудка
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании прободной язвы. Верхнесрединная лапаротомия.
Рентгенография при перфорации полого органа – воздух под куполами диафрагмы
ж) Этапы ушивания прободной язвы:
– Иссечение язвы
– Ушивание язвы
– Перитонизация сальником
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Местоположение привратника соответствует границе между желудком и двенадцатиперстной кишкой, определяется в виде пальпируемого мышечного валика, здесь же видна поперечная вена.
– Наиболее часто прободение происходит в передней стенке постпилорической части двенадцатиперстной кишки.
– При недостаточном доступе к двенадцатиперстной кишке можно применить маневр Кохера.
– Предупреждение: помните о том, что в 8% случаев прободная язва желудка вызвана злокачественной опухолью: выполните биопсию и по возможности пошлите материал на гистологическое исследование.
– Если при лапаротомии не удается выявить язвенный дефект, исследуйте заднюю стенку желудка.
и) Меры при специфических осложнениях. При обширных (ампутирующих) язвах обычно требуется дистальная резекция желудка с реконструкцией по Бильроту I.
к) Послеоперационный уход после ушивания прободной язвы:
– Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого желудка. Назначьте антибиотики на 5 дней, если возможно, в соответствии с результатами посева. Назначьте антагонист Н2-рецепторов. Выполните эндоскопический контроль через 4-6 недель.
– Возобновление питания: маленькие глотки жидкости после удаления назогастрального зонда, затем питание жидкой пищей; твердая пища разрешается после первого стула.
– Функция кишечника: клизмы с 3-го дня, если нет самостоятельного стула.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания прободной язвы:
– Иссечение язвы
– Ушивание язвы
– Перитонизация сальником
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
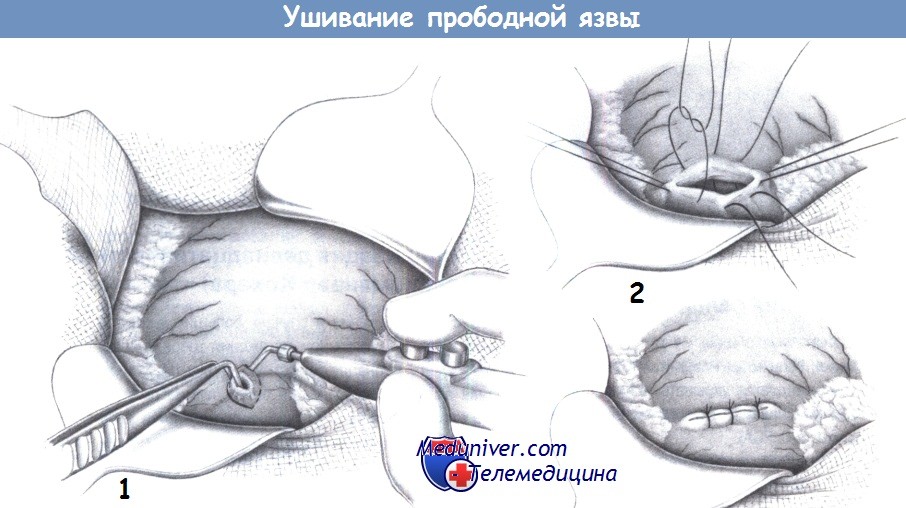
1. Иссечение язвы. Прободные язвы двенадцатиперстной кишки и небольшие препилорические язвы без признаков злокачественности можно ушивать без иссечения. Язвы желудка или язвы, подозрительные с точки зрения злокачественности, необходимо полностью иссекать. Если есть сомнение, может быть выполнено клиновидное иссечение.
Иссечение необходимо для установки патологоанатомического диагноза, а также для подготовки к пилоропластике при интрапилорической локализации. Выполняется иссечение скальпелем или диатермией, и должно учитывать возможность ушивания. При интрапилорических язвах следует выполнять частичную пилоропластику, включающую продольное иссечение и поперечное ушивание.
2. Ушивание язвы. Ушивание язвы выполняется глубокими отдельными швами (2-0 PGA) между двумя швами-держалками. Расстояние между швами и отступ от краев дефекта должен составлять 0,6-0,8 см. Обычно достаточно трех или четырех отдельных швов.
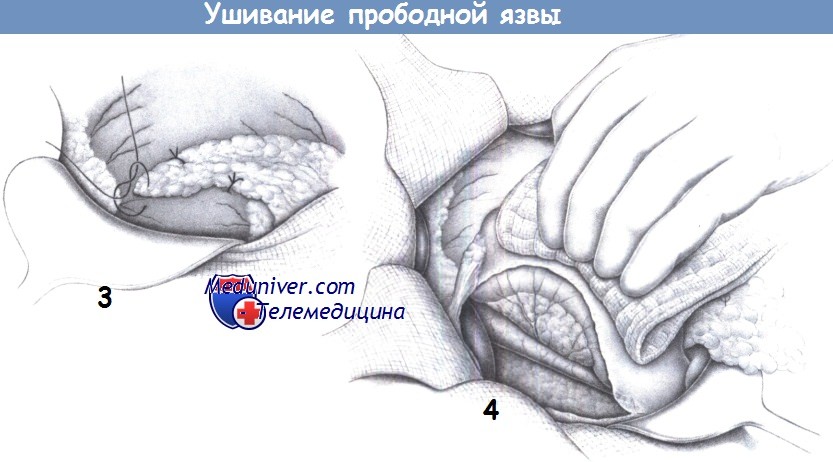
3. Перитонизация сальником. Если ткань, захватываемая в швы, не дает им достаточной поддержки, а также, если швы находятся под натяжением в хрупкой ткани, рекомендуется укрывать линию швов прядью сальника, которая фиксируется к передней стенке желудка отдельными швами (2-0 PGA).
4. Мобилизация двенадцатиперстной кишки (маневр Кохера). Чтобы снять натяжение в случаях больших дефектов передней стенки и при значительном натяжении швов рекомендуется мобилизовать двенадцатиперстную кишку по Кохеру. Если прободная язва распространяется более чем на половину окружности кишки (то есть, в случае «ампутирующей язвы»), то после резекции антрального отдела и привратника рекомендуется гастродуоденостомия по Бильроту I.
5. Видео урок ушивания перфоративной (прободной) язвы вы найдете здесь.
– Также рекомендуем “Этапы и техника ушивания кровоточащей язвы”
Оглавление темы “Техника операций в хирургии”:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник
Операции при перфорации язвы двенадцатиперстной кишки и желудка.
Наиболее эффективной операцией для лечения перфоративной язвы двенадцатиперстной кишки является резекция желудка. Если ее выполнение невозможно из-за тяжелого общего состояния больного плп значительного загрязнения брюшной полости, операцией выбора должно стать ушивание перфоративного отверстия с оментопластикой. Замечено, что у 30—70 % больных, перенесших данную операцию, язва рецидивирует, а в некоторых случаях, рецидивирует и перфорация. Однако следует помнить, что у 50— 70 % пациентов после ушивания перфорации с оментопластпкой наступало полное излечение. В настоящее время процент излеченных пациентов должен быть выше благодаря наличию эффективных противоязвенных препаратов.
Некоторые хирурги в дополнение к ушиванию перфорации с оментопластикой выполняют стволовую или проксимальную желудочную ваготомию. В первом случае необходимо, если это возможно, выполнение пилоропластики или гастроеюностомии. При контаминации брюшной полости после ваготомии существует опасность возникновения медиастинита. По этой причине в случаях, когда показана резекция желудка, автор отдает предпочтение резекции 70 % пo Billroth П перед гемигастрэктомией со стволовой ваготомией, чтобы предотвратить возможную контаминацию средостения. Резекция желудка при перфоративной язве двенадцатиперстной кишки обычно легко выполнима, так как дуоденальные язвы обычно располагаются на передней стенке кишки.

При перфоративных язвах анастомоза следует выполнять простое ушивание перфорации. Окончательное хирургическое лечение проводят вторым этапом, если консервативная терапия оказывается безуспешной.
Перфоративная язва желудка, расположенная в средней трети малой кривизны. При биопсии установлено, что язва является доброкачественной. Из-за тяжелого общего состояния пациента произведено ушивание перфорации соментопластикои. Для этого можно использовать хлопок, шелк или нерассасывающиеся синтетические нити.
– Также рекомендуем “Осложнения при операциях на желудке. Язвы анастомоза и рецидивирующие язвы.”
Оглавление темы “Осложнения язв желудка. Осложнения после резекции желудка.”:
1. Техника резекции желудка при высоко расположенных язвах. Методика операции при высоких язвах желудка.
2. Язвы желудка пенетрирующие в поджелудочную железу. Операции при пенетрирующих язвах.
3. Хирургическое лечение кровотечений из язвы желудка. Тактика хирурга при кровотечениях из язв желудка.
4. Кровотечение из язвы двенадцатиперстной кишки. Операции при кровотечениях из язв.
5. Перфоративные язвы желудка и двенадцатиперстной кишки. Тактика при перфорации.
6. Операции при перфорации язвы двенадцатиперстной кишки и желудка.
7. Осложнения при операциях на желудке. Язвы анастомоза и рецидивирующие язвы.
8. Операции при язвах анастомоза и рецидивирующих язвах. Методика операций при рецидивирующих язвах.
9. Техника операции по поводу пептической язвы анастомоза. Устранение осложнений задней чрезбрыжеечной гастроеюностомии.
10. Желудочно-тощекишечно-толстокишечный свищ. Устранение желудочно-кишечных свищей.
Источник
Этапы и техника ушивания кровоточащей язвы
а) Показания для ушивания кровоточащей язвы:
– Абсолютные показания: рецидивирующее или упорное кровотечение из язвы, несмотря на консервативную эндоскопическую терапию. Язвы I или II типа по классификации Фореста с видимой культей сосуда, успешно обработанные эндоскопически: ранее проведенное избирательное лечение в пределах, самое большее, 8 часов.
– Альтернативные операции: эндоскопическое введение склерозирующего вещества в качестве основного первичного мероприятия.
б) Предоперационная подготовка:
– Предоперационные исследования: выполните полноценную эндоскопию.
– Подготовка пациента: назогастральный зонд, промывание желудка, интубация для предотвращения аспирации, катетеризация центральной вены, замещение объема жидкости (эритроцитарная масса, свежезамороженная плазма), исследование гемостаза, профилактическая антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
– Рецидив кровотечения (менее 5% случаев)
– Повреждение желчного протока (1% случаев)
– Расхождение линии швов (1% случаев)
– Озлокачествление желудочной язвы
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании кровоточащей язвы. Верхнесрединная лапаротомия.
ж) Этапы ушивания кровоточащей язвы:
– Перевязка желудочно-двенадцатиперстной артерии
– Перевязка поджелудочно-двенадцатиперстной артерии
– Гастродуоденотомия
– Выявление источника кровотечения
– Четырехквадрантное прошивание с перевязкой
– Ушивание язвы
– Пилоропластика
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Артериальное кровоснабжение препилорической зоны осуществляется из печеночной артерии через желудочнодвенадцатиперстную артерию и правую желудочную артерию, а также через правую желудочно-сальниковую артерию и верхнюю поджелудочно-двенадцатиперстную артерию.
– Общий желчный проток расположен ретродуоденально.
– Предупреждение: при прошивании с перевязкой избегайте захвата в стежки общего желчного протока.
– Если источник кровотечения не был четко определен, вначале выполните продольную гастротомию на передней стенке антрального отдела без рассечения привратника, после чего осмотрите весь желудок.
– Выполните биопсию, особенно из язв, расположенных атипично.
и) Меры при специфических осложнениях:
– Рецидив кровотечения: повторная операция, если лекарственная терапия или эндоскопическое лечение неэффективны.
– Неожиданное обнаружение аденокарциномы в биопсийном материале: повторная операция.
к) Послеоперационный уход после ушивания кровоточащей язвы:
– Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого. Удалите дренажи на 4-5 день после операции. Выполните контрольную эндоскопию через 4-6 недель.
– Возобновление питания: разрешите пациенту пить после удаления назогастрального зонда. Твердая пища – после первого стула.
– Функция кишечника: клизмы с 1-2 дня.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания кровоточащей язвы:
– Перевязка желудочно-двенадцатиперстной артерии
– Перевязка поджелудочно-двенадцатиперстной артерии
– Гастродуоденотомия
– Выявление источника кровотечения
– Четырехквадрантное прошивание с перевязкой
– Ушивание язвы
– Пилоропластика
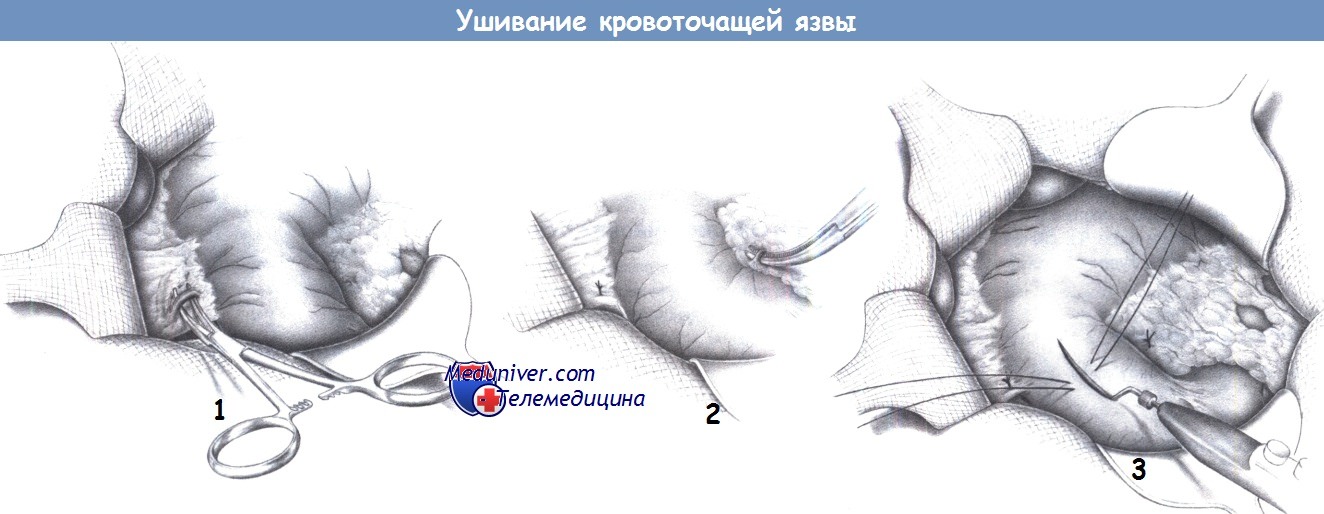
1. Перевязка желудочнодвенадцатиперстной артерии. Операция начинается с обнажения желудочно-двенадцатиперстной артерии. Она находится у привратника, в проекции выступающей препилорической вены Мейо, и всегда располагается глубже, чем ожидается. Ее часто путают с правой желудочной артерией, которая проходит более поверхностно. То, что сосуд является желудочно-двенадцатиперстной артерией, подтверждается его отхождением от общей печеночной артерии, которая пальпируется как пульсирующий тяж над верхним краем поджелудочной железы. После обнажения желудочнодвенадцатиперстной артерии под нее до перевязки подводится зажим Оверхольта.
2. Перевязка поджелудочнодвенадцатиперстной артерии. Верхняя поджелудочно-двенадцатиперстная артерия и правая желудочно-сальниковая артерия обнажаются на уровне каудальной дуги привратника. Оба сосуда перевязываются под контролем зрения.
3. Гастродуоденотомия. Между швами-держалками на передней стенке желудка или двенадцатиперстной кишки, в зависимости от расположения язвы, выполняется продольный разрез. При расположении язвы в постпилорической части двенадцатиперстной кишки разрез проводится преимущественно в области проксимального отдела кишки, а привратник затрагивается только краниальной частью разреза.
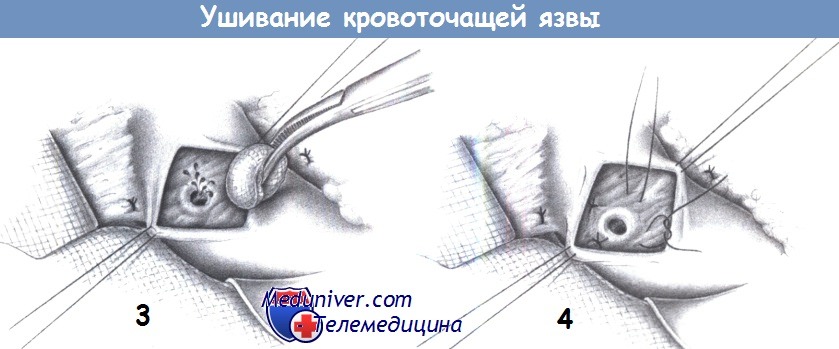
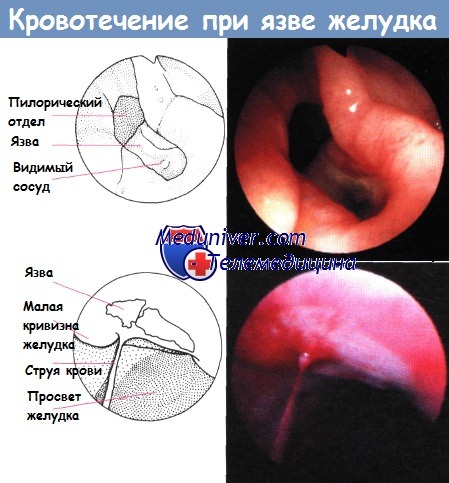
4. Выявление источника кровотечения. Место кровотечения обычно находится на задней стенке, над проекцией желудочно-двенадцатиперстной артерии. Если к моменту операции кровотечение остановилось, то для обнаружения источника его необходимо возобновить пальпацией.
5. Четырехквадрантное прошивание с перевязкой. Место кровотечения фиксируется одиночными швами, которые включают желудочно-двенадцатиперстную артерию краниальнее и каудальнее язвы. Дополнительные ветви от желудка и двенадцатиперстной кишки также перевязываются с прошиванием отдельными швами (3-0 PGA) в двух оставшихся квадрантах.

6. Ушивание язвы. Для уменьшения раздражения дна язвы кислотой, ушивание дна язвы выполняется двумя или тремя отдельными швами.
7. Пилоропластика. Если в гастродуоденотомию был включен привратник, то затем следует выполнить пилоропластику по Гейнеке-Микуличу. Продольный разрез ушивается поперечно между швами-держалками. После гастротомии допускается продольное ушивание продольного разреза. В отдельных случаях, чтобы снять натяжение со швов, требуется мобилизация двенадцатиперстной кишки по Кохеру.
– Также рекомендуем “Этапы и техника гастроеюностомии”
Оглавление темы “Техника операций в хирургии”:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник
Перфорация, или прободение, язвы желудка и 12-перстной кишки – это прорыв язвы в свободную брюшную полость с поступлением в нее желудочно-дуоденального содержимого. В 75% случаев перфоративная язва располагается в двенадцатиперстной кишке, чаще наблюдается у мужчин в возрасте 20 – 40 лет с кратким язвенным анамнезом (до 3 лет). Иногда перфорация язвы может произойти у людей, которые никогда ранее жалоб на боли в эпигастрии не предъявляли и о наличии у них язвы не знали. В молодом возрасте преобладает перфорация язв двенадцатиперстной кишки, а в среднем и пожилом – язв желудочной локализации. Перфорация язв чаще отмечается осенью и весной.
Классификация. По локализации: а) язвы желудка: малой кривизны (кардиальные, антральные, препилорические, пилорические), передней стенки (антральные, препилорические, пилорические), задней стенки (антральные, препилорические, пилорические); б) язвы двенадцатиперстной кишки: передней стенки, задней стенки. По течению: а) прободение в свободную брюшную полость, б) прободение прикрытое, в) прободение атипичное. Выделяют 3 фазы клинического течения перфоративной язвы: 1) фазу шока, 2) фазу “мнимого благополучия”, и 3) фазу распространенного перитонита.
Этиология и патогенез. Основным фактором, ведущим к развитию прободения, является обострение язвенной болезни, когда усиливаются процессы воспаления и деструкции в язве, она углубляется вплоть до образования отверстия в стенке органа. Через это отверстие в брюшную полость попадает содержимое желудка и двенадцатиперстной кишки – желудочный сок, воздух (газовый пузырь желудка), съеденная пища. Соляная кислота желудочного сока, внезапно попавшая в брюшную полость, вызывает химический ожог брюшины верхнего этажа брюшной полости (химический перитонит). В ответ брюшина начинает продуцировать жидкость – экссудат, который, разбавляя кислоту, уменьшает ее концентрацию и силу ее раздражающего действия. В то же время в кровь выбрасывается большое количество биологически активных веществ, определяющих первую клиническую фазу заболевания – фазу шока. Вторая фаза – «мнимого благополучия» – бывает обусловлена тем, что в брюшную полость перестает поступать желудочное содержимое (чаще всего за счет закупоривания перфоративного отверстия комочком пищи). Разбавленная экссудатом кислота меньше раздражает брюшину, а болевые рецепторы обожженной брюшины становятся менее чувствительными. В дальнейшем патогенные микроорганизмы, попавшие из желудка в брюшную полость и инфицировавшие брюшину, начинают размножаться, выделять токсины и обусловливать развитие третьей фазы заболевания – распространенного перитонита.
Жалобы. Основная жалоба при перфорации язвы – боль в верхней половине живота. У большинства больных прободение язв желудка и двенадцатиперстной кишки начинается внезапно, сопровождается резкими болями в животе. Боли бывают настолько сильными, что больные сравнивают их с “ударом кинжала”. Они носят постоянный характер, локализуются вначале в эпигастральной области или в правом подреберье, а затем сравнительно быстро распространяются по всему животу, чаще по правому боковому каналу. У 30-40% больных боли иррадиируют в плечо, лопатку или надключичную область: справа – при перфорации пилородуоденальных язв, слева – язв желудка. При перфорации язвы наблюдаются и общие симптомы: сухость во рту, жажда, тошнота. У 30-40% больных бывает рвота рефлекторного характера, учащающаяся при прогрессировании перитонита.
Анамнез. У 80-90% больных до прободения язвы имеется типичный язвенный анамнез или неопределенные желудочные жалобы, на фоне которых и наступает прободение. У 10-15% больных встречаются “безанамнезные”, или “немые” перфоративные язвы, когда прободение является как бы первым симптомом язвенной болезни. У 50-60% больных отмечаются продромальные симптомы прободения или обострение язвенной болезни (усиление болей, общая слабость, субфебрильная температура, тошнота, рвота).
Обследование больного. Состояние больных тяжелое. Отмечаются бледность, похолодание конечностей, холодный пот на лице. Дыхание частое, поверхностное, больной не может сделать глубокий вдох. Пульс в первые часы после прободения замедленный или нормальной частоты, а с развитием перитонита учащается. Температура тела вначале нормальная или субфебрильная, а в поздние сроки повышается до 38 гр. и больше. Отмечается также задержка стула и газов. Характерен вид больных: они принимают вынужденное положение на спине или на боку с приведенными к животу коленями, избегают его изменения. Выражение лица испуганное, страдальческое.
Характерные симптомы прободения выявляются при объективном исследовании. Живот часто ладьевидно втянутый или плоский, не участвует в акте дыхания. Напряжение мышц передней брюшной стенки – очень характерный и постоянный симптом прободной язвы. При этом у большинства больных отмечается доскообразное напряжение мышц живота. Оно может охватывать весь живот или верхний его отдел. Однако у пожилых больных иногда напряжение мышц может быть не резко выраженным. При пальпации кроме напряжения мышц отмечаются резкая болезненность, больше в верхнем отделе живота, симптом Щеткина – Блюмберга. Перкуторно часто выявляется очень важный признак – «исчезновение печеночной тупости» или уменьшение размеров ее в результате попадания свободного газа из просвета желудка через перфоративное отверстие в брюшную полость. Кроме того, в эпигастральной области может выявляться высокий тимпанический звук (симптом Спижарного), притупление в боковых отделах живота – за счет скопления там жидкого содержимого желудка, излившегося через перфоративное отверстие, и экссудата, продуцируемого брюшиной в ответ на резкое ее раздражение кислым желудочным соком. Аускультативно может выявляться отсутствие перистальтики кишечника, прослушивание сердечных тонов до уровня пупка (симптом Гюстена). При пальцевом ректальном исследовании может быть выявлена резкая болезненность в Дугласовом пространстве (симптом Куленкампфа).
Фаза шока (до 6 часов) характеризуется кинжальной, мучительной болью в животе. Состояние больных тяжелое, они возбуждены, бледны, покрыты холодным потом, проявляют страх и страдание. Дыхание частое, поверхностное. Боли локализуются в эпигастральной области или правом подреберье, могут иррадиировать в правое плечо и ключицу. Характерно “доскообразное” напряжение мышц передней брюшной стенки в эпигастрии. Перкуторно часто определяется симптом “исчезновения печеночной тупости”. Фаза “мнимого благополучия” (6 – 12 часов). В этой фазе состояние больного улучшается. Уменьшаются боли в животе и напряжение мышц передней брюшной стенки. Выравниваются дыхание. Симптом Щеткина – Блюмберга положителен в эпигастрии, правой половине живота. В этой фазе чаще всего происходят диагностические ошибки. Фаза распространенного перитонита (более 12 часов). Состояние больных вновь значительно ухудшается. Развивается бактериальный гнойный перитонит. В результате интоксикации общее состояние ухудшается, повышается температура тела до 38°.и больше, учащается пульс, снижается АД, появляется вздутие живота. Черты лица заостряются, язык сухой. Клиническая картина перфоративной язвы в этот период не отличается от таковой при распространенном перитоните другой этиологии.
Диагностика. Общий анализ крови. Наблюдается лейкоцитоз, нейтрофильный сдвиг лейкоцитарной формулы влево.
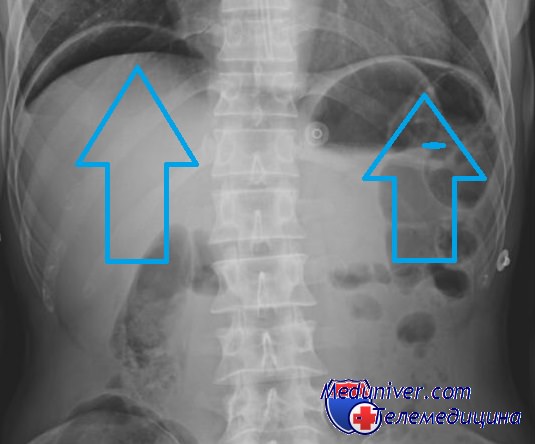
Обзорная рентгенография живота. Обнаруживается свободный газ в брюшной полости (пневмоперитонеум). На снимках в вертикальном положении больного он выявляется в виде серповидного просветления под правым, реже под левым или обоими куполами диафрагмы. Наиболее характерно серповидное просветление между печенью и правым куполом диафрагмы, то есть, справа. Пневмоперитонеум при перфорации язвы обнаруживается у 60-80% больных и является прямым симптомом прободения, но отсутствие его не исключает прободной язвы.
Пневмогастрография. При отсутствии пневмоперитонеума на обзорной рентгенограмме живота по зонду в желудок после его опорожнения вводят 500 – 700 мл воздуха, который частично проходит через перфоративное отверстие в свободную брюшную полость и обнаруживается под диафрагмой. Фиброэзофагогастродуоденоскопия (ФЭГДС). В ходе нее можно обнаружить перфорировавшую язву, а после процедуры – обнаружить свободный газ в брюшной полости.
Диагностическая лапароскопия. Можно выявить наличие экссудата в брюшной полости, признаки воспаления брюшины и само перфоративное отверстие желудка или двенадцатиперстной кишки. Лапароцентез. При абдоминальной пункции, выполняемой ниже пупка, стилет троакара направляется в правое подреберье. После этого вводится 30 – сантиметровая хлорвиниловая трубка, из которой аспирируется экссудат. При сомнении в характере экссудата может быть применена диагностическая проба Неймарка. Для выполнения этой пробы к 2-3 мл экссудата, обнаруженного в брюшной полости, добавляют 4-5 капель 10 % йодной настойки. Если в жидкости имеется примесь желудочного содержимого, то под воздействием йодной настойки она приобретает темное грязновато – синее окрашивание (из-за остатков крахмала). Диагностика «прикрытой» перфорации нередко представляет значительные трудности. Свободный газ в брюшной полости у таких больных выявляется реже, чем при открытом прободении. В диагностике этой формы перфорации важны язвенный анамнез в прошлом, острое начало заболевания, две фазы в клиническом течении – выраженного синдрома перфорации и угасания клинических симптомов.
Лечение. Больные с перфоративной язвой желудка или двенадцатиперстной кишки подлежат немедленной госпитализации в хирургическое отделение и экстренной операции. Возможные варианты операций: Ушивание язвы однорядным швом в поперечном направлении с аппликацией большим сальником. Ушивание язвы по Опелю – Поликарпову (с тампонадой перфоративного отверстия прядью большого сальника). При этом в перфоративное отверстие вводят прядь большого сальника, и затем узловыми швами в поперечном направлении плотно сближают края перфоративного отверстия и введенной в нее и прошитой прядью большого сальника. Резекция желудка выполняется редко, по строгим показаниям и с учетом противопоказаний. Операции при перфоративных язвах обязательно сопровождаются тщательной санацией брюшной полости, удалением экссудата и излившегося желудочного содержимого из брюшной полости, осушиванием и дренированием ее. Ушивание язвы при ее перфорации можно выполнить как открытым способом, так и с помощью лапароскопической техники.
Источник
