2 прободная язва желудка симптомы тактика фельдшера
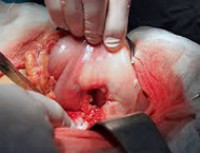
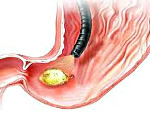
Прободная язва желудка – сквозное повреждение стенки желудка, возникающее на месте острой либо хронической язвы. Данное состояние относится к симптомокомплексу «острого живота». Клинически проявляется интенсивной болью в животе, доскообразным напряжением передней брюшной стенки, лихорадкой, тахикардией, рвотой. Поставить правильный диагноз помогут эзофагогастродуоденоскопия, УЗИ и КТ органов брюшной полости, обзорная рентгенография органов брюшной полости, диагностическая лапароскопия. Лечение преимущественно хирургическое, дополняется антисекреторной, дезинтоксикационной и антихеликобактерной терапией.
Общие сведения
Прободная язва желудка формируется в основном у лиц трудоспособного и пожилого возраста. К счастью, данное осложнение встречается достаточно редко – не более двух случаев на 10000 населения. Несмотря улучшение диагностики и усовершенствование антихеликобактерной терапии, частота перфораций при язвенной болезни с годами увеличивается. Среди всех осложнений язвенной болезни желудка перфоративная язва занимает не менее 15%, а в целом это состояние развивается у каждого десятого пациента с язвенным анамнезом. Среди больных с перфорацией желудка язвенного генеза мужчин в десять раз больше, чем женщин. Прободение желудка является одной из основных причин смертности при язвенной болезни. Исследования в области гастроэнтерологии показывают, что прободение язвы желудка развивается в три раза чаще, чем перфорация язвы ДПК. Ретроспективный анализ историй болезни указывает на то, что около 70% прободных язв являются «немыми», т. е. до перфорации никак клинически не проявляются.

Прободная язва желудка
Причины
К факторам риска данного состояния принадлежат наличие острой или хронической язвы желудка, верифицированную хеликобактерную инфекцию (у 60-70% пациентов). К более редким причинам формирования прободной язвы желудка относят нарушение деятельности желез внутренней секреции, атеросклероз, недостаточность кровообращения, тяжелые дыхательные расстройства с развитием ишемии внутренних органов.
Прободная язва желудка протекает в три стадии. Начальная стадия длится до 6 часов после прободения; в этой фазе кислый сок из желудка попадает в брюшную полость, вызывая сильное химическое повреждение брюшины, проявляющееся внезапной интенсивной болью в животе. Вторая фаза (6-12 часов после прободения) характеризуется интенсивной продукцией экссудата, который разбавляет соляную кислоту, что приводит к уменьшению боли в животе. В третьей фазе (от 12 часов до суток после прободения) развивается гнойный перитонит, формируются межкишечные абсцессы.
Прободные язвы желудка классифицируют по:
- этиологии (прободение хронической или острой язвы);
- расположению (на кривизне желудка, в антруме, кардии либо пилорусе, теле желудка);
- клинической форме (классическая – прорыв в свободную брюшную полость; нетипичная – в сальник, клетчатку забрюшинного пространства, отграниченную спайками полость; комбинация с желудочным кровотечением);
- стадии перитонита (химического, бактериального, разлитого гнойного).
Симптомы прободной язвы желудка
Прободной язве желудка присущи несколько признаков: язвенная болезнь желудка в анамнезе, внезапная интенсивная боль в животе, доскообразное напряжение брюшной стенки, значительная болезненность при пальпации живота. При опросе примерно каждый пятый пациент отмечает усиление болей в желудке за несколько дней до перфорации. Иррадиация боли зависит от положения прободной язвы желудка: в руку (плечо и лопатку) справа при пилородуоденальной язве, слева – при расположении дефекта в области дна и тела желудка. При прорыве язвы задней стенки желудка соляная кислота изливается в клетчатку забрюшинного пространства или сумку сальника, поэтому болевой синдром практически не выражен.
При осмотре обращает на себя внимание вынужденное положение с приведенными к животу коленями, страдальческое выражение лица, усиление боли при движениях. Поперечные борозды на прямых мышцах живота становятся более выраженными, происходит втягивание живота на вдохе (парадоксальное дыхание). Артериальная гипотония сопровождается брадикардией, одышкой. В первые часы заболевания отмечается выраженная болезненность при пальпации в эпигастральной области, которая в последующем распространяется на всю переднюю брюшную стенку. Симптомы раздражения брюшины резко положительные.
Диагностика
Всем пациентам с подозрением на прободную язву желудка показана ургентная консультация гастроэнтеролога и хирурга. Цель всех инструментальных исследований и консультаций (в том числе и врача-эндоскописта) – выявление свободной жидкости и газа в брюшной полости, язвенного дефекта и перфоративного отверстия.
Обзорная рентгенография органов брюшной полости в вертикальном и боковом положении позволяет выявить свободный газ в брюшной полости, серповидно расположенный над печенью или под боковой стенкой живота. Данное исследование информативно в 80% случаев. Для более точной диагностики используют КТ органов брюшной полости (98% информативности) – позволяет обнаружить не только свободную жидкость и газ, но и утолщение желудочной и дуоденальных связок, непосредственно саму прободную язву желудка.
Во время проведения УЗИ органов брюшной полости рекомендуется визуализировать не только газ и жидкость в брюшной полости, но и гипертрофированный участок желудочной стенки в области прободной язвы желудка. Ультразвуковое исследование является одним из самых точных и доступных методов выявления прикрытых перфораций.
Эзофагогастродуоденоскопия дает возможность установить диагноз прободной язвы желудка у девяти пациентов из десяти. Проведение ЭГДС особо показано больным с подозрением на прободную язву желудка, у которых не выявляется пневмоперитонеум (свободный газ в брюшной полости) во время рентгенографии – нагнетание воздуха в желудок во время исследования приводит к выходу газа в брюшную полость и положительным результатам повторного рентгенологического исследования. ЭГДС позволяет визуализировать двойные перфорации, кровотечение из язвенного дефекта, множественные изъязвления, малигнизацию язвы желудка. Также фиброгастроскопия помогает определить оптимальную тактику хирургического вмешательства.
Диагностическая лапароскопия является самым чувствительным методом обнаружения прободной язвы желудка, газа и выпота в свободной брюшной полости. Данное исследование показано всем пациентам с сомнительными выводами уже проведенных обследований (рентгенографии, УЗИ, ЭГДС, КТ органов брюшной полости). Дифференцировать прободную язву желудка необходимо с острым аппендицитом, холециститом, панкреатитом, аневризмой брюшной аорты, инфарктом миокарда.
Лечение прободной язвы желудка
Целью терапии прободной язвы желудка является не только спасение жизни пациента и устранение дефекта в стенке желудка, но и лечение язвенной болезни желудка, разлитого перитонита. В практике гастроэнтеролога и хирурга встречаются случаи консервативного ведения прободной язвы желудка. Консервативное лечение используется только в двух случаях: при декомпенсированной соматической патологии и категорическом отказе больного от операции. Условия для проведения консервативного лечения: менее двенадцати часов от перфорации, возраст не более 70 лет, отсутствие напряженного пневмоперитонеума, стабильная гемодинамика. В комплекс консервативного лечения включают обезболивание, введение антибиотиков и антисекреторных препаратов, антихеликобактерную и дезинтоксикационную терапию.
В оперативном лечении прободной язвы желудка выделяют три основных подхода: закрытие перфорации, иссечение язвы желудка, резекция желудка. У большей части пациентов осуществляется закрытие перфорации путем его тампонады, прикрытия сальником или ушивания. Показания к закрытию прободной язвы желудка: бессимптомная перфорация, длительность заболевания более 12 часов, наличие признаков перитонита, крайне тяжелое состояние пациента. Начало лечения позже, чем через сутки от перфорации, в три раза увеличивает летальность. Улучшить результаты операции по закрытию перфорации позволяет антихеликобактерная и антисекреторная терапия в послеоперационном периоде.
Иссечение прободной язвы желудка производится только у каждого десятого больного. Данная операция показана при наличии стеноза желудка, кровотечения, язвы с каллезными краями, больших размеров перфорации, при подозрении на малигнизацию язвы (иссечение нужно для проведения патоморфологического исследования).
Резекция желудка может производиться у пациентов с прободной язвой при невозможности осуществления более простой операции и проведения послеоперационной антихеликобактерной и антисекреторной терапии. Обычно такие показания возникают при осложненном течении язвенной болезни (калезная, пенетрирующая и пептическая язва; множественные язвы), подозрении на злокачественный процесс, повторной перфорации язвы желудка, огромных размерах перфоративного отверстия (более 2 см).
Примерно у 10% пациентов применяются малоинвазивные методики хирургического вмешательства: лапароскопическое и эндоскопическое лечение язвы желудка. Использование лапароскопических операций позволяет достоверно снизить частоту послеоперационных осложнений и летальности. Различные методики операций могут комбинироваться между собой (например, лапароскопические с эндоскопическими) и с ваготомией (селективная проксимальная ваготомия, стволовая ваготомия, эндоскопическая ваготомия).
Если во время операции ваготомия не проводилась, в послеоперационном периоде назначается противоязвенная терапия (ингибиторы протонной помпы и блокаторы Н2-гистаминовых рецепторов, антихеликобактерные препараты).
Прогноз и профилактика
Прогноз при прободной язве желудка зависит от многих факторов. Риск летального исхода значительно повышается при возрасте пациента старше 65 лет, тяжелой сопутствующей патологии (онкозаболевания, СПИД, цирротическая трансформация печени), больших размерах перфоративного отверстия, длительном анамнезе прободной язвы желудка до операции. 70% летальных исходов при язвенной болезни желудка обусловлены прободной язвой желудка. Единственным методом профилактики данного состояния является своевременное выявление и лечение язвенной болезни желудка.
Источник
Прободение или перфорация – образование отверстия в стенке желудка или двенадцатиперстной кишки, и поступление желудочно-кишечного содержимого в брюшную полость.
Осложняет язвенную болезнь у 10-12% пациентов.
Встречается в 10 раз чаще у мужчин. Чаще наступает у людей с длительным язвенным анамнезом.
Факторы, провоцирующие перфорацию:
– обильная еда;
– физическое напряжение (поднятие тяжести, травма живота);
– употребление алкоголя.
Клиника:
В течение прободной язвы выделяют три периода:
1 период – период болевого «шока» -первые 6 часов,
2 период – мнимого улучшения -6-12 часов после перфорации,
3 период – период перитонита, после 12 часов.
Первый период (шок: ) проявляется внезапной резкой болью (кинжальная боль) в эпигастрии справа (95%) или правом подреберье (симптом Двеляфуа) и всеми симптомами шока.
Больные возбуждены, кричат от боли.Выражение лица страдальческое.
Вынужденном положение на спине или на боку с подтянутыми к животу ногами, избегают его изменения.
При пальпации живот резко болезнен, напряжение мышц живота – доскообразный живот (дефанс), резко «+» – симптом Щеткина – Блюмберга, ичезновение печеночной тупости.
Пульс сначала замедлен (симптом Грекова).
Следует помнить, что у пациентов старше 70 лет в 50% случаев при прободении язвы желудка и двенадцатиперстной кишки боль неинтенсивная, отсутствует острое начало, живот доступен пальпации (нет напряжения мышц передней брюшной стенки).
Второй период (мнимого благополучия).
Общее состояние и вид больного несколько улучшается.
Симптомы шока исчезают, уменьшаются боли в животе и напряжение мышц брюшной стенки, выравнивается пульс, артериальное давление, дыхание.
Этот период может ввести в заблуждение, как больного, так и медработника.
Из-за улучшения состояния пациент может отказаться от госпитализации, а медики в результате диагностической ошибки упустят наиболее подходящее время для оперативного вмешательства.
Третий период прогрессирующего разлитого перитонита наступает через 12 часов с момента перфорации.
В результате интоксикации общее состояние ухудшается, появляются все клинические симптомы перитонита.
Алгоритм неотложной первой и доврачебной помощи.
До транспортировки:
1. больного уложить на спину;
2. запретить ему прием пищи и питья;
3. наркотики и анальгетики не вводить;
4. запрещается прием слабительных и клизм, которые, усиливая перистальтику кишечника, способствуют более быстрому распространению инфекции;
5. чтобы уменьшить боль, кладут пузырь со льдом на живот;
6. при рвоте, тошноте: метоклопрамид раствор 5% — 2 мл (церукал) в/в или в/м;
7. ввести зонд в желудок для эвакуации содержимого, но не промывать, при метеоризме можно ввести газоотводную трубку;
8. по показаниям инфузионная терапия в/в капельно раствор натрия хлорида 0,9% – 400 мл, глюкоза 5%, реополиглюкин с преднизолоном 60-120 мг.
Тактика:экстренная транспортировка пострадавшего в хирургичекий стационар лежа на носилках под контролем состояния и гемодинамики.
Задержка госпитализации ведет к развитию перитонита с неблагоприятным исходом и делает прогноз безнадежным!
Диагностика и лечение в стационаре.
Инструментальные исследования:
1. Обзорная рентгенография органов боюшной полости – симптом «серпа» – наличие воздуха под диафрагмой.
2. УЗИ – жидкость в брюшной полости.
3. Экстренная лапароскопия.
Лабораторные анализы:
1. ОАК – признаки воспаления.
2. Определить группу крови и резус-фактор.
Лечение:
Экстренная операция под наркозом:
– лапаротомия с ушиванием язвы,
– лапаротомия с иссечением язвы,
– лапаротомия с резекцией желудка, в редких случаях.
Операцию заканчивают дренированием брюшной полости.
IV. Пенетрация язвы – проникновение язвыв один из соседних органов (поджелудочная железа, печень, сальник).
Клиника:
Интенсивные постоянные боли в эпигастральной области с иррадиацией в спину, боли особенно сильные по ночам.
На рентгенограмме – углубление «ниши».
Тактика фельдшера: направить на консультацию к хирургу.
V. Стеноз привратника.
Это сужение выходного отверстия желудка в результате рубцевания язвы.
Выделяют три фазы рубцового пилоростеноза:
– компенсации;
– субкомпенсации;
– декомпенсации.
Клинические симптомы:
– ощущение полноты и тяжести в эпигастрии;
– рвота съеденной накануне пищей;
– отрыжка тухлым;
– похудание, сухость ишелушение кожи,
– шум плеска и видимая перистальтика в области желудка,
– в стадии декомпенсации обезвоживание и судороги из-за многократной рвоты и потери жидкости, электролитов.
На рентгенограмме:
– замедленное опорожнение желудка (в стадию декомпенсации задержка эвакуации более чем на 24 часа),
– расширение желудка.
Тактика фельдшера: направить на консультацию к хирургу.
Принципы лечения.
В стадию компенсации консервативная противоязвенная терапия. В стадии субкомпенсации и декомпенсации – лечение хирургическое.
VI. Малигнизация язвы – перерождение в рак.
Рак желудка занимает второе место после рака легкого.
Возрастной критерий 45-65 лет, редко в молодом, детском возрасте.
Предопухолевые заболевания и факторы риска:
– хронические каллезные язвы,
– чаще малигнизируются язвы большой кривизны и субкардиального отдела,
– имеет значение величина язвы: больше 1см – 8% малигнизация, язва 1,5-2см – 25%, язва – длительно не рубцующиеся язвы,
– наследственная предрасположенность,
– характер питания (преобладание копченостей, специй, свежего хлеба, сыра, риса, очень горячей жирной пищи, частое употребление крепких алкогольных напитков)
Клиническая картина: выделяют ранний период, период явных клинических проявлений, терминальный.
В ранний период: слабость, утомляемость, снижение аппетита, неприятный вкус во рту, частую отрыжку тухлым, ощущение тяжести в подложечной области, беспричинное похудание.
В период явных клинических проявлений;
1. Боль в эпигастральной области постоянная независимо от приема пищи.
2. Отвращение к мясной пищи и запаху жареного лука.
3. Анорексия – отсутствие аппетита.
4. Прогрессирующее похудание.
5. Дисфагия – при раке кардиального отдела.
6. Тошнота и рвота с кровью.
7. Ощущения быстрой насыщаемости и переполнение желудка, вследствие стенозирования привратника.
8. Беспричинная длительная лихорадка.
Раковая опухоль, возникнув, постепенно инфильтрирует всю стенку желудка, прорастая в соседние органы.
Метастазирование:
1. Метастаз Вирхова – увеличивается лимфоузел в левой надключичной области.
2. Метастазы в печень, проявляетя желтухой и асцитом, иногда это первое клиническое проявление с каким обращается пациент.
3. Метастазы в яичники у женщин.
4. Метастазы на брюшной стенке – карциноматоз брюшины.
5. Возможны метастазы в головной и спинной мозг, кости, легкие.
Грозное осложнение, требующее неотложной помощи, – кровотечение.
Тактика фельдшера:
1. направить на консультацию к онкологу;
2. отправить в онкологический диспансер (кабинет) по месту жительства пациента экстренное извещение о впервые выявленном онкологическом заболевании (или подозрении на заболевание).
Лабораторная диагностика:
1. ОАК: анемия – часто первый симптом заболевания.
2. Анализ желудочного сока: стойкое снижение кислотности и обнаружение молочной кислоты.
3. Анализ кала на скрытую кровь – постоянно положительная реакция Грегерсена.
4. ИФА – это выявление специальных опухолевых антител.
Инструментальная диагностика:
1. ФГДС – выявляется вид опухоли + биопсия, гистологическое исследование.
2. Рентгенография желудка – дефект наполнения, атипичный рельеф слизистой оболочки вокруг язвенной ниши.
3. УЗИ печени, яичников, лимфоузлов.
4. Компьютерная тмтграфия.
5. Радиоизотопное сканирование.
6. Диагностическая лапароскопия.
Лечение:
– радикальная операция – обширная резекция желудка с удалением опухоли, регионарных лимфоузлов, сальников в сочетании с химиотерапией и лучевой терапией;
– если радикальное лечение невозможно, то выполняется паллеативная операция – гастростомия, еюностомия или гастороэнтероанастомоз (анастомоз между телом желудка и тонкой кишкой) для возможности питания больного и проводится симптоматическое лечение.
Прогноз.
После радикальной операции по поводу небольшой опухоли больные живут 5 лет и более. При запущенном раке через 5 лет в живых остается не более 30% оперированных.
III. Заключение.
Уметь оказать первую и доврачебную помощь при прободной язве, желудочном кровотечении, уметь постасить диагноз и определить правильную тактику при осложнениях язвенной болезни – обязанность среднего медицинского работника, от правильности и своевременности действий которого напрямую завист жизнь пациента и прогноз на выздоровление.
Контрольные вопросы:
1. Назовите осложнения язвенной болезни.
2. Какие из них могут быть отнесены к острому животу?
3. Охарактеризуйте основные принципы оказания неотложной помощи и лечения перитонитов.
4. Какова первая помощь больному с подозрением на желудочно-кишечное кровотечение?
5. Дайте определение «пенетрации».
6. Дайте определение «стеноза» привратника и назовите его симптомы.
7.Дайте определение «малигнизации» и назовите симптомы заболевания.
8. Тактика фельдшера при подозрении на онкологическое заболевание.
Тема:«Хирургические заболевания и травмы брюшной стенки и органов брюшной полости: заболевания толстого кишечника».
Форма организации учебного процесса: лекция.
Тип лекции: текущая.
Вид лекции: информационная.
Время лекции: 2 часа.
Цели:
учебная: знать
q методы обследования больных с хирургическими заболеваниями толстого кишечника;
q тактику фельдшера при оказании неотложной помощи пациентам с подозрением на кишечное кровотечение, правила транспортировки;
q основные симптомы заболеваний кишечника;
q объем предоперационной подготовки больного к экстренной и плановой операциям на кишечнике;
q принципы оперативного лечения, особенности послеоперационного периода.
воспитательная: осознать важность правильного и своевременного оказания помощи.
развивающая: развивать логическое клиническое мышление, умение анализировать, сопоставлять, делать выводы.
Место проведения: медицинский колледж.
Межпредметные связи: травматология, основы сестринского дела, пропедевтика клинических дисциплин, медицина катастроф, терапия.
Внутрипредметные связи:
1. Этапы развития и становления хирургии. Организация хирургической помощи населению.
2. Обезболивание.
3.Основы трансфузиологии.
4.Оперативная хирургическая техника.
5. Раны.
6. Кровотечения.
7. Профилактика хирургической ВБИ.
8. Десмургия.
9. Периоперативный период.
10. Хирургическая инфекция.
Оснащение: конспект лекции, теметические таблицы.
Литература для преподавателя, используемая при разработке
лекции:
1.Жуков Б. Н., Быстров С. А., Москва, 2007.
2.Рубан Э. Д. «Хирургия», Ростов-на-Дону, 2006.
3.Дмитриева З. В., Кошелев А. А., Теплова А. И. «Хирургия с основами
реаниматологии», Санкт-Петербург, 2001.
4.Колб Л. И., Леонович С. И., Яромич И. В. «Общая хирургия», Минск, 2003.
5.Максименя Г. В., Леонович С. И., Максименя Г. Г. «Основы практической
хирургии», Минск, 1998.
6. Аванесьянц Э. М., Цепунов Б. В., Французов М. М. «Пособие по
хирургии», Москва, 2002.
7. Руководство по скорой помощи, (национальный прект «Здоровье»), коллектив авторов , выполнено в соответствии с техническим заданием Минздравсоцразвития РФ «О вопросах информационного обеспечения срвчей и средних медицинских работников, оказывающих первичную медико-санитарную помощь» № 1287-ВС от 16.03.2006 г., ГЭОТАР-Медиа, 2007.
Литература для студентов:
Основная литература:
1. Жуков Б. Н., Быстров С. А., Москва, 2007, с.330-334.
Дополнительная литература:
1. Дмитриева З. В., Кошелев А. А., Теплова А. И. «Хирургия с основами
реаниматологии», Санкт-Петербург, 2001.
2. Рубан Э. Д. «Хирургия», Ростов-на-Дону, 2006.
3. Колб Л. И., Леонович С. И., Яромич И. В. «Общая хирургия», Минск, 2003.
4. Максименя Г. В., Леонович С. И., Максименя Г. Г. «Основы практической хирургии», Минск, 1998.
5. Морозова А. Д., Конова Т. А. «Хирургия», Ростов-на-Дону, 2002.
6. Аванесьянц Э. М., Цепунов Б. В., Французов М. М. «Пособие по хирургии», Москва, 2002.
Домашнее задание: изучение конспекта лекции, изучение основной и дополнительной литературы.
Этапы лекции:
1. Организационный момент- 1 мин: преподаватель проверяет готовность
студентов к занятию, отмечает отсутствующих.
2. Мотивация занятия: излагается тема, учебные цели, наименование
основных вопросов – 4 мин.
3. Сообщение новых знаний- 85 мин.
Структура лекции:
1. Вступление: тема, учебная цель, наименование основных вопросов,
рекомендуемая литература, состояние вопросов и проблем, актуальность
данной темы для практической деятельности.
2. Основная часть: изложение теоретического материала.
3. Заключение: выводы и обобщения по теме, значение для практической деятельности.
План лекции:
Источник
