Абдоминальный компартмент синдром при панкреатите
Абдоминальным компартмент-синдромом (АКС) называют внезапное повышение давления в брюшной полости, которая представляет собой замкнутое пространство, в результате чего возникают глубокие нарушения функций дыхательной и сердечно-сосудистой систем, а также снижается перфузия печени, кишечника, почек и головного мозга [1, 10, 18].
Негативное влияние повышенного внутрибрюшного давления (ВБД) на различные органы и системы организма человека известно уже на протяжении почти 100 лет. Впервые связь между повышенным давлением в брюшной полости и нарушением функции сердечно-сосудистой системы с летальным исходом описал Эмерсон в 1911 г. [4]. Однако понимание того, что брюшная полость является замкнутым пространством, и стройная концепция внутрибрюшной гипертензии, которая может реализоваться в АКС, впервые появились в 80-х годах XX века [19]. Лишь через 10 лет после выявления патофизиологических закономерностей развития данного состояния стали внедряться хирургические методы его коррекции.
В норме ВБД близко к нулю. После лапаротомии оно может подниматься до 10 мм рт.ст., а изменения функции внутренних органов появляются при быстром подъеме давления в брюшной полости выше 15 мм. Таким образом, под термином «внутрибрюшная гипертензия» (ВБГ) понимается увеличение ВБД выше 15 мм рт.ст., что сопровождается начальными явлениями физиологических нарушений в организме [20].
В свою очередь о возникновении АКС можно говорить в том случае, когда ВБГ сопровождается недостаточностью функции одного или нескольких органов [18].
Выделяют 4 степени повышения ВБД: при I давление в брюшной полости составляет 10-15 мм рт.ст., при II – 16-25 мм, при II – 26-35 мм и при IV превышает 35 мм рт.ст., компартмент-синдром чаще возникает при II и IV степенях ВБГ [3, 17, 18].
Для измерения ВБД предложены прямые и непрямые методы. В настоящее время наиболее простым и распространенным является способ непрямой оценки давления в брюшной полости по уровню давления в мочевом пузыре. Метод не требует специальной аппаратуры и позволяет осуществлять мониторинг на протяжении любого необходимого промежутка времени. В группе больных с высоким риском развития ВБГ измерение внутрибрюшного давления проводят каждые 12 ч, а при необходимости и чаще [11, 13]. При этом необходимо обратить внимание на то, что величина давления в мочевом пузыре должна оцениваться только в совокупности с клинико-лабораторными показателями в связи с тем, что существует так называемая хроническая ВБГ. Основными причинами, приводящими к подобному состоянию, являются беременность, асцит, ожирение, крупные опухоли брюшной полости и забрюшинные опухоли. Кардинальное отличие острой ВБГ от хронической заключается в том, что последняя, развиваясь постепенно, не приводит к полиорганной недостаточности (ПОН), т.е. к АКС; у этих пациентов прямой зависимости между ВБД и функцией внутренних органов нет.
Системное влияние ВБГ на организм человека складывается из следующих составляющих: угнетение сердечной и дыхательной функций преимущественно за счет механических факторов (высокое стояние диафрагмы, уменьшение возврата венозной крови к сердцу на фоне компрессии нижней полой вены), снижение диуреза вплоть до анурии вследствие сдавления почечных вен, нарушение барьерной функции кишечника на фоне его гипоксии, что приводит к транслокации микроорганизмов через неповрежденную стенку кишки в воротный кровоток, лимфатические сосуды и брюшную полость с возможным ранним развитием сепсиса при отсутствии очевидного в общепринятом смысле его источника. Кроме того, увеличение объема внутренних органов, связанное с их отеком в условиях сдавления воротной вены, реализуется в дальнейшем повышении ВБД, замыкая таким образом порочный патофизиологический круг [1, 18].
Среди причин, приводящих к острому повышению ВБД и, как следствие, к АКС, выделяют спонтанные, послеоперационные, посттравматические и ятрогенные (см. таблицу).
Причина ВБГ может локализоваться в забрюшинном пространстве в виде отека и воспаления забрюшинной клетчатки или ретроперитонеальной гематомы либо в брюшной полости при непроходимости или парезе кишечника вследствие различных заболеваний, избыточном пневмоперитонеуме, широком тампонировании брюшной полости или ушивании ее с натяжением, например при аутопластическом закрытии дефекта брюшной стенки при больших вентральных грыжах [15, 18].
При остром деструктивном панкреатите (ОДП) наибольшее влияние на уровень ВБД оказывает массивная секвестрация жидкости в забрюшинную клетчатку, что значительно уменьшает объем брюшной полости, вследствие чего давление в ней возрастает; парез кишечника и асцит в этом случае играют значительно меньшую роль. Развитие ВБГ приходится на первую – стерильную – фазу заболевания, точнее – на первые 3-4 сут его течения, когда происходит быстрое накопление экссудата в парапанкреатическом, параколическом, реже в паранефральном клетчаточных пространствах. С учетом морфологической концепции развития панкреонекроза становится ясным, что более обширная деструкция поджелудочной железы (ПЖ) и забрюшинной жировой клетчатки значительно чаще может приводить к развитию ВБГ и соответственно АКС.
Летальность при возникновении АКС даже при своевременном проведении надлежащих лечебных мероприятий весьма высока и достигает 42-68%, а отсутствие адекватной коррекции или ее задержка всего на несколько часов неминуемо приводит к смерти больного [12]. Лечение данного состояния заключается в немедленном снижении ВБД путем декомпрессии брюшной полости, для чего обычно выполняют тотальную срединную лапаротомию (релапаротомию), устраняют причину ВБГ и увеличивают объем брюшной полости различными способами, чаще всего путем подшивания к апоневрозу по периметру раны заплаты из синтетического материала [6, 16, 21], подкожную клетчатку при этом тампонируют, швы на кожу не накладывают (рис. 1). Рисунок 1. Увеличение объема брюшной полости при АКС на фоне перитонита.
Рисунок 1. Увеличение объема брюшной полости при АКС на фоне перитонита.
Если возникают показания к релапаротомии (например, запланированные санации брюшной полости при распространенном перитоните), последнюю выполняют путем рассечения заплаты, операцию завершают наложением швов на рассеченные края. После стихания проявлений основного заболевания, снижения ВБД и купирования ПОН заплату удаляют, а целостность брюшной стенки восстанавливают окончательно, включая ушивание апоневроза.
Сложность декомпрессии брюшной полости при АКС, возникшем на фоне ОДП, заключается в том, что лапаротомия в первой фазе его течения является крайне нежелательной и даже вредной манипуляцией в связи с практически неизбежным инфицированием еще не подвергшихся секвестрации некротизированных зон, что значительно усугубляет прогноз [9]. Кроме того, в развитии ПОН при панкреонекрозе, кроме АКС, важную роль играет цитокиновая агрессия, быстро устранить которую как хирургическим, так и неоперативным путем невозможно. Это означает, что снижение ВБГ при ОДП ликвидирует лишь одно из звеньев патогенеза ПОН, но не излечивает ее полностью.
На основании этих предпосылок мы пришли к мнению, что при выборе наиболее предпочтительного способа декомпрессии брюшной полости при АКС, возникшем у пациентов с ОДП, необходимо придерживаться следующих критериев:
1) операция должна приводить к максимальному увеличению объема брюшной полости;
2) обязательно сохранение полной герметичности париетальной брюшины;
3) вмешательство по возможности должно быть минимально травматичным.
Всем перечисленным условиям удовлетворяет так называемая фасциотомия, т.е. широкое рассечение апоневроза по белой линии живота. Объем брюшной полости при этой манипуляции увеличивается за счет расхождения прямых мышц живота и растяжения кожи и брюшины, герметичность брюшной полости сохраняется. При этом операция производится из небольших (2-3 см) кожных разрезов.
Нами разработан и впервые применен в клинической практике способ фасциотомии для лечения АКС при ОДП с благоприятным результатом[1].
Методика (рис. 2). Рисунок 2. Схема фасциотомии. Под эндотрахеальным наркозом по средней линии живота производим два кожных разреза длиной 2-3 см. Один разрез располагается на середине расстояния между мечевидным отростком и пупком, другой – ниже пупка. Обнажаем апоневроз, осуществляем тщательный гемостаз. Тупым путем производим тоннелизацию подкожно-жировой клетчатки из обоих разрезов кверху и книзу. Затем, приподнимая края кожи крючками, ножницами рассекаем апоневроз на всем протяжении, строго придерживаясь при этом хода белой линии, достигая вверху мечевидного отростка, внизу лонного сочленения. Особое внимание уделяем сохранению целостности брюшины. Убедившись в отсутствии кровотечения, разрезы кожи ушиваем наглухо отдельными швами, накладываем стерильную повязку. Через 30 мин после окончания вмешательства измеряем ВБД. В дальнейшем рану ведем по общехирургическим принципам, осуществляя ежедневные перевязки. Швы с кожи снимаем на 8-10-е сутки после операции.
Рисунок 2. Схема фасциотомии. Под эндотрахеальным наркозом по средней линии живота производим два кожных разреза длиной 2-3 см. Один разрез располагается на середине расстояния между мечевидным отростком и пупком, другой – ниже пупка. Обнажаем апоневроз, осуществляем тщательный гемостаз. Тупым путем производим тоннелизацию подкожно-жировой клетчатки из обоих разрезов кверху и книзу. Затем, приподнимая края кожи крючками, ножницами рассекаем апоневроз на всем протяжении, строго придерживаясь при этом хода белой линии, достигая вверху мечевидного отростка, внизу лонного сочленения. Особое внимание уделяем сохранению целостности брюшины. Убедившись в отсутствии кровотечения, разрезы кожи ушиваем наглухо отдельными швами, накладываем стерильную повязку. Через 30 мин после окончания вмешательства измеряем ВБД. В дальнейшем рану ведем по общехирургическим принципам, осуществляя ежедневные перевязки. Швы с кожи снимаем на 8-10-е сутки после операции.
Влияние фасциотомии на течение АКС было ранее изучено в эксперименте на свиньях. Оказалось, что в результате операции у наблюдавшихся животных произошло быстрое снижение ВБД и усиление мезентериального кровотока [7].
В литературе удалось найти немногочисленные описания единичных клинических наблюдений фасциотомии, выполненной с целью лечения АКС, в том числе при остром панкреатите [8, 14] и при политравме [5]. Авторы руководствовались схожими предпосылками, однако технические аспекты описанной операции отличаются от разработанных нами, при этом нет указаний на выздоровление больных после ликвидации у них АКС.
Приводим собственное наблюдение.
Больной Б., 32 лет, поступил в клинику через 8 ч после появления симптомов острого панкреатита, которые возникли после употребления большого количества алкоголя. Состояние при поступлении было расценено как тяжелое: бледные кожные покровы с «мраморным» оттенком, тахикардия до 140 ударов в 1 мин, склонность к гипотензии (АД 100/60 мм рт.ст.), гиповолемия с уровнем Нb 192 г/л. Госпитализирован в отделение реанимации, где начата комплексная интенсивная терапия, исходный уровень ВБД был равен 8 мм рт.ст. При УЗИ обнаружены острый панкреатит, небольшое количество свободной жидкости в сальниковой сумке, признаки параколита слева.
Выполнена ЭГДС (выявлен эрозивный гастродуоденит), установлен назоеюнальный зонд, через который осуществляли энтеральное питание и селективную деконтаминацию кишечника.
На 2-е сутки заболевания и лечения на фоне относительно стабильного состояния у пациента отметили увеличение живота в объеме, при этом уровень ВБД составил 14 мм рт.ст. Диагностирована ВБГ I степени, лечение продолжено.
К началу 3-х суток развилась дыхательная недостаточность и энцефалопатия, что потребовало применения искусственной вентиляции легких и медикаментозной седации, в это же время обнаружили двустороннее геморрагическое пропитывание подкожной клетчатки в поясничных областях с переходом на бедра, что явилось свидетельством обширного тяжелого деструктивного процесса.
Выполнена КТ с внутривенным контрастным усилением (рис. 3, а), Рисунок 3. Компьютерные томограммы больного Б. а – при поступлении. Субтотальный некроз ПЖ, параколит слева. при которой диагностирован полный некроз тела и хвоста ПЖ с сохранением жизнеспособности только ее головки, парапанкреатит, левосторонний параколит, распространяющийся до подвздошной области.
Рисунок 3. Компьютерные томограммы больного Б. а – при поступлении. Субтотальный некроз ПЖ, параколит слева. при которой диагностирован полный некроз тела и хвоста ПЖ с сохранением жизнеспособности только ее головки, парапанкреатит, левосторонний параколит, распространяющийся до подвздошной области.
К середине этих же суток на фоне быстрого повышения ВБД до 28 мм рт.ст., что сопровождалось еще более значительным увеличением объема живота, возникли анурия и гипотензия с АД 75/40 мм рт.ст. Начато внутривенное введение дофамина в увеличивающихся дозах, максимально 12 мкг на 1 кг массы тела в 1 мин – без эффекта, затем – адреналина в дозе 0,15 мг на 1 кг массы тела в 1 мин, чем удалось стабилизировать АД на уровне 125/75 мм рт.ст. Проявления дыхательной недостаточности значительно усугубились – на фоне принудительной исскуственной вентиляции легких 100% кислородом индекс оксигенации снизился до критического уровня, составив 115 (нижняя граница нормы 350). Уровни мочевины и креатинина в сыворотке крови в это же время повысились до 32 ммоль/л и 298 мкмоль/л соответственно. Таким образом, на 3-и сутки заболевания и лечения у больного с субтотальным некрозом ПЖ и обширным некрозом забрюшинной жировой клетчатки отмечена развернутая картина прогрессирующей ПОН с недостаточностью функции четырех органов или систем (легких, почек, головного мозга, сердца и сосудов), что произошло на фоне ВБГ III степени. Диагностирован АКС, в связи с чем пациенту экстренно выполнили фасциотомию путем рассечения апоневроза по белой линии живота от мечевидного отростка до лонного сочленения без вскрытия брюшины из двух небольших кожных разрезов длиной по 3 см. Через 30 мин после операции ВБД снизилось с 28 до 19 мм рт.ст., а через 4 ч – до 14 мм рт.ст., после чего восстановился нормальный темп диуреза, показатели гемодинамики позволили прекратить инфузию адреналина, была уменьшена дыхательная поддержка. На 2-е сутки после операции ВБД снизилось до 8 мм рт.ст., на 3-и сутки – до 5 мм рт.ст. и впоследствии не повышалось. Суточный диурез составлял 2-2,5 л, показатели мочевины и креатинина крови к 5-м суткам после декомпрессии брюшной полости снизились до нормы. Постепенно индекс оксигенации повысился до нормальной величины, на 6-е сутки после операции больной был переведен на режим вспомогательной вентиляции, а через 10 сут после фасциотомии – на самостоятельное дыхание. Швы с ран сняты в срок, зажили первичным натяжением. Фазу инфекционных осложнений ОДП удалось миновать путем комплексной профилактики, включающей внутривенное введение тиенама в дозе 3 г в сутки, энтеральное зондовое питание и селективную деконтаминацию желудочно-кишечного тракта. На 14-е сутки лечения больной переведен в хирургическое отделение. Необходимости выполнения чрескожных диагностических и лечебных вмешательств под контролем УЗИ, а также хирургической некрсеквестрэктомии не возникло. В области некротизированных тела и хвоста ПЖ образовалась острая псевдокиста размером 17×7×7 см, параколит регрессировал (см. рис. 3, б). Рисунок 3. Компьютерные томограммы больного Б. б -перед выпиской. Через 29 сут лечения больной был выписан.
Рисунок 3. Компьютерные томограммы больного Б. б -перед выпиской. Через 29 сут лечения больной был выписан.
Госпитализирован через 3 мес в плановом порядке (рис. 4). Рисунок 4. Вид передней брюшной стенки того же больного перед грыжесечением. При компьютерной томографии (рис. 5)
Рисунок 4. Вид передней брюшной стенки того же больного перед грыжесечением. При компьютерной томографии (рис. 5) Рисунок 5. Компьютерная томограмма того же больного перед грыжесечением. киста уменьшилась в размерах до 12×5×4 см, начинает замещаться рубцовой тканью, клинические проявления ее отсутствуют, признаков сахарного диабета и экскреторной недостаточности ПЖ нет.
Рисунок 5. Компьютерная томограмма того же больного перед грыжесечением. киста уменьшилась в размерах до 12×5×4 см, начинает замещаться рубцовой тканью, клинические проявления ее отсутствуют, признаков сахарного диабета и экскреторной недостаточности ПЖ нет.
Выполнено грыжесечение с пластикой дефекта в апоневрозе синтетическим аллотрансплантатом, послеоперационный период протекал без осложнений (рис. 6). Рисунок 6. Вид передней брюшной стенки того же больного после грыжесечения.
Рисунок 6. Вид передней брюшной стенки того же больного после грыжесечения.
Представленное наблюдение демонстрирует, с одной стороны, важную роль внутрибрюшной гипертензии в развитии и стремительном прогрессировании полиорганной недостаточности при тяжелом деструктивном панкреатите, с другой – достоинства своевременно выполненного оригинального способа декомпрессии брюшной полости, осуществленного без вскрытия брюшины. Вовремя сделанная фасциотомия и использование современного комплекса интенсивной терапии позволили добиться излечения больного, находившегося в крайне тяжелом состоянии, без выполнения миниинвазивных вмешательств и травматичной некрсеквестрэктомии.
Литература
- Абакумов М.М., Смоляр А.Н. Значение синдрома высокого внутрибрюшного давления в хирургической практике (обзор литературы). Хирургия 2003; 12: 87-95.
- Мыльников А.Г., Паньков А.Г., Чурадзе Б.Т., Шабрин А.В., Шаповальянц С.Г. Лечение абдоминального компартмент-синдрома при деструктивном панкреатите. Материалы 2-го съезда хирургов Южного федерального округа. Пятигорск 2009; 184.
- Brush J.M., Moore E.E., Moore F.A., Franciose R. The Abdominal Compartment Syndrome. Surg Clin North Am 1996; 76: 833-842.
- Cheatham M.L. Abdominal compartment syndrome, case and lecture. www.orlandoregional.org/for_physicians/med_ed/surgical
- Cheatham M.L., Fowler J., Pappas P. Subcutaneous linea alba fasciotomy: a less morbid treatment for abdominal compartment syndrome. Am Surg 2008; 74: 8: 746-749.
- Cuthbertson S.J. Nursing care for raised intra-abdominal pressure and abdominal decompression in the critically ill. Intens Crit Care Nurs 2000; 16: 3: 175-180.
- Dakin J.F., Nahouraii R., Gentileschi P. et al. Subcutaneous endoscopic fasciotomy in a porcine model of abdominal compartment syndrome: a feasibility study. J Laparoendosc Adv Surg Tech A 2004; 14: 339-344.
- Dambrauskas Z., Paršeliūnas A., Maleckas A. et al. Interventional and surgical management of abdominal compartment syndrome in severe acute pancreatitis. Medicina (Kaunas) 2010; 46: 4: 249-255.
- De Waele J.J., Hoste E., Blot S.I. et al. Intra-abdominal hypertension in patients with severe acute pancreatitis. Crit Care 2005; 9(4): 452-457.
- Hong J.J., Cohn S.M., Perez J.M. et al. Prospective study of the incidence and outcome of intraabdominal hypertension and the abdominal compartment syndrome. Br J Surg 2002; 89: 5: 591-596.
- Joynt G.M., Ramsay S.J., Buckley T.A. Intra-abdominal hypertension – implications for the intensive care physician. Ann Acad Med Singapure 2001; 30: 3: 310-319.
- Kirkpatrick A.W., Brenneman F.D., McLean R.F. et al. Is clinical examination an accurate indicator of raised intra-abdominal pressure in critically injured patients? Can J Surg 2000; 53: 207-211.
- Kron I.L., Harman P.K., Nolan S.P. The measurements of intraabdominal pressure as a criterion for abdominal re-exploration. Ann Surg 1984; 199: 28-30.
- Leppäniemi A.K., Hienonen P.A., Siren J.E. et al. Treatment of abdominal compartment syndrome with subcutaneous anterior abdominal fasciotomy in severe acute pancreatitis. World J Surg 2006; 30: 10: 1922-1924.
- Malbrain V.L.N.G. Abdominal pressure in the critically ill. Curr Opin Crit Care 2000; 6: 17-29.
- Mayberry J.C., Mullins R.J., Crass R.A., Trunkey D.D. Prevention of abdominal compartment syndrome by absorbable mesh prothesis closure. Arch Surg 1997; 132: 9: 957-961.
- Meldrum D.R., Moore F.A., Moore E.E. et al. Prospective characterization and selective management of the abdominal compartment syndrome. Am J Surg 1997; 174: 6: 667-672.
- Mohapatra B. Abdominal compartment syndrome. Indian J Crit Care Med 2004; 8: 1: 26-32.
- Nathens A.B., Brenneman F.D., Boulanger B.R. The Abdominal Compartment Syndrome. Can J Surg 1997; 4: 254.
- Rotondo M.F., Cheatham M.L., Moore F.A., Reilly P.M. Abdominal Compartment Syndrome-Symposium. Contemporary Surgery 2003; 59: 260-270.
- Tons C., Schachtrupp A., Hoer J. et al. Abdominal compartment syndrome: prevention and treatment. Chirurgia 2000; 71: 8: 918-926.
Источник
Интраабдоминальная гипертензия (ИАГ) (Intra-abdominal Hypertension (IAH)) и абдоминальный компартмент-синдром (АКС) (Abdominal Compartment Syndrome (ACS)) являются тяжелыми осложнениями заболеваний, как у хирургических, так и у нехирургических больных. Однако эти два сопутствующих явления, при своей высокой распространенности, часто остаются непризнанными или не диагностированными. ИАГ воздействует на региональную и общую перфузии, что может привести к полиорганной недостаточности и летальному исходу.
Наиболее ранним проявлением, даже при относительно низком уровне ИАГ, является олигурия и острое повреждение почек (ОПП). Профилактика ИАГ путем раннего выявления и мониторинга пациентов группы риска может полностью исключить развитие АКС. Понимание этиологии и патофизиологии ИАГ и AКС имеет важное значение для выявления патологии и может быть использовано в качестве руководства при его профилактике и осуществлении соответствующей терапии.
Определение и руководящие принципы ИАГ и АКС установлены Всемирным обществом абдоминального компартмент-синдрома (WSACS).
Интраабдоминальное давление (ИАД) — давление внутри брюшной полости.
В среднем у взрослого человека нормальный уровень ИАД находится в пределах 0–5 мм рт.ст., в то время как у тяжелобольных взрослых он обычно составляет 5–7 мм рт. ст.
Интраабдоминальная гипертензия (ИАГ) — постоянное или рецидивирующее патологическое повышение ИАД больше ≥ 12 мм рт.
Абдоминальный компартмент синдром (АКС) — устойчивая ИАГ (более 20 мм рт.ст.), при абдоминальном перфузионном давлении (АПД) < 60 мм рт. ст., связанная с новой дисфункцией/недостаточностью органов.
Абдоминальное перфузионное давление — это разница между средним артериальным давлением (САД) и ИАГ.
АПД является индикатором висцеральной перфузии, понятие которой уподобляется церебральному перфузионному давлению. WSACS определил нормальное АПД на уровне 60 мм рт.ст. или выше.
АПД менее 60 мм рт. ст. — надежный индикатор необходимости хирургической декомпрессии, что делает его полезным как в диагностике, так и в лечении.
Система классификации была разработана WSACS для ИАГ. Классификация ИАГ по степеням выглядит следующим образом:
- I степень: ИАД 12–15 мм рт. ст.;
- II степень: ИАД 16–20 мм рт. ст.;
- III степень: ИАД 21–25 мм рт. ст.;
- IV степень: ИАД > 25 мм рт.
С другой стороны, АКС дополнительно классифицируется в зависимости от причины и продолжительности ИАГ на первичную, вторичную и рецидивирующую.
- Первичный АКС — это состояние, ассоциированное с травмой или заболеванием в области брюшной полости, которое часто требует раннего хирургического или интервенционного рентгенологического вмешательства.
- Вторичный АКС относится к состояниям, которые не исходят из брюшной полости. Рецидивирующий АКС относится к состоянию, возникшему после предыдущего хирургического или медицинского лечения первичного или вторичного АКС.
Эти системы классификационных групп, разработанные WSACS, облегчают последующее управление ИАГ и АКС в рамках организации поэтапного подхода к ведению больных.
Наиболее распространенные факторы риска развития ИАГ и/или АКС в соответствии WSACS:
- снижение эластичности брюшной стенки;
- увеличение содержимого внутри просвета кишечника;
- увеличение внепросветного/внутрибрюшного содержимого;
- синдром капиллярной утечки и агрессивная инфузионная терапия.
Примечание. Некоторые из этих факторов риска далеки от патофизиологического обоснования и клинического суждения.
Развитие ИАГ у пациентов, которым проводится интенсивная терапия, связано с ухудшением клинического исхода, и это может наблюдаться у пациентов с тяжелым острым панкреатитом, распространенность интраабдоминальной гипертензии у этого типа пациентов составляет около 40–50 %, что обычно является осложнением ранней и агрессивной инфузионной терапии.
Помимо серьезных ожогов и сепсиса, которые являются одними из причин вторичного ИАГ/АКС, травмы и хирургические манипуляции в области живота являются предрасполагающими условиями, влияющими на развитие первичного ИАГ/АКС и, следовательно, послеоперационной почечной недостаточности. В проспективном наблюдательном исследовании, которое включало 263 пациента, ИАГ (определяемая как ИАП, превышающая или равная 18 мм рт.ст.) была независимой причиной нарушения функции почек после абдоминальной операции.
Чтобы понять основные принципы ИАГ и АКС, мы можем сравнить его в целом с компартмент-синдромом, когда повышение давления ухудшает капиллярный кровоток, в конечном итоге уменьшая приток в артериолы и уменьшая венозный отток. В дальнейшем это вызывает клеточную гипоксию, которая, в свою очередь, предшествует анаэробному дыханию и молочнокислому ацидозу.
Человеческое тело можно рассматривать как сочетания различных анатомических отделов, взаимодействующие друг с другом, по этой причине патофизиология внутриполостной гипертензии и компартмент-синдрома является многофакторной и может наблюдаться почти во всех системах органов.
ИАГ, очевидно, не только вызывает снижение перфузии во всех органах брюшной полости, но и оказывает влияние на внебрюшинные органы, а в некоторых случаях даже оказывает влияние на внутричерепное давление. Проще говоря, когда внутрибрюшное давление повышается, многие органы постепенно начинают отказывать. Было установлено, что ИАГ вызывает ряд патофизиологических изменений, начиная с региональных нарушений кровотока и заканчивая явной недостаточностью систем органов и развитием АКС.
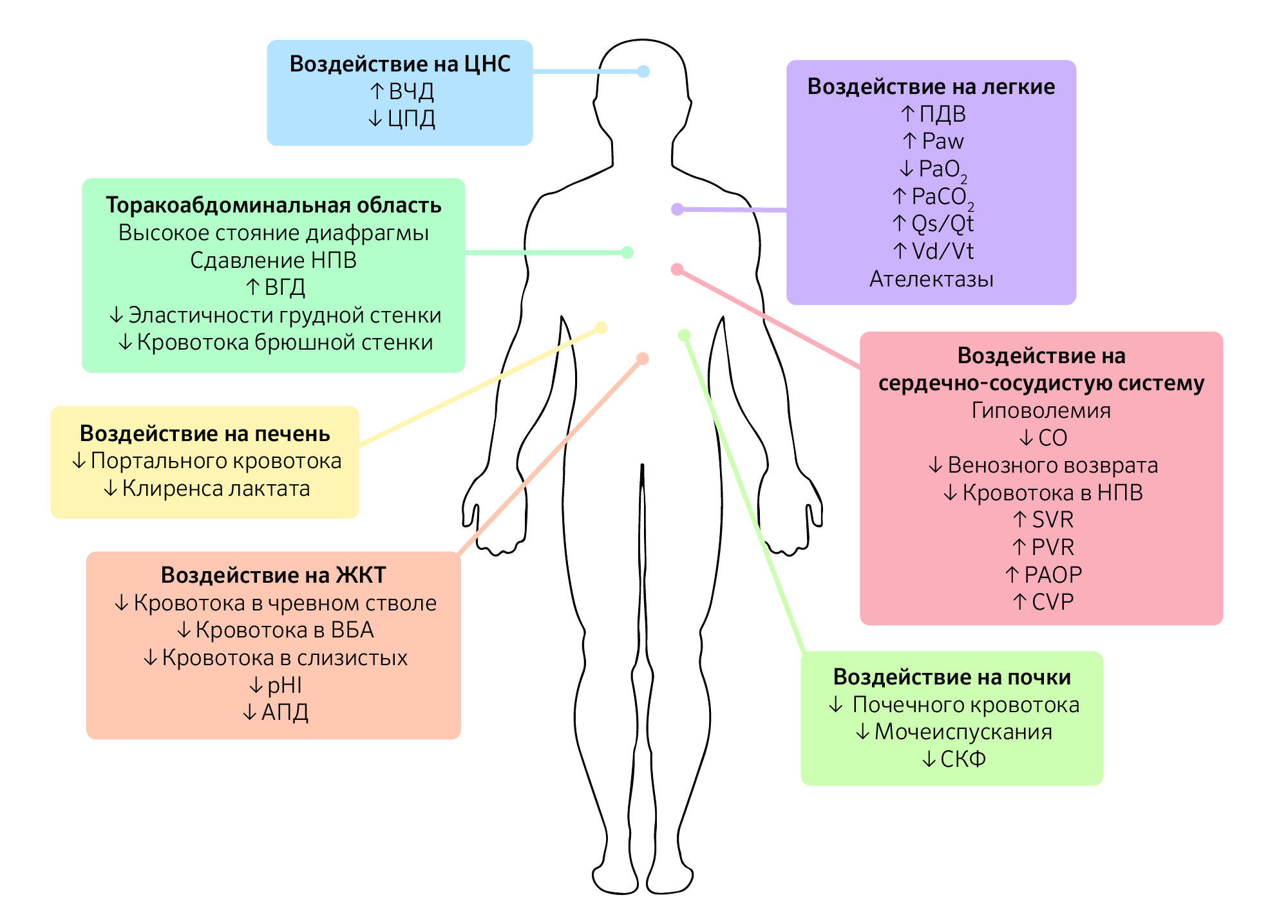
Помимо уровня ИАД и этиологии ИАГ у пациента, схожую по значимости роль играет коморбидность, которую следует принимать во внимание, поскольку это снижает порог ИАД, вызывающий клинические проявления (изображение 1).

Изображение 1 | Патофизиологические последствия интраабдоминальной гипертензии.
Последствия интраабдоминальной гипертензии не ограничиваются только органами брюшной полости, а, скорее, оказывают прямое или косвенное воздействие на каждую систему органов в организме. Схема влияния ИАГ на системы органов.
Сокращения: ВЧД — внутричерепное давление; ЦПД — церебральное перфузионное давление; ВГД — внутригрудное давление; НПВ — нижняя полая вена; ВБА — верхняя брыжеечная артерия; pHI — pH слизистой желудка ; АПД — абдоминальное перфузионное давление; ПДВ — пиковое давление вдоха; Paw, mean airway pressure —среднее давление в дыхательных путях; PaО2 — парциальное давление кислорода в артериальной крови; PaCO2 — парциальное давление углекислого газа в артериальной крови; Qs/Qt — внутрилегочный шунт; Vd/Vt — легочное мертвое пространство; CO, cardiac output — сердечный выброс; SVR — системное сосудистое сопротивление; PVR — легочное сосудистое сопротивление; PAOP — окклюзионное давление в легочной артерии; CVP — центральное венозное давление; СКФ — скорость клубочковой фильтрации.
Повышение ИАГ увеличивает внутригрудное давление путем брюшно-грудной передачи через краниальное смещение диафрагмы. Это явление создает прямое сжатие внутригрудных органов. Прямая компрессия сердца вызывает снижение сократительной способности, наполнения сердца и эластичности правого желудочка. ИАГ также приводит к нарушению венозного возврата, поскольку давление нижней полой вены увеличивается параллельно увеличению ИАГ, это отмечается даже при ИАД 10 мм рт. ст. Кроме того, отклонение диафрагмы вызывает анатомическое сужение полой вены, что приводит к дальнейшему снижению венозного возврата к сердцу и, в конечном счете, сердечного выброса. С другой стороны, сдавление легочной паренхимы приводит к сдавлению сосудистой сети, тем самым увеличивая легочное, аортальное и системное сосудистое сопротивление. Потому, несмотря на снижение венозного возврата и сердечного выброса, среднее артериальное давление остается стабильным, что делает его неточным гемодинамическим маркером.
Измерение давления на основе внутрисердечного или внутрисосудистого объема также имеет тенденцию быть недостоверным. Это объясняется тем, что, как окклюзионное давление легочной артерии (pulmonary artery occlusion pressure, PAOP), так и центральное венозное давление (central venous pressure, CVP) измеряются пропорционально барометрическому давлению, когда на самом деле эти показатели — сумма внутрисосудистого и внутригрудного давления.
Параметрами, которые более точно отражают состояние внутрисосудистого объема, являются следующие: конечный диастолический объем правого желудочка (right ventricular end-diastolic volume, RVEDV), общий конечный диастолический объем (global end-diastolic volume, GEDV) и ударный объем, поскольку они остаются незатронутыми изменениями внутригрудного давления.
Аналогичным образом повышенное ИАД передается в грудную клетку главным образом через отклонение диафрагмы, вызывающее сдавление легочной паренхимы. Паренхиматозное сжатие при ИАД 16 мм рт. ст. снижает эластичность легочной ткани на 50 %. Паренхиматозное давление также вызывает снижение емкости вдоха и функциональной остаточной емкости, в то время как пиковое инспираторное, экспираторное и среднее давление в дыхательных путях увеличиваются. В результате возникает альвеолярный ателектаз, увеличивается альвеолярное мертвое пространство, снижается легочный капиллярный кровоток, что приводит к снижению транспорта кислорода и снижению экскреции углекислого газа, а также увеличению фракции внутрилегочного шунта (Qsp/Qt) и рассогласованию вентиляции и перфузии (VQ) и, в конечном счете, к гипоксемии и гиперкапнии.
Несколько механизмов были предложены в качестве этиологии для ИАГ-индуцированной почечной дисфункции и недостаточности. Компрессия почечных артерий и вен в сочетании с компрессией почечных канальцев — вероятный механизм, лежащий в основе ИАГ/АКС-индуцированной почечной дисфункции и недостаточности, сопровождающейся снижением сердечного выброса. Различные авторы предположили, что прямое сдавление паренхимы провоцирует развитие «синдрома почечного компартмента», при котором почечный артериальный кровоток уменьшается, а почечное венозное давление и почечное сосудистое сопротивление повышается. Это приводит к тому, что кровь шунтируется от коры почек и клубочков, что приводит к нарушению функции клубочков и канальцев, вызывая ишемию почек и последующую почечную недостаточность.
При ИАД более 15 мм рт.ст. отмечается олигурия, в то время как анурия проявляется при ИАД более 30 мм рт. ст. Клинически наблюдаются изменения в функции почек, такие как снижение СКФ, повышение содержания азота мочевины в крови (BUN) и креатинина в сыворотке крови, увеличение фракционной экскреции натрия, снижение концентрации натрия и хлорида в моче и увеличение концентрации калия в моче. Однако все эти изменения, по-видимому, могут быть устранены, если ИАГ диагностируется и успешно управляется до того, как произойдет существенная дисфункция органа.
Высокое давление в брюшной полости вызывает мальперфузию кишечника из-за нарушения артериального и венозного кровотока. Было показано, что повышение ИАД на 10 мм рт. ст. снижает брыжеечный кровоток. Снижение перфузии кишечника вызывает ишемию кишечника и даже отек кишечника и кишечную непроходимость. Перфузия слизистой оболочки кишечника также нарушается, вызывая снижение рН и молочнокислый ацидоз, который в конечном итоге повреждает слизистый барьер кишечника. Потеря слизистого барьера приводит к внутрипросветной бактериальной транслокации, приводящей к сепсису или септическому шоку и последующему ухудшению исхода.
Повышенный ИАД существенно влияет на функцию печени. Прямое сжатие печени нарушает печеночный венозный и портальный кровоток. Кроме того, сужение печеночных вен на уровне диафрагмы ослабляет печеночный венозный кровоток, в то время как печеночный артериальный поток нарушается из-за снижения сердечного выброса.
На клеточном уровне микроциркуляторный кровоток также снижается, нарушая метаболизм глюкозы, вызывая увеличение производства лактата и одновременно нарушая механизм его утилизации.
Устойчивое и длительное повышение внутрибрюшного и внутригрудного давлений вызывает повышение внутричерепного давления (ВЧД) и снижение церебрального перфузионного давления (ЦПД). Bloomfield и соавторами в ходе двух различных исследований было установлено, что при повышении внутригрудного давления снижается мозговой венозный поток, что, в свою очередь, вызывает внутримозговой отек.
Раннее выявление пациентов группы риска является первым шагом в диагностике ИАГ и АКС. WSACS рекомендует проводить скрининг на ИАГ/АКС при наличии двух или более факторов риска. Рекомендация состоит в том, чтобы оценить ИАД на исходном уровне, и, если оно повышено, то ИАД необходимо продолжать контролировать каждые 4-6 часов.
Клиническое обследование, такое как пальпация и измерение окружности живота, оказалось крайне неточным и ненадежным в диагностике ИАГ и/или АКС. Радиографический ввод, такой как обычная рентгенография грудной клетки и/или живота, УЗИ брюшной полости, компьютерная томография и МРТ брюшной полости, также оказался ограниченным, поскольку результаты не являются ни чувствительными, ни специфичными для ИАГ и АКС. Тем не менее они могут продемонстрировать наличие возможной причины ИАГ, а также могут выявить воздействие ИАД (высокий уровень стояния диафрагмы, уплощение нижней полой вены, сжатие почечных вен и повышенное усиление стенки кишечника).
Когда комбинация рентгенологических данных сочетается с клинической картиной, тогда рентгенолог и врач-клиницист должны поднять вопрос о возможной ИАГ и/или АКС в качестве дифференциального диагноза.
Лучшим методом установления или исключения факта ИАГ является измерение внутрибрюшного давления. Существуют прямые и косвенные способы определения ИАД. Прямое измерение внутрибрюшного давления может быть выполнено с помощью внутрибрюшинного катетера с датчиком давления. Методы косвенного измерения включают определение любого из следующих давлений:
- давление в нижней полой вене;
- внутрижелудочное давление;
- внутрикишечное давление;
- внутриматочное давление;
- внутрипузырное давление.
В связи с положением мочевого пузыря в брюшной полости, внутрипузырный метод считается простым, точным и минимально инвазивным; следовательно, это надежный и воспроизводимый способ измерения ИАД.
При выполнении измерения, необходимо соблюдать несколько рекомендаций:
- Сообщать о ИАД в мм рт.ст. (1 мм рт. ст. = 1,36 см H2O),
- Пациент должен находиться в положении лежа на спине, чтобы избежать ложного повышения ИАД,
- Измерения должны проводиться в конце выдоха во время расслабления мышц живота,
- Датчик должен быть обнулен в середине подмышечной линии на уровне подвздошного гребня.
Необходимое оборудование
- Катетер Фолея с мочеприемником
- Система контроля давления
- Физиологический раствор изотонический с инфузионной системой.
- Кабель датчика/преобразователя
- Шприц 30 мл
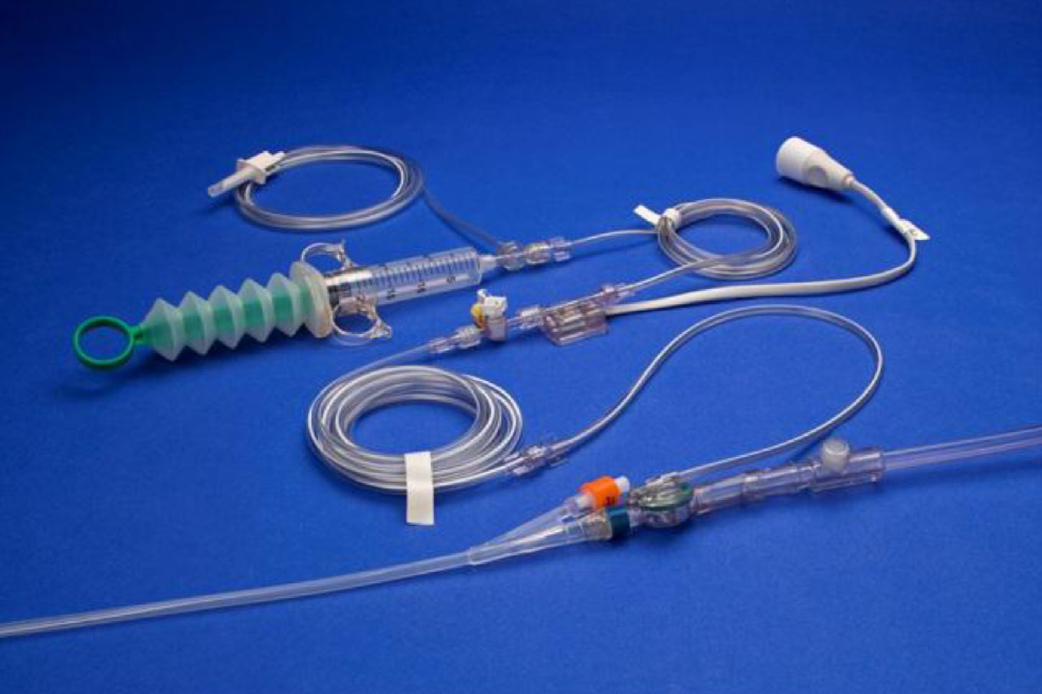
Изображение 2 | Система мониторинга ИАД ABVISER IPA
Шаги для измерения внутрипузырного давления:
- Подсоедините кабель датчика к монитору и настройте систему контроля давления.
- Расположите пациента в положении лежа на спине, чтобы избежать более высокого ИАД. Мочевой катетер устанавливается в полость мочевого пузыря.
- Отрегулируйте датчик и обнулите его так, чтобы атмосферный порт находился на уровне средней подмышечной линии, гребне подвздошной кости.
- Зафиксируйте катетер на расстоянии от порта, очистите порт спиртовым тампоном, затем подсоедините трубку датчика к порту отбора проб.
- Поверните кран на пациента и дайте шприцу заполнить максимум 25 мл по 0,9 % из пакета для внутривенного вливания.
- Поверните кран и введите 25 мл 0,9% физиологического раствора в мочевой пузырь.
- Освободите зажим на дренажной трубке для мочеиспускания, чтобы весь воздух удалялся из мочевого катетера.
- Подождите 30–60 с после установки для релаксации и стабилизации мышц детрузора мочевого пузыря.
- Измерьте ИАД в фазе выдоха, запишите показания давления на мониторе.
Установлено, что измерение ИАП имеет существенное прогностическое значение для тяжелобольных пациентов, так как ИАГ и АКС часто ассоциируются с неблагоприятными исходами. По этой причине ранняя и постоянная оценка, включая серийные измерения ИАД, должна контролироваться у любого пациента, у которого есть подозрение на ИАП/АКС.
Раннее распознавание имеет важное значение в управлении и благоприятном для пациента исходе. Необходимо понять патофизиологию ИАГ и АКС, исходить из более высокой настороженности и проверить наличие ИАГ у всех пациентов, имеющих факторы риска. В идеале хотелось бы иметь возможность диагностировать развивающийся ИАГ и АКС и вмешиваться до начала дисфункции и отказа органов и систем.
Предпочтительно, чтобы раннее терапевтическое вмешательство, будь то медицинские или хирургические попытки уменьшить ИАГ, рассматривалось как можно раньше. Руководящие принципы и рекомендации WSACS дают врачам полезное понимание ИАГ и АКС и их клинического управления для улучшения выживаемости пациентов.
Сп
