Билиарнозависимый паренхиматозный панкреатит это
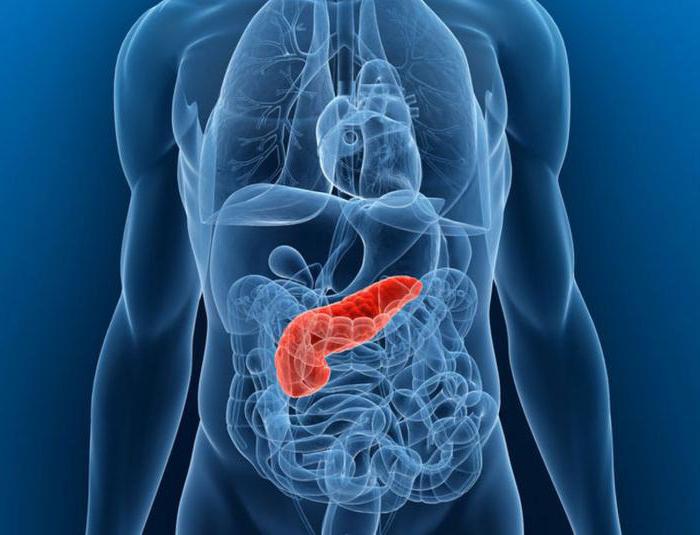
Поджелудочная железа это орган желудочно-кишечного тракта, выполняющий экзокринную и эндокринную функцию. Железа находится в брюшной полости человека и выполняет много функций, среди которых выделение ферментов для переваривания еды и продукция инсулина, для расщепления глюкозы крови.
Что такое хронический паренхиматозный панкреатит
 Хронический паренхиматозный панкреатит – это заболевание желудочно-кишечного тракта, которое поражает ткань поджелудочной железы. Заболевание при несвоевременном лечении имеет прогрессирующий характер и значительно снижает функциональные способности железы.
Хронический паренхиматозный панкреатит – это заболевание желудочно-кишечного тракта, которое поражает ткань поджелудочной железы. Заболевание при несвоевременном лечении имеет прогрессирующий характер и значительно снижает функциональные способности железы.
Паренхиматозный панкреатит характеризуется тем, что длительное время протекает бессимптомно, при этом в железе происходит вялотекущее воспаление паренхимы, что приводит к атрофическим изменениям самой ткани. Периоды обострения чередуются с периодами полного здоровья – ремиссии.
Симптомы паренхиматозного панкреатита
Рассмотрим симптомы хронического паренхиматозного панкреатита:
- Тошнота после еды, особенно при употребление в пищу алкоголя, жирной, жареной еды;
- Боль опоясывающего характера после еды;
- Вздутие и спазматические боли над всей поверхностью живота;
- Послабление стула – кашицеобразный с жирными пятнами и не переваренными волокнами.
При длительном течении заболевания наблюдается похудение, вследствие, нарушения переваривания пищи.
Симптомы билиарнозависимого панкреатита
Один из видов заболевания поджелудочной железы – это хронический паренхиматозный билиарнозависимый панкреатит. Этот вид панкреатита составляет треть всех случаев заболевания. Развивается как следствие хронического заболевания желчевыводящих путей.
Причина билиарного панкреатита:
- Холецистит;
- Желчекаменная болезнь и калькулезный холецистит;
- Холангит – вопаление желчевыводящих протоков.
Симптомы хронического билиарнозависимого паренхиматозного панкреатита:
- Боль в эпигастрии, появляющаяся через 2 часа после еды;
- Тошнота и рвота после погрешностей в диете;
- Горечь во рту и обложеность языка грязно-белым или желтым налетом;
- Запоры чередующиеся с послаблением стула;
- Повышение температуры тела до 37 градусов;
- Вздутие живота и спазмы кишечника.
Помимо основных жалоб, добавляются еще и симптомы холецистита или желчекаменной болезни – боль в правом подреберье после употребления жирной пищи, иррадиация боли в правую лопатку, спину, чувство тяжести в правом подреберье, возможно появление желтухи, сочетание болевого синдрома с желчной коликой.
История болезни при хроническом паренхиматозном билиарнозависимом панкреатите начинается с выявления хронического не леченого холецистита.
Диагностичекие критерии панкреатита
Диагностика панкреатита начинается с опроса, а также комплексного обследования в условиях поликлиники. Рассмотрим изменения, специфические для панкреатита:
- Анализ кала на копрологию – в анализе кала выявляют не переваренный волокна пищи, а также наличие жирных капель;
- Биохимический анализ крови – повышения уровня амилазы;
- Анализ мочи на амилазу – повышение уровня в несколько раз;
- Ультразвуковое обследование органов брюшной полости (УЗО ОБП) – выявляют диффузные изменения в паренхиме поджелудочной железы. При билиарнозависимом панкреатите еще выявляют хроническое воспаление желчного пузыря, его протоков и возможно камней.
- Анализ крови на глюкозу – достаточно часто, при паренхиматозном поражение поджелудочной железы, поражается и ее секреторный аппарат. Таким образом развивается недостаточная продукция инсулина и развивается сахарный диабет 2-го типа.
В клиническом анализе крови и мочи, как правило, изменения, специфические для панкреатита, отсутствуют.
Лечение паренхиматозного и билиарнозависимого панкреатита
 Лечение панкреатита начинается с подбора диетического питания и исключения алкогольных напитков в любом виде.
Лечение панкреатита начинается с подбора диетического питания и исключения алкогольных напитков в любом виде.
Группы медикаментов, которые включают для лечения панкреатита:
- Препараты, уменьшающие выработку соляной кислоты в желудке – Омепразол, Рабепразол, Эзомепразол;
- Спазмолитическая терапия показана при болевом синдроме. Применяют Но-шпу, Платифиллин, Папаверин;
- Прокинетики при атонии желудочно-кишечного тракта — Домперидон, Метоклоправид. Они улучшают моторику кишечника и ускоряют прохождение пищевого комка через кишечный тракт. Таким образом, сводятся к минимуму процессы брожения и застоя.
- Заместительная терапия проводится ферментативными препаратами. Для этого используют протеолитические, липолитические и амилолитические ферменты, которые расщепляют белки, жиры, углеводы.
При билиарнозависимом панкреатите параллельно проводят лечения желчного пузыря и заболеваний печени.
Профилактика
Профилактика заболеваний поджелудочной железы состоит в регулярном диетическом питании, употребление в еду сбалансированной пищи и полное исключение алкоголя. А также, своевременное лечение других заболеваний желудочно-кишечного тракта.
Источник
Билиарнозависимый панкреатит — патология поджелудочной железы, которая развивается на фоне других заболеваний, включая поражения печени, желчного пузыря и желчевыводящих протоков.
Согласно статистике, это достаточно распространенный недуг. Именно поэтому люди ищут дополнительную информацию. Как развивается заболевание? Какими симптомами сопровождается острый или хронический паренхиматозный билиарнозависимый панкреатит? Какие методы лечения предлагает медицина? К каким осложнениям приводит болезнь при отсутствии терапии? Ответы на эти вопросы предлагает наша статья.
Что представляет собой патология
Паренхиматозных билиарнозависимый панкреатит — воспалительное заболевание поджелудочной железы, которое связано с нарушением тока желчи. Это вторичная патология, которая является осложнением заболеваний печени или желчного пузыря.
Согласно статистике, недугу больше подвержены женщины, хотя вероятность развития заболевания у мужчин также не исключена. Панкреатит может носить как острый, так и хронический характер.
Особенности развития недуга
В норме желчь, вырабатываемая печенью, накапливается в желчному пузыре, откуда следует по желчным протокам. Сквозь специальный фатеров сосочек она попадает в двенадцатиперстную кишку. Желчь содержит в себе желчные кислоты, которые представляют собой натуральные детергенты, предназначенные для переваривания жиров.
Что происходит, когда нормальный ток желчи нарушается (это может быть вызвано, например, спазмом фатерова сосочка или же закупоркой его отверстия)? Развивается рефлюкс, при котором желчь забрасывается в проток поджелудочной железы. Давление в мелких протоках органа повышается, в результате чего происходит их разрыв — агрессивные желчные кислоты попадают непосредственно в ткани железы, запуская процесс «самопереваривания». Под воздействием желчи и собственных ферментов поджелудочная железа начинает разрушаться. Ситуация усугубляется активацией условно патогенных бактериальных микроорганизмов, что приводит к развитию воспалительного процесса.
Основные причины развития недуга. Перечень первичных заболеваний
Как уже упоминалось, билиарнозависимый панкреатит не является самостоятельным заболеванием.
Воспаление и поражение тканей железы напрямую связано с развитием тех или иных патологий.
- Желчнокаменная болезнь (образованные камни могут нарушить отток желчи).
- Нарушение сократительной активности желчного пузыря нередко ведет к обратному забросу желчи.
- Врожденные аномалии в структуре желчных протоков.
- Воспаление желчного пузыря, в том числе и его хронические формы.
- Папиллит — воспаление сосочка, сквозь который желчь попадает в полость двенадцатиперстной кишки.
- Стойкий спазм мышц сосочка.
- Цирроз и некоторые другие заболевания печени.
- Закупорка дуоденального сосочка опухолью, камнем, кистой или телами паразитов (например, аскарид).
Что может спровоцировать активацию болезни
Билиарнозависимый панкреатит — недуг, который развивается на протяжении многих месяцев. Тем не менее, существует ряд факторов, которые могут спровоцировать обострение и вызвать приступ. К их перечню относят:
- Резкое, быстрое снижение веса тела.
- Прием желчегонных препаратов (включая и лекарств растительного происхождения, отваров);
- Употребление продуктов, которые усиливают секрецию желчи (яичный желток, икра).
Билиарнозависимый панкреатит: симптомы острой формы недуга
Данное заболевание развивается медленно, порой на протяжении целого года. Но под воздействием того или иного фактора недуг может обостриться.

В таких случаях возникают весьма характерные симптомы:
- Сильная тошнота.
- Рвота, которую практически невозможно остановить.
- Повышение температуры тела.
- Резкая боль, локализованная в правом подреберье (иногда носит опоясывающий характер).
- Нарушения стула (возможна как сильная диарея, так и запор).
- Желтушность кожных покровов.
Хронические форма заболевания и особенности клинической картины
Хронический паренхиматозный билиарнозависимый панкреатит в течение длительного времени может протекать без появления тех или иных нарушений. Но по мере распространения воспалительного процесса клиническая картина становится более четкой. Наблюдаются такие характерные признаки:
- Пациенты жалуются на боль в правом боку, которая нередко распространяется в правое плече и лопатку, шею, спину. Как правило, приступы возникают в ночное время.
- Билиарнозависимый панкреатит сопровождается нарушениями пищеварения и, следовательно, диспептическими явлениями, например, вздутием живота, тошнотой, отрыжкой.
- К характерным симптомам относят и диарею. Стул пациента становится обильным и зловонным. Каловые массы имеют сероватый оттенок и кашицеобразную консистенцию.
- Хронический воспалительный процесс сопровождается потерей веса.
- Длительное нарушение работы поджелудочной железы сказывается на уровне глюкозы в крови.

Возможные осложнения
Хронический билиарнозависимый панкреатит — опасное заболевание, которое при отсутствии лечения или слишком поздно начатой терапии может привести к развитию массы опасных осложнений:
- Возможно формирование кист в тканях поджелудочной железы.
- Болезнь иногда приводит к развитию абсцесса (скопления гноя).
- К перечню опасных осложнений относят сахарных диабет, поскольку поджелудочная железа отвечает и за выработку инсулина.
- У некоторых пациентов панкреатит сопряжен с механической желтухой.
- В тяжелых случаях в результате воспаления развивается склероз (разрастание нефункциональных тканей) или некроз (отмирание клеток) железы.
Лабораторная диагностика
Панкреатит — коварное заболевание, симптомы которого порой легко спутать с другими недугами (например, печеночной коликой, холециститом, паротитом). Именно поэтому столь важной является правильная и своевременная диагностика. После сбора анамнеза пациентам назначают лабораторные исследования:
- Общий анализ крови. Дает возможность обнаружить наличие воспалительного процесса в организме (если речь идет о периоде обострения заболевания).
- Биохимический анализ крови. Позволяет определить уровень глюкозы, амилазы (фермент, обеспечивающий расщепление углеводов), липазы, трипсина, билирубина и прочих веществ.
- Исследование мочи. Она при подобной форме панкреатита приобретает темный цвет, что связано с высоким содержанием билирубина.
- Секретин-панкреозиминовый тест. Позволяет оценить функциональную активность поджелудочной железы.
Инструментальные методы диагностики
Результаты анализов могут о многом рассказать специалисту. Но поставить точный диагноз без инструментального обследования невозможно.
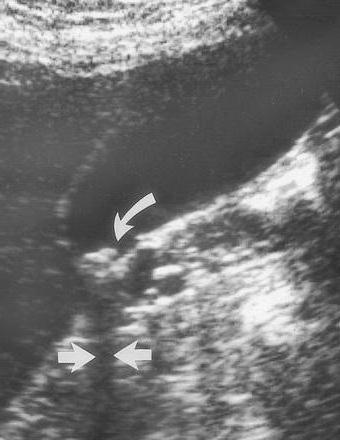
К таким методам относятся:
- УЗИ на сегодняшний день является наиболее доступным методом диагностики. Во время процедуры врач может определить размеры поджелудочной железы, выявить наличие измененных тканей, камней в желчном пузыре, аномалий в строении желчных проток.
- Трансабдоминальная ультрасонография. Это неинвазивная процедура, которая позволяет оценить состояние поджелудочной железы и дуоденального сосочка (например, во время исследования можно выявить его спазм или закупорку).
- Эндоскопическая ультрасонография. Проводится для оценки состояния поджелудочной железы и двенадцатиперстной кишки. Зонд в данном случае вводится непосредственно в желудок, что дает возможность более внимательно рассмотреть пораженные участки пищеварительного тракта.
- Одним из наиболее информативных методов является магнитно-резонансная томография. С помощью снимков врач может внимательно осмотреть поджелудочную железу, оценить состояние печени, желчного пузыря и проток.
- Во время внутривенной холангиохолецистографии специалист может внимательно изучить структуру и состояние желчных проток. В организм пациента вводится специальное контрактное вещество, после чего делаются рентгенологические снимки.
Иногда дополнительно проводятся исследования, помогающие изучить работу сосудов, питающих органы брюшной полости.
Билиарнозависимый панкреатит: лечение медикаментами
Схема терапии составляется индивидуально, так как зависит от общего состояния пациента, формы панкреатита и причин его развития.
Лечебные методы могут быть такими:
- Во время обострений пациенту вводят питательные растворы, так как употребление нормальной пищи противопоказано.
- Поскольку острый панкреатит сопровождается сильной болью и рвотой, то пациенту назначают прием анальгетиков и противорвотных лекарств.
- Для снижения выработки желудочного сока используются антисекреторные лекарства.
- Антибиотики назначают для профилактики инфекционных заболеваний.
- Во время терапии также важно следить за состоянием пациента, по мере необходимости корректируя уровень сахара в крови.
- Вне обострения проводится заместительная терапия — пациенты принимают препараты, которые содержат искусственные ферменты. Это помогает нормализовать процессы пищеварения.
Диета при поражении поджелудочной железы
Как при острый, так и при хроническом билиарнозависимом панкреатите требуется соответствующее питание. В первые три дня пациентам противопоказан прием пищи. Им можно лишь пить негазированную щелочную воду. В дальнейшем в рацион постепенно вводят легкие блюда – пюре из овощей, овсянку.

На протяжении всей жизни людям, склонным к заболеваниям поджелудочной железы, рекомендуется придерживаться белковой диеты. В организм также должно поступать нужное количество витаминов и минералов. А вот от пищи, содержащей жиры животного происхождения, стоит отказаться. Противопоказан и алкоголь.
Хирургическое лечение
В некоторых случаях справиться с заболеванием с помощью консервативных методов не удается. Показанием к хирургическому вмешательству является калькулезный холецистит и некоторые другие заболевания. Операция предусматривает удаление желчного пузыря. Рецидив билиарнозависимого панкреатита после холецистэктомии маловероятен.
В большинстве случаев проводится лапароскопическая операция — удаление желчного пузыря или камней с помощью специального оборудования, которое вводится внутрь сквозь небольшие проколы на теле.
Профилактика
Сегодня многие люди сталкиваются с таким заболеванием, как билиарнозависимый панкреатит. Симптомы, прогноз, причины и возможные осложнения — это важные вопросы, на которые всегда нужно обращать внимание.
Но предотвратить развитие недуга гораздо проще, чем заниматься его лечением. Специфической профилактики, к сожалению, не существует. Крайне важно сосредоточится на лечение первичных заболеваний печени и желчного пузыря. Раз в год нужно проходить профилактические гастроэнтерологические осмотры. Кроме того, важно придерживаться белковой диеты, отказаться от вредных привычек и пищи, богатой жирами.
Хр. билиарнозависимый панкреатит — опасное заболевание, которое ни в коем случае нельзя игнорировать. При появлении любых симптомов нужно обратиться к врачу.
Источник
Главная –
Заболевания –
Панкреатит хронический билиарнозависимый
Билиарнозависимый хронический панкреатит – это длительно текущее (более 6-ти месяцев) заболевание поджелудочной железы, развивающееся на фоне заболеваний и врожденных (имеющихся при рождении) патологий (отклонений от нормы) желчевыводящих путей (желчного пузыря и желчных протоков – трубчатых ходов, по которым движется желчь (жидкость, вырабатываемая печенью)) и проявляющееся прекращением или полной утратой функций поджелудочной железы (выделения гормонов (веществ, регулирующих работу организма) и ферментов (белков, ускоряющих химические реакции в организме)).
Билиарнозависимый панкреатит встречается довольно часто – заболевания желчевыводящих путей являются причиной приблизительно половины случаев всех хронических панкреатитов.
Симптомы панкреатита хронического билиарнозависимого
- Боли – как правило, возникающие по типу желчной (печеночной) колики (приступа острых болей в правом подреберье и верхних отделах живота, чаще появляющихся в ночные часы и иногда иррадиирующих (распространяющихся) в спину, правое плечо, правую лопатку, шею). Приступы желчной колики часто маскируются под клинические проявления (симптомы) панкреатита.
- Диспептические явления (вздутие и/или урчание в животе, отрыжка, тошнота и рвота).
- Диарея (частый жидкий стул) – 2-4 раза в сутки. Стул обильный, зловонный, кашицеобразной консистенции, может быть сероватого цвета и содержать непереваренные остатки пищи (лиентерея), кал становится жирным, плохо смывается со стенок унитаза (стеаторея).
- Механическая желтуха (пожелтение кожи, слизистых оболочек и склер (белков глаз) вследствие повышения в крови и тканях уровня билирубина (желчного пигмента (красящего вещества)), возникшего вследствие непроходимости желчных протоков (ходов, по которым движется желчь (жидкость, вырабатываемая печенью)).
- Сахарный диабет.
- Снижение веса.
Причины
Причинами билиарнозависимого панкреатита могут стать следующие заболевания.
- Желчнокаменная болезнь.
- Аномалии (нарушения строения) желчных протоков.
- Гипокинезия желчного пузыря (нарушение сократительной активности желчного пузыря, вследствие которой в норме в 12-перстную кишку из него выделяется желчь).
- Некалькулезный (бескаменный, то есть не образующий камней) холецистит (воспаление желчного пузыря).
- Цирроз печени.
- Папиллит (воспаление устья большого дуоденального сосочка – анатомического образования 12-перстной кишки, при помощи которого в нее поступают сок поджелудочной железы и желчь).
- Спазм (стойкое сокращение) сфинктера Одди (кольцевидной мышцы, располагающейся в большом дуоденальном сосочке).
- Стриктуры (стойкие сужения) большого дуоденального сосочка.
- Обтурация (закупорка) большого дуоденального сосочка камнем, опухолью, паразитами (организмами, существующими за счет других организмов).
Факторами, провоцирующими болевой приступ при билиарнозависимом панкреатите, являются:
- употребление продуктов, содержащих желчегонные компоненты (повышающие выработку желчи), — икры, яичного желтка и т.д.;
- прием желчегонных препаратов (в том числе и растительных);
- быстрое снижение веса.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
- Анализ анамнеза заболевания и жалоб пациента (когда (как давно) появились боль в правом подреберье и верхних отделах живота, тошнота и рвота, вздутие живота, отрыжка, диарея (частый жидкий стул), снижение массы тела, с чем пациент связывает возникновение этих симптомов).
- Лабораторные данные.
- Общеклинический анализ крови: повышение содержания в крови лейкоцитов (белых клеток крови), скорости оседания эритроцитов (красных клеток крови) — лабораторного показателя, указывающего на наличие воспаления в организме (СОЭ). Эти явления наблюдаются, как правило, при обострении заболевания.
- Биохимический анализ крови: повышение уровня глюкозы (сахара) в крови, липазы (фермента (белка, ускоряющего химические реакции в организме), участвующего в расщеплении жиров), амилазы (фермента, участвующего в расщеплении углеводов), трипсина и эластазы I (ферментов, участвующих в расщеплении белков), трансаминаз печени (аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ)) – белков, участвующих в обмене аминокислот (молекул, из которых состоят белки) и попадающих в кровоток при повреждении ткани печени, гамма-глутамилтранспептидазы (фермента печени и поджелудочной железы, уровень которого в крови возрастает при заболеваниях печени), билирубина (желчного пигмента (красящего вещества), образующегося в результате разрушения эритроцитов), щелочной фосфатазы (фермента печени, повышение уровня которого в крови свидетельствует о повреждении ее ткани).
- Общеклинический анализ мочи: моча темная (цвета темного пива) из-за присутствия в ней билирубина. В моче может обнаруживаться глюкоза, отсутствующая в норме (при тяжелом сахарном диабете).
- Общеклинический анализ кала может свидетельствовать о нарушении экскреторной (выделительной) активности поджелудочной железы. Может отмечаться повышенное содержание в кале нейтральных жиров (жировых компонентов пищи, не подвергшихся расщеплению или усвоению и выделенных в неизмененном виде), жирных кислот, наличие непереваренной клетчатки (пищевых волокон).
- Секретин-панкреозиминовый (церулеиновый) тест – заключается в стимуляции внешнесекреторной функции (функции выработки пищеварительных ферментов) подже лудочной железы последовательным внутривенным введением секретина (гормона, вызывающего выделение сока поджелудочной железы), а через 30 минут — холецистокинина (гормона, вырабатывающегося в ответ на поступление пищевой кашицы в 12-перстную кишку и вызывающего сокращение желчного пузыря и выработку ферментов поджелудочной железы). Оценивается количество секрета (выделяемого вещества) в полученных 6-ти порциях содержимого 12-перстной кишки, концентрация бикарбо натов (солей, вырабатываемых поджелудочной железой) в первых 3-х и ферментов — в последних 3-х порциях. Тест применяется для оценки функциональной активности поджелудочной железы (способности данного органа участвовать в пищеварении).
- Инструментальные данные. Методов достаточно много, и для диагностики билиарнозависимого панкреатита используются не все – обычно бывает достаточно лишь некоторых из нижеперечисленных.
- Ультразвуковое исследование (УЗИ) брюшной полости – неинвазивное (без проникновения через кожу или слизистые оболочки) исследование организма человека с помощью ультразвуковых волн. Позволяет выявить изменения в ткани поджелудочной железы, затруднения проходимости желчных протоков, наличие камней в желчном пузыре.
- Компьютерная томография (КТ) брюшной полости – метод, позволяющий сканировать различные органы послойно с использованием рентгеновского излучения. КТ применяется для оценки состояния поджелудочной железы и соседних органов, выявления затруднения проходимости желчных протоков, камней в желчном пузыре.
- Магнитно-резонансная томография (МРТ) – высокоинформативный диагностический метод. Применяется, в основном, для исследования патологических (отсутствующих в норме) процессов в мягких тканях (мышцах, внутренних органах). Диагностическая функция МРТ при билиарнозависимом панкреатите аналогична таковой у КТ.
- Трансабдоминальная ультрасонография (ТУС) – метод ультразвуковой диагностики заболеваний поджелудочной железы, при котором сканирование производится через брюшную стенку (переднюю стенку живота). Позволяет оценить состояние ткани поджелудочной железы, большого дуоденального сосочка (анатомического образования 12-перстной кишки, с помощью которого желчь (жидкость, вырабатываемая печенью) и сок поджелудочной железы поступают в 12-перстную кишку), выявить затруднения проходимости желчных протоков, наличие камней в желчном пузыре.
- Эндоскопическая ультрасонография (ЭУС) – метод ультразвуковой диагностики заболеваний поджелудочной железы, при котором сканирование производится через стенки желуд ка и 12-перстной кишки. Диагностическая функция аналогична таковой у ТУС. Применяется в тех случаях, когда в ходе проведения ТУС не удается детально рассмотреть поджелудочную железу и большой дуоденальный сосочек (в случае выраженного метеоризма (вздутия живота), у тучных пациентов).
- Рентгенография брюшной полости – исследование брюшной полости с использованием рентгеновского излучения. Позволяет оценить состояние поджелудочной железы и близлежащих органов, выявить наличие камней в желчном пузыре.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) – исследование желчных и панкреатических протоков. С помощью специального прибора фиброгастродуоденоскопа протоки заполняются контрастным веществом, за распространением которого можно наблюдать при помощи рентгена. Данное исследование помогает обнаружить нарушения оттока желчи и панкреатического сока (сока поджелудочной железы).
- Магниторезонансная панкератохолангиография (МРПХГ, метод обследования желчных протоков, позволяющий оценить их проходимость и диагностировать поражения).
- Чрескожная чреспеченочная холангиография — эндоскопическое исследование желчных протоков после введения йодсодержащего контрастного вещества.
- Внутривенная холангиохолецистография – метод рентгенологического исследования, используемый для того, чтобы рассмотреть внутри- и внепеченочные желчные протоки. При этом методе исследования контрастное вещество вводится внутривенно в виде инъекции.
- Ангиография висцеральных артерий – метод рентгенологического исследования кровеносных сосудов, применяется для оценки проходимости артерий, питающих органы брюшной полости.
- Сцинтиграфия и позитронно-эмиссионная томография — методы, при которых в организм вводятся радиоактивные (испускающие ионизирующее — вызывающее образование заряженных частиц — излучение) вещества для получения изображения.
- Возможна также консультация терапевта.
Лечение панкреатита хронического билиарнозависимого
Выделяют консервативное (безоперационное) и хирургическое лечение заболевания, а также общие рекомендации.
- Общие рекомендации.
- Диетотерапия. Диету необходимо соблюдать на протяжении всей жизни — стол №5п по Певзнеру (диета с повышенным содержанием легкоусвояемого белка (но не более 110 г/сутки), витаминов и минеральных веществ и ограничением жиров (особенно животных)). В случае обострения заболевания больные в течение 3-х дней не употребляют никакой пищи, разрешается пить негазированные щелочные минеральные воды.
- Отказ от алкоголя.
- Консервативное лечение проводится с целью устранения симптомов заболевания.
- Заместительная терапия (медикаментозное лечение, направленное на возмещение утраченной или ослабленной экзокринной (выделительной) функции поджелудочной железы (выработки панкреатического сока – вещества, расщепляющего углеводы и жиры)). Заместительная терапия проводится вне обострения и осуществляется с помощью микрокапсулированных ферментов (белков, расщепляющих питательные вещества (белки, жиры, углеводы) и заключенных в капсулы).
- Нутритивная поддержка пациента во время обострений – введение в организм искусственных питательных смесей с лечебными целями.
- Анальгетические (обезболивающие) и противорвотные препараты – применяются для устранения/облегчения боли, тошноты и рвоты.
- Антисекреторные препараты — применяются для снижения выработки желудочного сока.
- Антибактериальные препараты — назначаются для профилактики инфекционных осложнений.
- Коррекция гликемии (уровня глюкозы (сахара) в крови) – поддержание оптимального уровня глюкозы в крови.
- Хирургическое лечение проводится при калькулезном холецистите (наличии камней в желчном пузыре) и выполняется двумя способами:
- классическим (лапаротомическим) – передняя брюшная стенка вскрывается, и пораженный желчный пузырь удаляется вместе с камнями;
- лапароскопическим — все действия проводят через небольшие (0,5-1,5 см) проколы в брюшной стенке, при этом используют видеооборудование, и хирург во время выполнения манипуляций наблюдает за ходом операции с помощью экрана.
Осложнения и последствия
- Кисты (патологические (отсутствующие в норме) полости в ткани органа, имеющие стенку и содержащие жидкость).
- Абсцессы (ограниченные капсулой скопления гноя в тканях) поджелудочной железы.
- Сахарный диабет – является одновременно и симптомом, и осложнением заболевания.
- Механическая желтуха (пожелтение кожи, слизистых оболочек и склер (белков глаз) вследствие повышения в крови и тканях уровня билирубина (желчного пигмента (красящего вещества)), возникшего из-за непроходимости желчных протоков (ходов, по которым движется желчь – жидкость, вырабатываемая печенью).
- Панкреосклероз (разрастание соединительной (функционально неактивной) ткани в поджелудочной железе).
- Панкреонекроз (омертвение поджелудочной железы или ее участка).
Профилактика панкреатита хронического билиарнозависимого
- Своевременное лечение и контроль заболеваний желчного пузыря и желчевыводящих путей (трубчатых образований, по которым движется желчь – жидкость, выделяемая печенью).
- Соблюдение диеты, ограничение употребления в пищу жиров, желчегонных (повышающих выработку желчи) продуктов – яичного желтка, икры, сливочного масла, сметаны и т.д.
- Регулярное прохождение обследования у гастроэнтеролога – 1 раз в год.
- Авторы
Оганесян Татьяна Сергеевна, врач-гастроэнтеролог.
Певцова Анастасия Владимировна, врач-методист, акушер-гинеколог, медицинский редактор.
Ельчанинова Ольга Николаевна, редактор.
Что делать при панкреатите хроническом билиарнозависимом?
Источник
