Что такое рецидивирующий панкреатит и можно ли его вылечить

 Хронический рецидивирующий панкреатит
Хронический рецидивирующий панкреатитВ 1963 году на Международной Марсельской конференции была принята классификация 5 видов панкреатита. Так, по соглашению ведущих специалистов в области гастроэнтерологии были выведены основные группы:
- Острый панкреатит.
- Острый рецидивирующий панкреатит с биологическим и клиническим восстановлением органа пищеварения.
- Хронический рецидивирующий панкреатит, характеризующийся острыми атаками и неполным восстановлением тканевой структуры поджелудочной железы.
- Обструктивный панкреатит, который обусловлен нарушением проходимости проточного железистого канала и наличием камнеобразования.
- Необструктивная хроническая форма панкреатита, которая характеризуется функциональным и/или анатомическим повреждением органа пищеварительной системы.
В этой статье мы постараемся дать полную оценочную характеристику всех клинических проявлений, причин, симптоматических признаков, методов диагностики и способах лечения одного из видов хронического течения заболевания – рецидивирующего панкреатита хронической формы.
 Диагностика панкреатита
Диагностика панкреатита
Причины и клиническое проявление болезни
Хронический рецидивирующий панкреатит наблюдается чаще всего при холелитиазе, или желчнокаменной болезни, которая характеризуется образованием конкрементов (камней) в жёлчном пузыре или желчевыводящих протоках. Причинно-следственным фактором возникновения хронической формы заболевания поджелудочной железы принято считать злоупотребление алкоголем в сочетании с обильным иррациональным питанием. К другим причинам хронического течения панкреатита можно отнести:
- вирусное поражение органа пищеварения;
- механическое повреждение, приводящее к сотрясению поджелудочной железы;
- эндоскопическое или хирургическое вмешательство, приводящее к травматическому состоянию;
- психогенное воздействие: нервное перенапряжение, стрессовая ситуация;
- спастическое состояние сосудов;
- мышечная атрофия на выходе панкреатических и/или желчных проточных каналов.
Немаловажное значение имеет отношение больного человека к курению.
Важно! По статистике Всемирной организации здоровья (ВОЗ), в 75% повышается риск заболевания у курящих людей.
При хроническом панкреатите, рецидивирующее течение болезни характеризуется экзокринной недостаточностью, то есть неполноценной выработкой поджелудочной железы внешнесекреторных железистых веществ (пищеварительных ферментов). Рецидивирующее состояние хронического панкреатита – это результат перенесенной острой формы заболевания, при которой в поджелудочной железе образуется псевдокиста. Накапливая жидкость, она увеличивается в размерах и за счёт сдавливания соседних анатомических органов вызывает болевой синдром, нарушая при этом функциональную работу двенадцатиперстной кишки, желудка и всей пищеварительной системы. Прогрессирование болезни приводит к истощению железистой ткани, разрастанию (фиброзу), замещению соединительных тканей паренхимы поджелудочной железы.
Важно! Хронический паренхиматозный панкреатит с рецидивирующим болевым синдромом может стать причиной повторного проявления острой формы панкреатита.
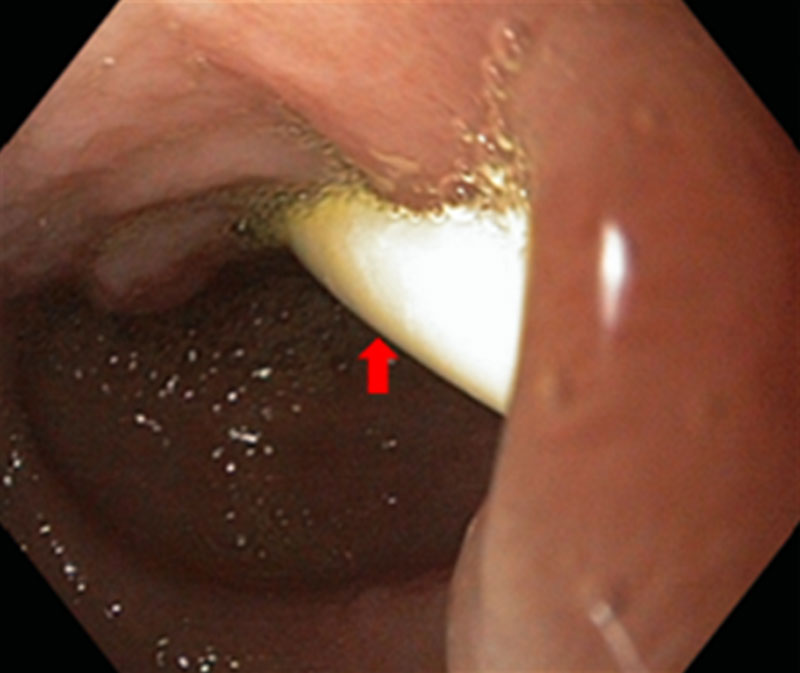 Псевдокиста поджелудочной железы
Псевдокиста поджелудочной железы
Как распознать хроническое течение болезни по симптоматическим признакам
Как правило, перед началом болевого синдрома у пациента наблюдается стеаторея, то есть каловые массы имеют жирный и блестящий окрас, зловонный запах и плохо смываются водой со стенок унитаза. Из-за нарушения желчного оттока у некоторых больных появляется так называемая механическая желтуха, которая окрашивает кожный покров в жёлтый цвет. В дальнейшем панкреатическая «драма» продолжает доставлять дискомфорт человеку. Болевой синдром имеет опоясывающий характер, который иррадиирует в левую часть спины, затрагивая область лопатки, подреберья и эпигастрия, то есть проекционную область желудка. При диагностическом осмотре в результате пальпации специалисты отмечают недвижимое уплотнение в околопупочной зоне, что может свидетельствовать о начале ракового новообразования на поджелудочной железе. К другим клиническим симптомам рецидивирующего панкреатита при хроническом течении относятся:
- ухудшение самочувствия больного;
- метеоризм, диарея, а также запор;
- тошнота и постоянные рвотные позывы;
- повышенное слюнотечение.
Нередко причиной такой симптоматики становится нарушение диетических норм питания и/или злоупотребление алкогольными напитками. Также эмоциональное перенапряжение и/или стрессовые ситуации могут вызвать очередной приступ хронического обострения органа пищеварения. Болевой синдром может доставлять дискомфорт человеку от нескольких часов до 5-7 дней.
Важно! При первых симптоматических признаках рецидивирующего хронического панкреатита следует немедленно обращаться к гастроэнтерологу или участковому терапевту, которые окажут квалифицированную медицинскую помощь и предложат дальнейшие лечебные действия.
Диагностика и комплексная терапия при рецидивирующем состоянии
Помимо стандартного диагностического обследования, которое включает в себя ультразвуковое сканирование (УЗИ) органов брюшной полости и компьютерную томографию, необходимо определить функциональное состояние экзокринной системы органа пищеварения. Обязателен лабораторный анализ экскрементов (копрограмма) — микроскопическое исследование на предмет выявления непереваренной пищи. Оценочное состояние экзокринной системы поджелудочной железы позволяет определить дальнейшие действия по эффективности заместительной ферментной терапии и подобрать соответствующую программу комплексного медицинского воздействия.
Лечение хронического рецидивирующего панкреатита требует индивидуального подхода к каждому больному, так как следует учитывать возрастные, половые и физиологические особенности пациента. К общей схеме комплексного лечения можно отнести лечебное голодание в первые 2-4 дня стационарного лечения и строгую диету в последующие дни. Наиболее распространённым и рациональным является диетическое питание по методике М. И. Певзнера (диета №5). Диета была разработана автором в середине XX столетия и пользуется популярностью в наши дни.
Важно! Диетический стол № 5 – это оптимальное количество органических компонентов (белков, жиров и углеводов), которые необходимы человеку по его физиологическим потребностям при заболеваниях органов пищеварительной системы, печени, жёлчного пузыря и желчевыводящих протоков при любых стадиях обострения.
Суточная энергетическая ценность употребляемых продуктов не должна превышать 2000-2500 ккал. Ежедневной нормой потребления органических веществ принято считать:
- углеводы – 250-350 г;
- жиры – 70-80 г;
- белки – 90-100 г.
 Правильное питание — залог успешного лечения панкреатита
Правильное питание — залог успешного лечения панкреатита
Все продукты питания должны быть термически обработаны, то есть запечены в духовке или отварены. Рекомендуемое суточное число приемов пищи должно быть не менее 5-6 раз. Традиционной схемой медикаментозного лечения, является диагностический стандарт № 125 от 17 апреля 1998 года, разработанный Министерством здравоохранения Российской Федерации, который предусматривает применение фармакологических лекарственных средств. Тактика терапевтического воздействия следующая:
- В случае хронического или острого течения заболевания необходима срочная и непрерывная аспирация панкреатического сока, а также внутривенное введение фармакологических препаратов, обеспечивающих секреторное снижение желудочного содержимого. К таковым относятся Ранитидин, Фамотидин и другие фармакологические комбинации.
- При необходимости во избежание гиповолемического шока больному вводится определённое количество инсулина.
- Для подавления желудочной и панкреатической секреции и для купирования болевого синдрома вводятся ингибиторы: Рабепразол, Омепразол, Эзомепразол и другие фармакологические лекарственные препараты.
- Ферментная токсемия, определяющая степень тяжести заболевания, устраняется форсирующими дозами диуретиков: Маннитол, Лазикс и прочие препараты.
Кроме этого, необходимо обеспечить снижение кровяного давления в желчевыводящей протоковой системе поджелудочной железы. Достигается это с помощью миотропных спазмолитиков (Мебеверин, Дротаверин и пр.) и холиблокаторов (Платифиллин, Гастроцепин и пр.). Все дальнейшие действия по медикаментозному лечению должны быть направлены на восстановление панкреатического секрета и качественное обеспечение оттока в желчевыводящих каналах. При необходимости применяется антибактериальная терапия. Показанием к оперативному вмешательству служит несостоятельность фармакологической коррекции органа пищеварения.
 При рецидивирующем панкреатите необходимо принимать комплекс медикаментов
При рецидивирующем панкреатите необходимо принимать комплекс медикаментов
Прогноз при хроническом панкреатите
Благоприятный прогноз выживаемости при хроническом состоянии можно обеспечить с помощью строгой диеты, отказа от курения и употребления алкоголя, адекватного и своевременного медицинского воздействия, а также при условии соблюдения всех рекомендаций лечащего врача. Тяжелые осложнения могут привести к летальному исходу.
Следите за собой и будьте всегда здоровы!
Источник
Хронический рецидивирующий панкреатит — воспаление поджелудочной железы, симптомы которого периодически возникают на протяжении всей жизни человека, что способствует атрофии и некрозу тканей органа. В результате поджелудочная железа утрачивает свои функции, нарушаются процессы пищеварения. Хроническая форма панкреатита чаще всего возникает при неправильном лечении острого типа.

Хронический рецидивирующий панкреатит — воспаление поджелудочной железы, симптомы которого периодически возникают на протяжении всей жизни человека, что способствует атрофии и некрозу тканей органа.
Причины
Как и острый, хронический панкреатит развивается под воздействием следующих факторов:
- Заболевания желчного пузыря. При забросе желчи в панкреатические протоки происходят химические реакции, способствующие накоплению веществ, которые стимулируют синтез пищеварительных ферментов. Панкреатический сок, застаивающийся в железе, постепенно разрушает ее ткани. Орган отекает, появляются участки кровоизлияния.
- Употребление алкоголя, оказывающего негативное воздействие на паренхиму поджелудочной.
- Болезни желудка и двенадцатиперстной кишки. Попадание кишечного содержимого в панкреатические протоки происходит при неправильной работе сфинктера Одди. Способствуют этому гастрит и язва желудка, нарушение моторики или воспаление двенадцатиперстной кишки.
- Интоксикация организма. Отравление токсичными веществами, продуктами жизнедеятельности гельминтов, лекарственными препаратами — распространенные причины хронического панкреатита. Не менее вредно потребление продуктов, содержащих пестициды и химические добавки.
- Нарушение кровообращения. Возникает при атеросклерозе, артериальной гипертензии, беременности, сахарном диабете. Недостаточное поступление кислорода и питательных веществ приводит к развитию хронического воспалительного процесса в поджелудочной железе.
- Переедание. При нарушении жирового обмена производится повышенное количество пищеварительных ферментов. Если патологический процесс принимает рецидивирующий характер, риск развития панкреатита многократно увеличивается. В группу риска входят люди, предпочитающие жирную и жареную пищу.
- Прием некоторых лекарственных препаратов. Развитию хронического панкреатита способствует потребление антибактериальных, противогрибковых и гормональных препаратов, нестероидных противовоспалительных средств, диуретиков, сульфаниламидов.
- Травмы брюшной полости. Развитию панкреатита способствуют хирургические вмешательства в двенадцатиперстную кишку, желудок, желчный пузырь, тупые травмы и ранения живота.
- Аутоиммунная агрессия. В результате аллергических реакций в организме начинают вырабатываться антитела, которые разрушают здоровые клетки. При аутоиммунном панкреатите железа уничтожает сама себя.
- Инфекционные заболевания. К развитию рецидивирующего панкреатита может привести хронический тонзиллит, опоясывающий лишай, кишечные инфекции, гепатит, свинка, гнойный перитонит и сепсис.
- Генетическая предрасположенность. Некоторые особенности строения пищеварительной системы, способствующие развитию панкреатита, передаются по наследству.
Употребление не всех фруктов разрешено при панкреатите.
Лимон при панкреатите запрещено употреблять.
Можно ли употреблять грибы при панкреатите? Об этом можно прочитать тут.
Симптомы и протекание болезни
Рецидивирующий панкреатит отличается волнообразным течением, при котором периоды обострения сменяются ремиссией. Последняя протекает без симптомов либо имеет слабовыраженные, не свойственные заболеванию, признаки.
В момент возникновения первого обострения патологические изменения в тканях органа становятся выраженными.
Первыми признаками панкреатита являются:
- Боли в эпигастральной области, отдающие в левое подреберье и область спины, становятся опоясывающими. Неприятные ощущения имеют постоянный или приступообразный острый характер. Иногда боль отдает в область сердца, что затрудняет постановку диагноза. В период ремиссии имеет слабовыраженный тупой характер.
- Признаки нарушения процессов пищеварения. К ним относят тошноту, рвоту, метеоризм, жидкий стул, изжогу, отрыжку. Приступы рвоты при обострении панкреатита имеют частый характер, они не приносят облегчения. Длительные запоры чередуются с диареей. Возникают процессы брожения и гниения. Нарушение всасывания питательных веществ в кишечнике приводит к истощению организма.
- Желтушность кожных покровов и склер. Кожа больного рецидивирующим панкреатитом имеет коричневатый оттенок, отличается повышенной сухостью. На животе и спине могут возникать красные пятна, не меняющие цвет при нажатии.
- Атрофия подкожной жировой клетчатки в области поджелудочной железы. Сопровождается умеренными вздутием эпигастральной области. При пальпации ощущается болезненность в левом боку, вокруг пупка.
- Умеренное увеличение печени и селезенки.
- Проявления интоксикации организма — повышение температуры тела, общая слабость, скачки артериального давления.

При панкреатите боли в эпигастральной области, отдающие в левое подреберье и область спины, становятся опоясывающими.
Методы диагностирования рецидивирующего панкреатита
Выявить рецидивирующий панкреатит несложно. Для этого используют:
- УЗИ поджелудочной железы. Помогает обнаружить увеличение органа, неоднородность структуры тканей, наличие множественных новообразований (кальцинатов).
- Фиброгастроскопию. Во время процедуры осматриваются слизистые оболочки желудка и двенадцатиперстной кишки, вовлекающиеся в патологический процесс при панкреатите.
- КТ. Метод используется для определения характера, объема и локализации изменений в паренхиме.
- МРТ. Позволяет обнаружить закупорку панкреатических протоков.
- Общий и биохимический анализы крови. Отражают характерные для воспалительного процесса изменения, скачки уровня ферментов.
- Копрограмма. Помогает обнаружить нарушение пищеварения, определить количество поступающих в кишечник ферментов.

УЗИ поджелудочной железы помогает обнаружить увеличение органа, неоднородность структуры тканей, наличие множественных новообразований (кальцинатов).
Лечение
Хронический панкреатит лечат как консервативными, так и хирургическими методами. Терапевтическая схема подбирается в зависимости от степени тяжести патологических изменений, частоты обострения, наличия осложнений.
Операция показана при нагноении, закупорке панкреатических протоков, сужении сфинктера Одди, некрозе тканей, псевдокисте поджелудочной железы.
Заместительная терапия
Схема заместительной терапии при панкреатите включает:
- Ферменты животного происхождения (Мезим, Панкреатин, Креон). Снижают активность поджелудочной железы, разгружая ее. Некоторые пациенты считают, что введение искусственных ферментов нарушает функции органа, однако это не так. Прием препаратов положительно воздействует на дальнейшую работу железы.
- Секретолитики (Омез, Омепразол). Снижают выработку желудочного сока, повышая эффективность ферментных препаратов.
- Спазмолитики (Но-шпа, Спазмалгон). Панкреатит сопровождается повышением давления в протоках, из-за чего человек ощущает сильную боль. Препараты расслабляют ткани, устраняя неприятные ощущения.

Но-шпа при панкреатите расслабляет ткани, устраняя неприятные ощущения.
Диета
В период обострения рецидивирующего панкреатита рекомендуется воздерживаться от приемов пищи. После улучшения состояния применяется диета №5. Из рациона исключают кислые фрукты, маринады, жареную и жирную пищу, острые блюда, алкогольные и газированные напитки. Разрешено потреблять свежие овощи, кисломолочные продукты, каши, нежирное мясо. Пищу готовят на пару, варят или тушат.
Питаются небольшими порциями, 5-6 раз в день.
Профилактика
Предупредить частые рецидивы панкреатита помогают:
- отказ от чрезмерных физических нагрузок;
- своевременное устранение заболеваний желчного пузыря и ЖКТ;
- исключение вредных привычек;
- правильное питание;
- отказ от переедания;
- исключение кофе из рациона.

Исключение кофе из рациона поможет предупредить развитие панкреатита.
Возможные осложнения и последствия
К ранним последствиям рецидивирующего панкреатита относят:
- механическую желтуху, возникающую при нарушении оттока желчи;
- изъязвление органов пищеварительной системы, сопровождающееся внутренними кровотечениями;
- присоединение инфекций, приводящее к развитию флегмоны, абсцесса и перитонита.
При длительном течении заболевания развивается полиорганная недостаточность, энцефалопатический синдром, сахарный диабет, рак поджелудочной железы.
Оценка статьи:
(пока оценок нет)
Загрузка…
Источник
Можно ли вылечить панкреатит навсегда: острое и хроническое воспаление
Панкреатит – это воспаление паренхимы поджелудочной железы. Данное заболевание возникает достаточно часто у людей, которые ведут нездоровый образ жизни. Ферменты железы активируются, еще не достигнув двенадцатиперстной кишки, вследствие чего происходит само переваривание панкреоцитов – клеток поджелудочной железы.
Панкреатит может быть острым и хроническим. Их клинические картины будут отличаться. При первом случае больные будут жаловаться на сильную боль в животе, рвоту желчью, вздутие живота и другие характерные симптомы острого панкреатита.
После перенесенного острого воспаления в поджелудочной железе могут образовываться псевдокисты, что приводит ко второму типу – хронической форме. Она в основном характеризуется несильными периодическими болями в левом боку, тяжестью после приема пищи, ухудшением состояния после употребления жирной и жареной еды.
Что говорят пациенты?
Фактически каждый, кто столкнулся с заболеванием поджелудочной железы, пытается выяснить, можно ли полностью вылечить панкреатит. Отзывы позволяют получить достаточно ясную картину на этот счет.
Немало людей пишет о том, что благодаря грамотному лечению им удалось преодолеть болезненные и опасные симптомы заболевания. При этом они все равно вынуждены периодически использоваться медикаменты и отказываться от некоторых продуктов питания (яблоки, лук, творог со сметаной и др.).
При этом из опыта многих пациентов можно вынести ценный урок: быстрая диагностика при появлении болей помогает преодолеть симптоматику меньшими усилиями и предотвратить серьезные осложнения.
Как вылечить панкреатит навсегда: компетентный доктор
Возникший приступ острого панкреатита с сильным болевым синдромом купирует скорая помощь или хирург с анестезиологом в стационаре. При подозрении на хроническое воспаление, нужно обратиться к участковому врачу. Он назначит анализы и, исходя из их результатов, отправит домой или к более узкому специалисту – гастроэнтерологу.
Если заболевание запущено, и развивается панкреонекроз – омертвление тканей органа, то может понадобиться консультация эндокринолога. Так как, кроме пищеварительных ферментов, клетки поджелудочной железы выделяют определенные гормоны (инсулин, глюкагон). При нарушениях синтеза инсулина на фоне панкреатической болезни развивается сахарный диабет.
Суть проблемы
Затрагивая тему панкреатита, нужно отметить, что это заболевание относится к категории прогрессирующих болезней и развивается на фоне воспалительных процессов конкретной части поджелудочной железы или всего органа в целом.
По большому счету, ткань органа саморазрушается под воздействием протеолитических и липолитических ферментов. В ответ на образовавшийся некроз в поджелудочной железе формируются воспалительные изменения.
Панкреатит — это одно из наиболее часто диагностируемых хирургических заболеваний, опережают его только аппендицит и холецистит. Чаще всего подобные воспаления поражают железу людей в возрасте от 30 до 60 лет. Обыватели, позволяющие себе вредный образ жизни, первыми попадают в группу риска.
Учитывая значительный разрушительный потенциал недуга, многие больные уже при первых визитах к врачу пытаются выяснить, можно ли вылечить поджелудочную железу (панкреатит) полностью. Чтобы лучше понять, насколько реальны шансы преодолеть столь серьезное заболевание, нужно изучить его особенности и доступные методики лечения.
Можно ли полностью вылечить хронический панкреатит: диета
Главная роль в лечении и профилактике отводится питанию. Диетотерапия активно предотвращает обострения хронического панкреатита. А рациональное, здоровое питание не дает развиться острому.
Основные принципы диеты при панкреатите:
- Есть часто, но маленькими порциями;
- Ограничить жаренные, жирные, пряные блюда;
- Исключить употребление рыбных и мясных бульонов;
- Сократить в рационе продукты, обогащенные углеводами (сдоба, сахар, мед);
- Сделать упор на белковые продукты (творог, сыр, отварное мясо или рыба).
Чего нельзя ни в коем случае, так это жирные сорта рыбы и мяса, сдобу, хлеб, алкоголь, капусту, редис, шпинат, копчености, консервы, специи, колбасы, газированную воду, шоколад, какао, маринады, кислые овощи или фрукты.
Что следует употреблять – овощные супы, молочные и кисломолочные продукты, яйца, блюда из нежирного мяса, приготовленного на пару.
Питание после выписки из стационара
После того как больной выписывается из стационара, ему обычно рекомендуют воздерживаться от острой, жирной, маринованной пищи, алкоголя и курения. Этих мер бывает часто недостаточно для восстановления поджелудочной железы.
Если у человека впервые в жизни произошел приступ панкреатита, то имеется большая вероятность избавиться от заболевания навсегда. При невыполнении всех рекомендаций заболевание незаметно для больного может перейти в хроническую форму.
Для того чтобы избежать подобного развития событий, нужно придерживаться следующих рекомендаций:
- Чем можно питаться, чтобы не допустить развития заболеваня
На вопрос, что можно есть при панкреатите, чтобы не допустить развития осложнений и жить спокойной жизнью, многие диетологи дают следующие рекомендации:
- по поводу томатов для больных панкреатитом идет много споров. Однако все врачи утверждают, что томатный сок не принесет вреда, также не запрещены они в тушеном виде, но не в стадии обострения;
- сырая капуста может принести вред поджелудочной железе, тушеная же не навредит организму. Также будет раздражать орган квашеная и морская капуста, грибы;
- нежелательны к употреблению цитрусовые, кислые яблоки, алыча, слива;
- ограниченное употребление клубники, арбузов, ананасов не навредит больному;
- яйца следует кушать в ограниченном количестве. Куриных яиц не должно употреблять не больше 2–3 в неделю, перепелиных же можно больше, по 1–2 яйца в день;
- полезно будет для употребления нежирный кефир, творог, сыр;
- постное мясо;
- нежирная рыба;
- слегка подсушенный белый хлеб;
- желе;
- компот;
- кисель.
На протяжении года после приступа панкреатита запрещается употреблять в пищу:
- конфеты и шоколад;
- виноградный сок;
- алкоголь в любом его количестве;
- жареная рыба;
- рыбные консервы;
- жирная, острая пища;
- жирные молочные продукты;
- перловая и пшенная крупа;
- свежая сдоба;
- сахар.
Пищу лучше готовить на пару, лучше ее давать в измельченном виде, чтобы не требовалось большого количества ферментов для ее переработки. Принесут органу вред холодные и горячие блюда.
Диетологи утверждают, что даже если у человека хоть один раз был приступ панкреатита, то необходимо дробное и частое питание.
Таким образом пища не успевает застаиваться в пищеварительном тракте, и требуется меньшее число пищеварительных ферментов для ее прорабатывания. Тема питания важна при болезни поджелудочной железы, поскольку именно прием пищи влияет на дальнейший ход болезни.
Лечится ли панкреатит полностью медикаментами
Следует помнить, что назначать лечение, выписывать препараты и определять дозы может только специалист. Самолечение может привести к тяжелым последствиям.
В фазе обострения (первые 1-3 дня) больному запрещается есть, нужно пить щелочные воды, прикладывать холод на область эпигастрия. Также применяют следующие группы препаратов:
- Для снижения стимулирующего действия соляной кислоты на поджелудочную железу: антациды – Альмагель, Гастал; антихолинергические – Гастроцепин, Атропин; блокаторы рецепторов гистамина –Ранитидин, Циметидин.
- Для уменьшения активности поджелудочных ферментов (трипсин, липаза) принимают антиферментные препараты – Трасилол, Гордокс.
- Для ликвидации сильных болевых ощущений: спазмолитики – Но-шпа, Папаверин; анальгетики – Баралгин.
- Для коррекции водного и солевого обменов в организме используют: Реополиглюкин, препараты кальция и калия;Трисоль, раствор натрия хлорида;гемодез.
- Для коррекции секреторной недостаточности необходимы полиферментные препараты – Дигестал, Панкреатин, Креон.
Панкреатит можно вылечить медом
Прямого действия именно на поджелудочную железу мед не имеет. Но есть несколько качеств, благодаря которым он полезен при панкреатите. Даже несмотря на то, что при данной патологии исключается употребление сладостей:
- Мед легко расщепляется в желудке. В процессе его переваривания поджелудочная железа не участвует.
- Ускоряет заживление ран, снимает воспаление.
- Поднимает иммунитет.
- Имеет несильное слабительное действие. А запор – это далеко не редкость при панкреатите.
Но не стоит увлекаться употреблением меда (можно съедать не более 1 ложки в день), ведь он может быть и опасен. Кроме пищеварительных ферментов, поджелудочная железа вырабатывает инсулин. Именно он расщепляет глюкозу, а при воспалении может повреждаться островковый аппарат и, как следствие, снижаться уровень инсулина в крови.Мед – сильный аллерген. При данной патологии могут возникать аллергические реакции, которые раньше не наблюдались.
Важно помнить, что мед полезен только в период ремиссии. Вылечить поджелудочную железу медом невозможно, но разумное употребление этого продукта в качестве поддерживающей терапии приветствуется.
Дайте железе отдохнуть!
Если причина хронического панкреатита известна, её нужно по возможности устранить: отказаться от потребления алкоголя, взять под контроль желчнокаменную болезнь, нормализовать обмен веществ. Уже это само по себе поможет уменьшить воспаление.
Но, скорее всего, потребуются и лекарства. В первую очередь – ферментные препараты. Они позволяют обеспечить поджелудочной железе физиологический покой. Если ферменты поступают в организм вместе с пищей, железа временно прекращает их вырабатывать и нагрузка на неё снижается. Бытует миф, что при длительном приёме ферментных препаратов она вообще теряет способность производить собственные ферменты. Это не так. Как только человек прекращает принимать лекарства, работа поджелудочной снова активизируется.
Другой важный компонент терапии – назначение препаратов, снижающих кислотность желудочного сока. Избыток соляной кислоты в желудке стимулирует поджелудочную железу на выработку большего количества ферментов, поэтому уменьшить нагрузку на неё, не снизив кислотность, не получится. Могут назначаться и спазмолитики – для уменьшения боли и ощущения тяжести в левом подреберье.
Нередко с лечебными целями используют минеральные воды с щелочным составом, например, «Боржоми», «Джермук», «Ессентуки». Они помогают уменьшить кислотность желудочного сока. И конечно, огромную роль играет питание. При хроническом панкреатите (в периоды вне обострений) назначают лечебный стол № 5 П. Он заметно ограничивает потребление жирной пищи, а также сокогонных блюд (бульонов, специй, соусов, кислых овощей и фруктов). Однако в целом эта диета разнообразна, так что особых проблем с составлением меню не возникает.
Можно ли вылечить хронический панкреатит картофельным соком
Использовать данный метод можно только в период ремиссии. Желательно при легком течении болезни. Сок оказывает противовоспалительное и спазмолитическое действие. Он обязательно должен быть свеже вырытым (не позднее 20 минут), так как при хранении теряются полезные свойства, и начинают накапливаться вредные вещества.
Для приготовления нужно взять несколько свежих клубней, тщательно промыть и пропустить через соковыжималку.
Вводить в рацион картофельный сок нужно постепенно начиная с чайной ложки. В дальнейшем максимальная доза не должна превышать 200 мл в сутки. Употреблять напиток нужно за 2 часа до еды дважды в день.
Но существует и ряд противопоказаний:
- Гастрит с повышенной кислотностью в анамнезе;
- Ожирение;
- Сахарный диабет;
- Сильно сниженная кислотность желудка;
- Склонность желудочно-кишечного тракта к брожению.
Также не рекомендуется употреблять картофельный сок в период с февраля и до появления молодой картошки. С осторожностью использовать такой метод нужно аллергикам, так как картофельный сок может вызвать реакцию, даже в том случае, если до этого картошка употреблялась без последствий.
Как можно лечить панкреатит тыквенными семечками
При рациональном (без злоупотребления) подходе семена тыквы очень полезны. Они богаты на различные аминокислоты, микроэлементы, витамины. Но употреблять их нужно только в сыром виде. Можно подсушивать на солнце, но жарка исключается полностью.
Есть хороший рецепт, который поможет вылечить панкреатит с помощью меда и тыквенных семечек. Нужно взять 100грамм семян, измельчить их, добавить 5 ложек меда, тщательно перемешать. Съедать по половине чайной ложки за 15-20 минут до еды.
Как вылечить хронический панкреатит на всегда помощью золотого уса
У этого растения множество полезных свойств. Его часто применяют в народной медицине, в том числе и для лечения поджелудочной железы.
- Нужно взять один большой лист (длинною 25-30 см), измельчить его, залить литром кипятка, дать постоять 15-20 минут.
- Затем нужно прокипятить на маленьком огне.
- Поставить в темное место на 1 часов.
- Употреблять в подогретом виде по 50 мл за полчаса до еды.
- Хранить такой отвар следует в темном, прохладном месте.
Также можно залить один большой лист и залить 500 мл кипятка, укутать и поставить в теплое место на сутки. Настой должен выйти нежно-фиолетового цвета с малиновым оттенком. Принимается так же, как и отвар из предыдущего рецепта.
Народные рецепты от заболевания
Имеется множество народных рецептов, помогающих избавиться от данного заболевания. Народная медицина всегда должна идти в комп
