Диф диагностика рака и панкреатита
Возраст
и пол
Отчетливо
прослеживается влияние пола на частоту
хронического
панкреатита
– мужчины в этой группе составляли 80,7%,
а при резектабельном раке поджелудочной
железы существенного влияния полового
признака на возникновение заболевания
отмечено не было.Почти у всех больных
раком головки поджелудочной железы
(96,4%) заболевание началось постепенно,
как правило, без каких-либо провоцирующих
факторов. Вместе с тем при хроническом
панкреатите 89,2% пациентов отмечали
внезапное начало заболевания.
Алкоголь
Злоупотребление
алкоголем на протяжении 10-15 лет до начала
заболевания значительно чаще отмечалось
при хроническом панкреатите, чем при
раке головки поджелудочной железы (56,6
и 9,8% соответственно).для хронического
панкреатита характерно появление первых
клинических симптомов до 40 лет и у
пациентов, злоупотреблявших приемом
алкоголя.
Симптомы
Ведущим
симптомом резектабельного рака головки
поджелудочной железы была желтуха и
незначительная потеря массы тела (3-5
кг), а хронического панкреатита – боль
и потеря массы тела более 10 кг. Потеря
массы
тела у больных хроническим панкреатитом
была более выраженной, чем у пациентов
раком поджелудочной железы (в данном
случае рассматриваются только больные
резектабельным раком головки поджелудочной
железы).Боли
в животе также чаще отмечались при
хроническом панкреатите, чем при раке
поджелудочной железы, причем более чем
у половины больных хроническим
панкреатитом боли иррадиировали в
спину, а при резектабельном раке
поджелудочной железы этот симптом
отмечался довольно редко (у 15,2% больных
с болями). Желтуха
выявлена у 89,5% пациентов раком поджелудочной
железы и лишь у 20,5% – хроническим
панкреатитом. При этом в первом случае
желтуха всегда была прогрессирующей,
во втором – регрессирующей. Следует
отметить, что содержание билирубина в
сыворотке крови было достоверно выше
при раке, чем при хроническом панкреатите
(187 и 86 мкмоль/л соответственно).Уровень
СА19-9 при раке поджелудочной железы
составил 195,8 Е/мл, при хроническом
панкреатите – 34,9 Е/мл.
Таким
образом,
основными дифференциально-диагностическими
критериями хронического панкреатита
и рака головки поджелудочной железы
являются клинические данные: для
хронического панкреатита наиболее
характерен более молодой возраст
больных, преобладание лиц мужского
пола, злоупотреблявших приемом алкоголя,
анамнез заболевания более 1,5 лет, потеря
массы тела более 10 кг, наличие абдоминального
болевого синдрома; для рака головки
поджелудочной железы характерна
прогрессирующая желтуха с уровнем
билирубина более 100 мкмоль/л.Перечисленные
лабораторные и инструментальные
признаки, к сожалению, не имеют решающего
значения в дифференциальной диагностике
рака головки поджелудочной железы и
хронического панкреатита. Вместе с тем
необходимо отметить важность клинических
данных, позволяющих поставить правильный
диагноз. Иногда окончательное заключение
возможно сделать лишь во время операции,
но чаще приходится выполнять ПДР и
ставить завершающий диагноз после
планового гистологического изучения
удаленного органокомплекса.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
19.02.201643.77 Mб102Kaplan.pdf
- #
- #
- #
- #
- #
- #
- #
Источник
Главная
Гастроэнтерология
Заболевания поджелудочной железы
Рак поджелудочной железы и хронический панкреатит
Панкреатодуоденальная резекция (ПДР) – травматичная операция, уносящая значительную часть значимых в функциональном отношении органов пищеварения. Поэтому стараются выполнять ПДР только при морфологически подтвержденном раке поджелудочной железы.
Вместе с тем, наиболее сложной и до настоящего времени не решенной является проблема дифференциальной диагностики рака поджелудочной железы и хронического панкреатита, особенно при локализации патологического процесса в головке поджелудочной железы. Данные литературы показывают, что клинические, лабораторные, инструментальные дооперационные, а зачастую и интраоперационные, в том числе и морфологические, данные далеко не всегда позволяют достаточно точно определить природу очагового поражения поджелудочной железы. Поэтому вопрос хирургической тактики при отсутствии морфологического подтверждения рака во время операции остается открытым.
По данным немецких исследователей, у 12% пациентов, которым была выполнена резекция поджелудочной железы по поводу “псевдотуморозного хронического панкреатита”, при гистологическом исследовании был выявлен рак поджелудочной железы. В докладе было подчеркнуто, что никакие современные методы до- и интраоперационной диагностики, включая биопсию поджелудочной железы, не дают абсолютно достоверных результатов.
На основании клинических, лабораторных, инструментальных и интраоперационных данных трудно осуществить точный дифференциальный диагноз между резектабельным раком поджелудочной железы и хроническим панкреатитом, так как основные признаки заболевания наблюдаются в обеих группах. Вместе с тем при более детальном анализе можно отметить некоторые существенные отличия.
Возраст и пол
Прежде всего имеет значение возраст и пол больных. Возраст больных раком головки поджелудочной железы колебался от 19 до 68 лет, но более 0,9 были старше 45 лет, и средний возраст пациентов составил 59,3. Отчетливо прослеживается влияние пола на частоту хронического панкреатита – мужчины в этой группе составляли 80,7%, а при резектабельном раке поджелудочной железы существенного влияния полового признака на возникновение заболевания отмечено не было.
Начало заболевания
Почти у всех больных раком головки поджелудочной железы (96,4%) заболевание началось постепенно, как правило, без каких-либо провоцирующих факторов. Вместе с тем при хроническом панкреатите 89,2% пациентов отмечали внезапное начало заболевания.
Злоупотребление алкоголем
Злоупотребление алкоголем на протяжении 10-15 лет до начала заболевания значительно чаще отмечалось при хроническом панкреатите, чем при раке головки поджелудочной железы (56,6 и 9,8% соответственно).
Продолжительность клинических проявлений
Разница продолжительности клинических проявлений заболевания на момент поступления при сравнении этих двух групп была значительной – 19,4 мес, если учесть, что средняя длительность клинических проявлений при раке поджелудочной железы I-III стадий составила всего 1,7 мес. Таким образом, для хронического панкреатита характерно появление первых клинических симптомов до 40 лет и у пациентов, злоупотреблявших приемом алкоголя.
Ведущий симптом
Ведущим симптомом резектабельного рака головки поджелудочной железы была желтуха и незначительная потеря массы тела (3-5 кг), а хронического панкреатита – боль и потеря массы тела более 10 кг. Потеря массы тела у больных хроническим панкреатитом была более выраженной, чем у пациентов раком поджелудочной железы (в данном случае рассматриваются только больные резектабельным раком головки поджелудочной железы).
Боли в животе также чаще отмечались при хроническом панкреатите, чем при раке поджелудочной железы (96,8 и 52,7% соответственно), причем более чем у половины больных хроническим панкреатитом боли иррадиировали в спину, а при резектабельном раке поджелудочной железы этот симптом отмечался довольно редко (у 15,2% больных с болями). Желтуха выявлена у 89,5% пациентов раком поджелудочной железы и лишь у 20,5% – хроническим панкреатитом. При этом в первом случае желтуха всегда была прогрессирующей, во втором – регрессирующей. Следует отметить, что содержание билирубина в сыворотке крови было достоверно выше при раке, чем при хроническом панкреатите (187 и 86 мкмоль/л соответственно).
Уровень СА19-9
Уровень СА19-9 при раке поджелудочной железы составил 195,8 Е/мл, при хроническом панкреатите – 34,9 Е/мл. Уровень СА 19-9 был ниже нормы (35 Е/мл) у четверти больных резектабельным раком поджелудочной железы и у половины не превышал 100 Е/мл. При хроническом панкреатите этот показатель был у половины пациентов выше нормы, но только в одном случае содержание СА 19-9 немного превысило 100 Е/мл, в остальных было менее 80 Е/мл. Таким образом, уровень СА 19-9 менее 100 Е/мл являлся пограничным в диагностическом плане и, как правило, встречался при хроническом панкреатите. Следовательно, определение в сыворотке крови СА 19-9 также может быть использовано при проведении дифференциальной диагностики этих заболеваний, но эффективность метода при резектабельном раке головки поджелудочной железы незначительно превышает 50%.
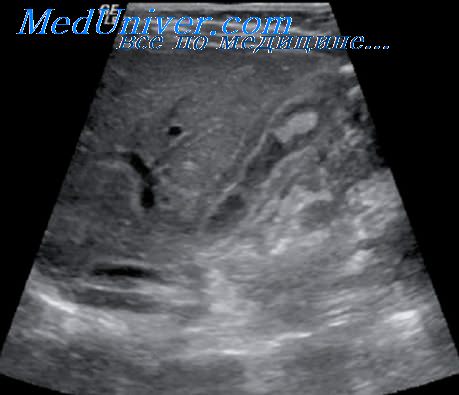
УЗИ и КТ
Дифференциальная диагностика резектабельного рака поджелудочной железы и псевдотуморозного хронического панкреатита, по данным УЗИ и КТ, трудна, так как оба заболевания сопровождаются увеличением головки поджелудочной железы. Из всех ультразвуковых и компьютерных томографических признаков наиболее значимыми в дифференциальной диагностике, по нашим данным, являются: снижение эхогенности/плотности головки или крючковидного отростка поджелудочной железы (75% – при раке поджелудочной железы, 18% – при хроническом панкреатите), бугристые контуры железы в области опухоли (63 и 47%), расширение внутрипеченочных желчных протоков (81 и 27%), отсутствие перипанкреатической клетчатки (по данным КТ) (66 и 15%).
Тонкоигольная аспирационная биопсия
Тонкоигольная аспирационная биопсия позволила выявить опухолевые клетки у 56% больных раком поджелудочной железы, вместе с тем отсутствие раковых клеток в биоптате 44% пациентов свидетельствует о том, что делать выводы об отсутствии рака на основании данных тонкоигольной аспирационной биопсии нельзя. В то же время при хроническом панкреатите ложноположительных результатов (выявления “раковых” клеток) не наблюдалось ни разу.
Таким образом, основными дифференциально-диагностическими критериями хронического панкреатита и рака головки поджелудочной железы являются клинические данные: для хронического панкреатита наиболее характерен более молодой возраст больных, преобладание лиц мужского пола, злоупотреблявших приемом алкоголя, анамнез заболевания более 1,5 лет, потеря массы тела более 10 кг, наличие абдоминального болевого синдрома; для рака головки поджелудочной железы характерна прогрессирующая желтуха с уровнем билирубина более 100 мкмоль/л.
Перечисленные лабораторные и инструментальные признаки, к сожалению, не имеют решающего значения в дифференциальной диагностике рака головки поджелудочной железы и хронического панкреатита. Вместе с тем необходимо отметить важность клинических данных, позволяющих поставить правильный диагноз. Иногда окончательное заключение возможно сделать лишь во время операции, но чаще приходится выполнять ПДР и ставить завершающий диагноз после планового гистологического изучения удаленного органокомплекса.
H.B.Путoв и дp.
“Рак поджелудочной железы и хронический панкреатит” и другие статьи из раздела Заболевания поджелудочной железы
Читайте также:
- Что такое позитронная эмиссионная томография
- Вся информация по этому вопросу
Источник
Эндосонографические критерии дифференциальной диагностики рака поджелудочной железы и хронического панкреатита
А.М. Нечипай, д.м.н., проф., М.С.Бурдюков, к.м.н., доц., И.Н. Юричев, к.м.н., И.Ю.Коржева, д.м.н., Д.Ю.Комиссаров, врач-эндоскопист
ГБУЗ ГКБ им. С.П.Боткина , ГБОУ ДПО РМАПО МЗ России
г.Москва
Рак поджелудочной железы (ПЖ) занимает одно из ведущих мест по заболеваемости и смертности среди онкологических заболеваний органов пищеварения. Пик заболеваемости приходится на 60-80 лет. При хроническом панкреатите (ХП) риск возникновения рака ПЖ в 20 раз выше, чем в популяции (Krejs G.J. Pancreatic cancer: epidemiology and risk factors//Digestive Diseases – 2010. – Vol. 28,№ 2. – P.355-358). Диагностика рака ПЖ представляет собой одну из сложных проблем онкологии, заболевание чаще выявляется на терминальной стадии, при этом к моменту установления диагноза резектабельность опухоли не превышает 10-15%, в остальных случаях обнаруживается нерезектабельная опухоль или отдаленные метастазы (Кармазановский Г.Г., Кубышкин В.А., Вишневский В.А., Яшина Н.И. и др. Хронический псевдотуморозный панкреатит. Возможности дифференциальной лучевой диагностики// Материалы I Конгресса Московских хирургов. Неотложная и специализированная помощь. – Москва, 2005. – С.300; Путов Н.В., Артемьев Н.Н., Коханенко Н.Ю. Рак поджелудочной железы. – М.: Питер , 2005. – 396 С).
В диагностике рака ПЖ широко применяются КТ, МРТ, УЗИ брюшной полости и эндоскопическая ультрасонография (ЭУС) (Bronstein YL, Loyer EM, Kaur Het al. Detection of small pancreatic tumors with multiphasic helical CT. AJR Am J Roentgenol 2004; 182(3):619-623; Bipat S, Phoa SS, van Delden OM et al. Ultrasonography, computed tomography and magnetic resonance imaging for diagnosis and determining resectability of pancreatic adenocarcinoma: a meta-analysis. J Comput Assist Tomogr 2005; 29(4):438-445), обладающие различной диагностической эффективностью. Гипо- и гипердиагностика, свойственная каждому из этих методов, приводят к неправильной тактике – динамическому наблюдению вместо оперативного лечения при недиагностированном раке ПЖ, либо к необоснованному выполнению панкреато-дуоденальной резекции при ошибочно установленном диагнозе рака ПЖ у больных с ХП. Повышает эффективность диагностики выполнение тонкоигольной биопсии (ЭУС-ТИП) при проведении ЭУС (Suits J, Frazee R, Erickson RA. Endoscopic ultrasound and fine needle aspiration for the evaluation of pancreatic masses. Arch Surg 1999;134(6):639-642; discussion 642-3; Frazee RC, Singh H, Erickson RA. Endoscopic ultrasound for peripancreatic masses.Am J Surg 1997; 174(6):596-598; discussion 598-9).
Морфологическая идентификация характера изменений по биопсийному материалу позволяет в значительном числе случаев установить диагностическую истину при трудном дифференциальном диагнозе между раком ПЖ и индуративным (головчатым) панкреатитом, а выявление мутации KRAS в материале, полученном при ЭУС-ТИП из ткани патологического очага, достоверно связано со злокачественным поражением ПЖ (Khalid A., Dewitt J.Ohori N.P. et al. EUS-FNA Mutation Analysis in Differentiating Autoimmune). Специфичность и чувствительность ЭУС, дополненной ЭУС-ТИП, существенно превосходят аналогичные показатели обозначенных выше диагностических методов.
Дифференциально-диагностические затруднения нередко возникают из-за схожести ЭУС-проявлений псевдотуморозного панкреатита и опухоли ПЖ. ЭУС, в отсутствие возможности проведения ЭУС-ТИП, не позволяет отличать выраженные воспалительные изменения паренхимы ПЖ от опухолевых масс. Несмотря на то, что известны ЭУС-признаки ХП (гиперэхогенность стенки ГПП, его извитость, расширение, дилатация боковых браншей в теле и хвосте ПЖ, наличие внутрипротоковых конкрементов, негомогенность структуры паренхимы, гиперэхогенные включения, выраженные межацинусовые перегородки, дольчатость структуры), исключить на этом фоне наличие опухоли удается не всегда.
Известно, что злокачественные опухоли часто развиваются на фоне предсуществующих и длительно протекающих хронических воспалительных заболеваний ПЖ. Трудно выявить опухоль, находящуюся в измененной в результате длительного, рецидивирующего воспалительного процесса паренхиме ПЖ, когда эти патологические состояния характеризуются схожей эхогенностью.
За период октябрь 2013 г. – декабрь 2015 г. в эндоскопическом отделении ГКБ им. Боткина было выполнено 198 эндосонографических исследований больных с опухолевыми образованиями поджелудочной железы различной локализации. У 153 (77,3%) больных опухоль локализовалась в головке ПЖ, у 29 (14,6%) – в хвосте и лишь у 16 (8,1%) – в теле. Всем больным до проведения эндосонографического исследования были выполнены УЗИ органов брюшной полости, КТ с болюсным контрастированием (157 больных) и МРТ органов брюшной полости ( 153 пациента).
В большинстве случаев ЭУС-картина злокачественного опухолевого поражения ПЖ была представлена очагом неоднородной гипоэхогенной структуры, который содержал анэхогенные (жидкостные) включения, а также дающие акустическую тень гиперэхогенные включения (кальцификаты). Размеры опухоли колебались от 1,0 см до 2,0 см. Однако, такие же изменения мы наблюдали и при ХП. На фоне окружающей паренхимы ПЖ опухолевый очаг имел округлую форму с нечеткими границами – свидетельство его инфильтративного характера.
Все вопросы разрешались после проведения тонкоигольной пункции, которая была выполнена 158 (80%) больным. Морфологическая картина рака ПЖ была получена у 143 (72%) пациентов. У 38 больных (19%) гистологически был верифицирован хронический панкреатит, в 14 случаях ( 7%) материал оказался неинформативным.
Мы пока накапливаем опыт дифференциальной эндосонографической диагностики больных с образованиями ПЖ, но уже сейчас можем позволить себе утверждать, что при опухолевых очагах, размеры которых не превышают 3 см, ЭУС имеет безусловные визуализационные преимущества в сравнении с УЗИ и КТ. Чувствительность ЭУС в наших наблюдениях составила 94% (УЗИ – 78%, КТ – 65%). Сравнение ЭУС, КТ с внутривенным контрастированием и МРТ в диагностике рака ПЖ показало чувствительность 93-, 53- и 67%, соответственно.
РЕЗЮМЕ: Следует признать, что применения отдельного из числа перечисленных методов (КТ, МРТ, ЭУС, АГ) недостаточно для достоверной диагностики очаговых поражений поджелудочной железы, особенно при наличии дифференциально-диагностических затруднений, в т.ч. между раком ПЖ и т.н. индуративным панкреатитом. Оптимизировать решение такой задачи позволяет использование комплекса методов (лучевых, эндоскопических и морфологических) при решающем вкладе ЭУС + ЭУС-ТИП.
Источник
Диагностика острого панкреатита. Дифференциальная диагностика острого панкреатита
Правильно собранный анамнез и оценка состояния больного с учетом симптомов, характерных для острого панкреатита, позволяют осуществить диагностику у большинства больных.
В последние годы в Институте скорой помощи им. Н. В. Склифосовского и Клинической больнице им. С. П. Боткина правильный диагноз острого панкреатита установлен у 96—98% больных. Среди причин неудовлетворительной диагностики острого панкреатита следует отметить многообразие клинических проявлений и атипичных форм заболевания, а также недостаточное знание врачами общей сети точной симптоматики болезни.
Перечисленные выше клинические симптомы могут и должны быть дополнены данными, полученными с помощью специальных диагностических методик, важнейшей из которых является установление повышенной активности диастазы в моче и крови. Содержание диастазы (амилазы) в моче повышается раньше и выше, чем в крови. В связи со сложностью методики реже определяется содержание в сыворотке крови трипсина и его ингибитора, а также липазы. Рентгеноконтрастные исследования внепеченочных желчных путей при тяжелом состоянии больного не производятся.
Обзорная рентгеноскопия и рентгенография брюшной полости позволяют установить лишь вздутие поперечной ободочной кишки (симптом Гобье) и сегментарный метеоризм. Чрезвычайно редко на фоне раздутой поперечной ободочной кишки можно заметить цепочку мелких рентгеноконтрастных теней, которые дают конкременты в протоке поджелудочной железы.

Острый панкреатит необходимо дифференцировать со многими заболеваниями брюшной полости, в первую очередь с прободной язвой желудка и двенадцатиперстной кишки. Для прободной язвы характерны желудочный анамнез, внезапное начало, «кинжальная боль», неподвижное положение больного на спине, втянутый доскообразный живот, относительная брадикардия и исчезновение печеночной тупости. Рвота возникает редко. Прободение язвы чаше наблюдается у мужчин (10:1) астенического или нормостснического сложения. Средний возраст больных 30—40 лет.
Острый панкреатит встречается преимущественно у женщин (5:1) пожилого возраста (55—65 лет), страдающих нарушениями жирового обмена и заболеваниями желчных путей. Беспокойное поведение больных, повторная рвота, не приносящая облегчения, тахикардия, вздутие живота при относительно мягкой брюшной стенке, отсутствие пернтонеальных явлений, повышение диастазы мочи свидетельствуют о наличии острого панкреатита.
Острый аппендицит, как и острый панкреатит, часто начинается с болей в подложечной области. Однако в верхней половине живота боли локализуются лишь в первые часы заболевания, затем они оказываются более выраженными в правой подвздошной области. Здесь же отмечается выраженная болезненность и появляется защитное напряжение, которое при остром панкреатите отсутствует. Для острого аппендицита характерны также повышение температуры и лейкоцитоз при отсутствии диастазурии. Острая кишечная непроходимость также может быть ошибочно принята за острый панкреатит.
Однако при панкреатите боли носят постоянный характер и с самого начала наблюдаются явления паралитической непроходимости. Живот равномерно вздут, симптомы Валя и Склярова не наблюдаются. При рентгеноскопии отмечается скопление газов в толстом кишечнике, горизонтальные уровни жидкости — чаши Клойбера — отсутствуют.
Тромбоз брыжеечных сосудов имеет очень сходную с острым панкреатитом клинику, так как сопровождается явлениями динамической непроходимости (постоянные резкие боли, вздутие живота, отсутствие перистальтики). Однако при тромбозе боли не иррадиируют в поясницу, рвота присоединяется гораздо позже и состояние больных обычно более тяжелое. Иногда появляется жидкий стул с примесью крови, нет диастаз-урин.
Дифференциальная диагностика с перечисленными заболеваниями имеет большое практическое значение с точки зрения хирургической тактики: при всех этих заболеваниях необходима экстренная операция, а при панкреатите—выжидание. Динамическое наблюдение за больными в первые 1—2 ч и проведение консервативной терапии (поясничная новокаиновая блокада, антиспастические средства) несколько облегчают дифференциальную диагностику. Боли при панкреатите купируются, состояние больных улучшается, а при других заболеваниях клиническая картина изменяется незначительно.
Наблюдаются также случаи острого панкреатита, симулирующего почечную колику, пищевое отравление, грыжу белой линии живота, стенокардию и инфаркт миокарда.
– Вернуться в оглавление раздела “Неотложная хирургия.”
Оглавление темы “Болезни желчных путей и поджелудочной железы”:
1. Осложнения калькулезного холецистита. Рубцовые стриктуры фатерова сосочка
2. Холангит. Холецистогепатит и холецистопанкреатит
3. Лечение калькулезного холецистита. Хронический бескаменный холецистит
4. Постхолецистэктомический синдром. Повторные операции на желчных путях
5. Доброкачественные опухоли желчного пузыря. Рак желчного пузыря
6. Рак желчных протоков. Диагностика и лечение рака желчных протоков
7. Рак фатерова сосочка. Анатомия и физиология поджелудочной железы
8. Исследования поджелудочной железы. Повреждения поджелудочной железы
9. Острый панкреатит. Причины и признаки острого панкреатита
10. Диагностика острого панкреатита. Дифференциальная диагностика острого панкреатита
Источник
