Если нет поджелудочной железы возможно ли панкреатит
Порой, человек не совсем понимает одного из смыслов счастья – счастье быть здоровым. Не бережет заложенное природой здоровье, пренебрежительно относится к нему, его сигналам.
А когда осознает катастрофичность ситуации, бывает, уже совсем мало времени на принятие решения, и жизнь уже рисуется в мрачных красках. Иногда выходом является только операция: плановая или срочная. В этой статье разберем удаление поджелудочной железы последствия и жизнь после.
Как выгляди и какие функции у поджелудочной железы?
Поджелудочная железа — орган, который встроен в пищеварительную цепочку человеческого организма, выполняет в ней определенный важные функции. Железа имеет вытянутую форму, состоит из трех частей (головка, тело и хвост), располагается сзади желудка, соединена протоками с двенадцатиперстной кишкой.
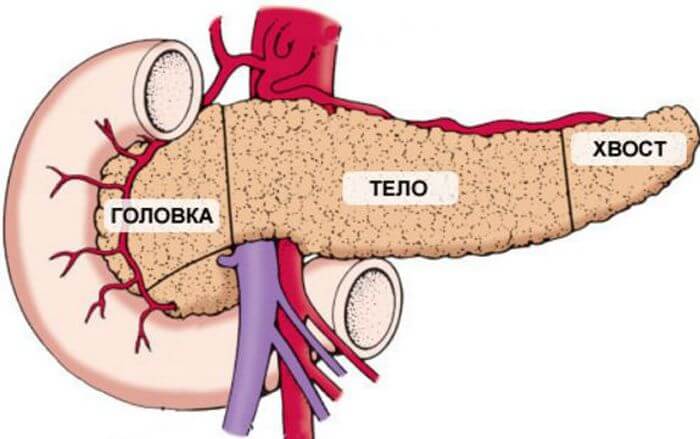
Через эти протоки в кишку поступает панкреатический сок, необходимый для переваривания пищи, расщепления ее составляющих (белки, жиры, углеводы) и дальнейшего усвоения организмом. Еще поджелудочная нужна для синтеза гормонов, участвующих в работе разных систем организма.
Все слышали медицинский термин «инсулин», необходимы для поддержания уровня сахара в крови. Так вот, поджелудочная железа является кузницей этого гормона. И не только его (глюкагон, соматостатин, панкреатический полипептид).
Нарушения в работе этого органа провоцирует такую серьезную болезнь, как сахарный диабет, а также несут людям проблемы с перевариванием пищи. Воспаление поджелудочной железы ведет к ряду заболеваний, которые лечатся медикаментозно, например, панкреатит.
Хирургическое вмешательство
Однако не всегда удается с помощью лекарственной терапии восстановить все функции органа. Врач может рекомендовать операцию на поджелудочной железе, причем, иногда экстренно, для спасения жизни пациента. Услышав такой «приговор» больной задается вопросом: можно ли жить без поджелудочной железы? Каковы последствия? Эти вопросы будоражат его сознание, не дают успокоиться, адекватно взглянуть на ситуацию. Как жить? – роятся в голове мысли и не дают покоя.
Операция по удалению поджелудочной железы (панкреэктомия) назначается обычно при раке. Если не удается сохранить весь орган человека, вследствие, его полного поражения, врач настаивает – удалить поджелудочную железу! Могут быть вырезаны и близлежащие органы (Селезенка, верхняя часть желудка, желчный пузырь).
Делается операция под общим наркозом. Перед ее проведением больной сдает анализы, в том числе на онкомаркеры, ферменты, проходит УЗИ, КТ, с помощью лапароскопа врач оценивает степень поражения органов, может быть назначен также курс химиотерапии. Во многих случаях врачи-хирурги удаляют лишь больные части железы. Это в медицинской терминологии получило название — резекция поджелудочной железы.
Показания к частичному удалению органа следующие:
- Частичное отмирание тканей (например, при панкреонекрозе).
- Травмы.
- Опухоли.
- Кровотечения
- Кисты, свищи.
- Обострился хронический панкреатит (терапия не помогает).
Операция на поджелудочной железе чаще проводятся по удалению ее головки или хвоста. Считается сложным видом, т. к. железа «спрятана» глубоко в брюшине и доступ к ней затруднен, плюс близость других органов (возможное их заражение), несут тоже свои сложности в работе хирурга.
Риски
Есть, конечно, определенные риски и опасности для пациента, такие так: открывающиеся кровотечения, занесение инфекций в организм, возможные проблемы с анестезией, случайно поврежденные соседние органы.В зависимости от тяжести состояния поступившего больного на операционный стол, его возраста, степени ожирения, состояния сердечно-сосудистой системы и других факторов, будет зависеть, как быстро пациент начнет восстанавливаться.
Реабилитация
Процесс реабилитации долгий, сопровождающийся ноющими болями, тяжело, порой, заживающей раной на месте шва. Больной переводится на строгую диету. Но постепенно идет на поправку. Человек, перенесший операцию, конечно, не может полностью восстановить полноценное здоровье.
Последствия операции на поджелудочной железе непременно проявятся. Теряется вес, нарушается пищеварение, назначаются больному пожизненно инъекции инсулина, препараты ферментной терапии, т. к. организм не вырабатывает уже ни инсулин, ни ферменты, приобретается диабет.
Жизнь без железы
Может ли человек ощущать себя в относительной гармонии с миром после столь серьезной операции?
Без поджелудочной железы прожить можно, и даже очень долго. Люди живут, работают, создают семьи, рожают детей. Главное, научиться новым правилам и приемам, мочь принять ситуацию такой уже, как есть.
Это раньше считалось, что жизнь без поджелудочной железы не жизнь, а мучения, ведущие к смерти. А сегодня, как таковой критичной, ситуации нет. Медицина шагнула далеко вперед, колоссальные наработки, опыт накоплен в международной практике и нашей медицине.
Поможет в восстановлении и специальная диета после удаления поджелудочной железы. Сначала очень строгая (сразу после операции: голодовка, одно питье). В первую неделю можно человеку употреблять кашки на воде (гречневую, рисовую), омлет из белков яиц, супы из перетертых овощей, очень капуста полезна, хлеб сухой, нежирный творог.
Пища не должна быть жирная, как можно меньше углеводов, сбалансированные белки, постепенно вводится мясо нежирное и рыба. Питание дробное, исключает сахар и уменьшает в разы соль.
Без железы как без одного из органов пищеварения возможно жить. Пациент потихоньку с помощью родных будет приходить в норму, свыкаясь с некими новыми для себя обстоятельствами, требованиями, понимая необходимость в отказе от пагубных привычек. Что делать? Жизнь одна и жизнь дороже!
Источник
Можно ли вылечить хронический панкреатит?
Острый панкреатит всегда подразумевает лечение в стационаре, в то время как хронический можно контролировать в домашних условиях. Фото: iStock
Далеко не каждый диагноз хронический панкреатит — настоящий панкреатит. Эту болезнь НЕ ставят только на основании результатов УЗИ, обязательно должны иметь место дополнительные исследования.
Панкреатит, как и цирроз, принято считать болезнью алкоголиков. 70% больных с острым или хроническим воспалением поджелудочной железы – действительно люди, крепко выпивающие. Но панкреатит бывает не только у них. К примеру, очень часто его находят у пациентов с желчнокаменной болезнью. Это связано с особенностями работы двух соседствующих органов – желчного пузыря и поджелудочной железы (подробнее читайте здесь). За последние 30 лет распространенность заболевания увеличилась более чем в 2 раза, и сейчас отмечается стойкая тенденция к его омоложению. Давайте разбираться, что происходит с организмом при панкреатите и можно ли его вылечить.
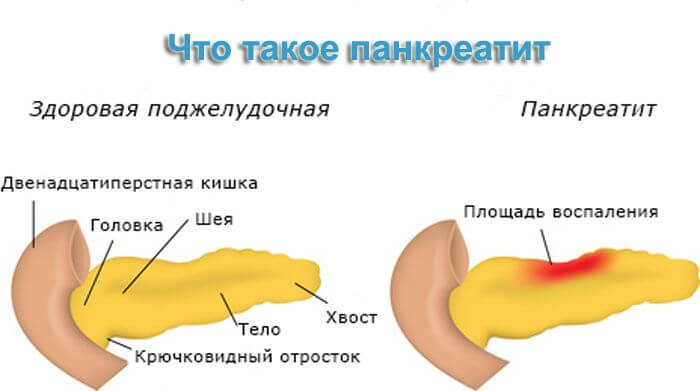
Что такое панкреатит
Панкреатит – это воспаление поджелудочной железы, которое приводит к глобальному нарушению пищеварения. Почему от поджелудочной настолько сильно зависит переваривание пищи? Дело в том, что этот орган вырабатывает панкреатический сок – проще говоря, ферменты, необходимые для расщепления белков, жиров и углеводов. Это протеаза, липаза и амилаза – для каждой группы питательных веществ свой тип ферментов. Без них процесс пищеварения невозможен, поэтому при панкреатите пациентам всегда назначают приём лекарств, содержащих ферменты.
Другая, не менее важная составляющая панкреатического сока – бикарбонат. Именно он нейтрализует соляную кислоту желудка и не даёт ей разрушить ферменты.
Кроме панкреатического сока, поджелудочная железа вырабатывает гормоны инсулин и глюкагон, регулирующие уровень сахара в крови. Логично, что при воспалительном процессе – как остром, так и хроническом – повышается вероятность развития сахарного диабета.
Здоровая поджелудочная железа производит 1-2 литра панкреатического сока в сутки. Этого более чем достаточно, чтобы переварить весь объём пищи. На самом деле, человек вообще не почувствует, если объём ферментов снизится на 10-20%, потому что поджелудочная вырабатывает их с запасом. Симптомы нехватки панкреатического сока появляются, когда их производство падает на 80-90%. И даже в этом случае поджелудочная железа может сильно не болеть. Как проявляют себя нарушения работы железы, мы писали здесь.
Как ставят диагноз панкреатит
Пациент должен сделать несколько обязательных исследований, прежде чем ему поставят диагноз панкреатит. Основное – это УЗИ органов брюшной полости и анализ на определение количества ферментов в кале.
- Во время приступов боли возможно повышение уровня амилазы в плазме крови, лейкоцитов крови и С-реактивного белка
- При подозрении на хронический панкреатит обязательно определение фекальной эластазы-1
- УЗИ показывает уменьшение размеров органа, деформацию контуров, кистозные образования и кальцификаты
- В качестве уточняющего метода возможна магнитно-резонансная томография (МРХПГ)
Обратите внимание: признаки диффузных изменений поджелудочной железы на УЗИ не являются основанием для постановки диагноза хронический панкреатит. Об этом говорится в российских клинических рекомендациях.
Можно ли вылечить панкреатит
Приступ острого панкреатита – это тяжелое жизнеугрожающее состояние, которое невозможно не заметить. Оно сопровождается болевым синдромом, повышением температуры тела, тошнотой, рвотой и даже желтухой. Конечно, при таких симптомах больному обязательно нужно вызвать скорую помощь и по классике обеспечить холод, голод и покой.
– Проблема поджелудочной в том, что она может заболеть резко – это острый панкреатит. Реально тяжелое состояние, когда смерть стучится в дверь. Раньше с лекарствами было на порядок сложнее. Именно тогда начали применять щадящий режим без какой-либо пищевой нагрузки, то есть голод. Поскольку при остром панкреатите может повышаться температура, в некоторых случаях прикладывали холод. Ну, и дергать человека в таком состоянии нельзя, поэтому их оставляли в покое, – пишет в своём Instagram врач-гастроэнтеролог Сергей Вялов.
Острый панкреатит всегда подразумевает лечение в стационаре, в то время как хронический можно контролировать в домашних условиях. Основа лечебной терапии – это ферменты, обезболивающие, препараты урсодезоксихолевой кислоты (для улучшения желчеоттока) и диета Стол №5. Обезболивающие, как правило, повреждают желудок, поэтому больному ещё рекомендуют гастропротекторы – препараты, защищающие и восстанавливающие слизистую оболочку желудочно-кишечного тракта.
Ферментную терапию при воспалении поджелудочной железы нужно соблюдать пожизненно, потому что полностью восстановить функцию органа практически нереально. Но важно понимать, что далеко не каждый диагноз хронический панкреатит — настоящий панкреатит. Ещё раз подчеркнём: эту болезнь НЕ ставят только на основании результатов УЗИ, обязательно должны иметь место дополнительные исследования.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Одно из основных заболеваний поджелудочной железы является панкреатит. Для того что знать как снять воспаление поджелудочной железы в домашних условиях необходимо выявить точный характер воспалительного процесса.
Панкреатит может развиваться в острой и хронической форме. И если в первом случае требуется исключительно квалифицированная медицинская помощь, прием сильнодействующих обезболивающих препаратов и даже введение внутривенных уколов.
При хронической форме в периоды рецидива снять боль в поджелудочной железе можно обычными средствами в домашних условиях. Если меры будут приняты своевременно, то обострение и неприятные симптомы быстро покинут организм.

Лечение воспаления железы в домашних условиях
Для того чтобы знать как успокоить поджелудочную, необходимо различать стадии течения хронического панкреатита.
Существует 4 стадии:
- Небольшое воспаление в легкой форме, когда появляются болевые ощущения в области правого или левого предребья, спине или верхней части живота.
- Вторая и третья стадии проявляются симптомами средней тяжести, когда происходит нарушение пищеварения — метеоризм, вздутие живота, запор, а затем диарея, тошнота.
- Тяжелая форма сопровождается частой рвотой, уменьшением мочеиспускания, при этом болевой синдром полностью отсутствует.
В домашней среде разрешается снимать воспаление железы при условии отсутствия симптомов обезвоживания организма. Итак, в первые сутки проявления симптомов необходимо:
- Полностью отказаться от еды.
- Пить больше жидкости, а именно обычную воду либо травяные отвары, примерно каждые полчаса.
- На второй день разрешается съесть небольшое количество овсяной каши, приготовленной на воде без соли и сахара. На обед можно приготовить овощи на пару и куриные котлеты без процесса жарки.
- Только по истечении трех дней можно разнообразить свое меню, добавляя новые продукты.
Важно помнить, что при хронической форме панкреатита необходимо придерживаться специального диетического рациона постоянно, а не только в периоды острых рецидивов.
Медикаментозное лечение
Для того чтобы знать как снять боль в поджелудочной, конечно лучше обратится к врачу, но бывают такие случаи, что люди просто не хотят этого делать, а пробуют лечить себя сами (исключение составляет острые формы, тогда врач обязателен). Больные, имеющие диагноз панкреатит, имеют в своей домашней аптечке достаточное количество медикаментов.

Для того чтобы устранить болевой синдром используют препараты следующих групп:
- Обезболивающие — Парацетамол, Диклофенак, Баралгин.
- Спазмолитики — Дротаверин, Спазмолгон.
- Ферменты — Креон, Панкреатин.
- Для поддержания нормального кислотно-щелочного баланса — Омепразол.
Любой обезболивающий препарат способен быстро снять дискомфорт и резкие неприятные ощущения. В период действия препарата можно также использовать подручные средства. А именно взять пластиковую бутылку, наполнить ее холодной водой и положить пациенту на живот. Это поможет снять спазмы и хорошо обезболить.
Лечение травами
При хронической форме панкреатита рекомендуется принимать сборы лекарственных трав, готовить из них настои либо добавлять в чай. Это поможет улучшить работу пищеварительных органов и снять нагрузку на поджелудочную железу.

К таким видам трав относят: бессмертник, тысячелетник, ромашка, зверобой, листья мяты, семена укропа.
Рецепт
Взять по 1 чайной ложке сухого экстракта ромашки, листьев мяты, бессмертника и залить 2 стаканами кипятка, дать настояться в течение 3 часов, процедить и пить по половине стакана каждый раз перед приемом пищи.
Есть еще более вкусный рецепт лечения, для этого используют брусничный лист, листья малины, плоды шиповника, фенхеля и черники. Все компоненты заливают кипятков в термосе и дают настояться на всю ночь. На следующий день отвар процеживают, распределяют на равные части и пьют до 4 раз в день.
Лечение медом
Мед — универсальное средство, которое есть всегда под рукой дома. Этот сладкий продукт хорошо снимает воспаление, его можно добавлять чай и несмотря на свое содержание сахара, мед положительно влияет на работу поджелудочной железы.

Существует множество рецептов домашнего приготовления, и только методом проб можно узнать какое именно средство поможет в лечении.
Хронический панкреатит неизлечим никакими препаратами и поддерживать нормальное функционирование железы придется постоянно, но боль поджелудочной железы можно снимать.
Источник

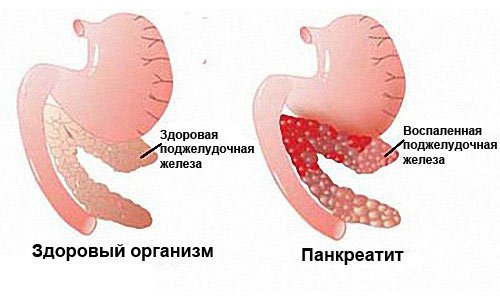
Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.

Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
