Фракции при остром панкреатите

В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
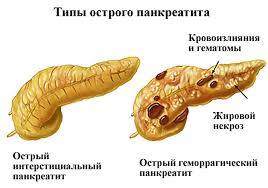
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
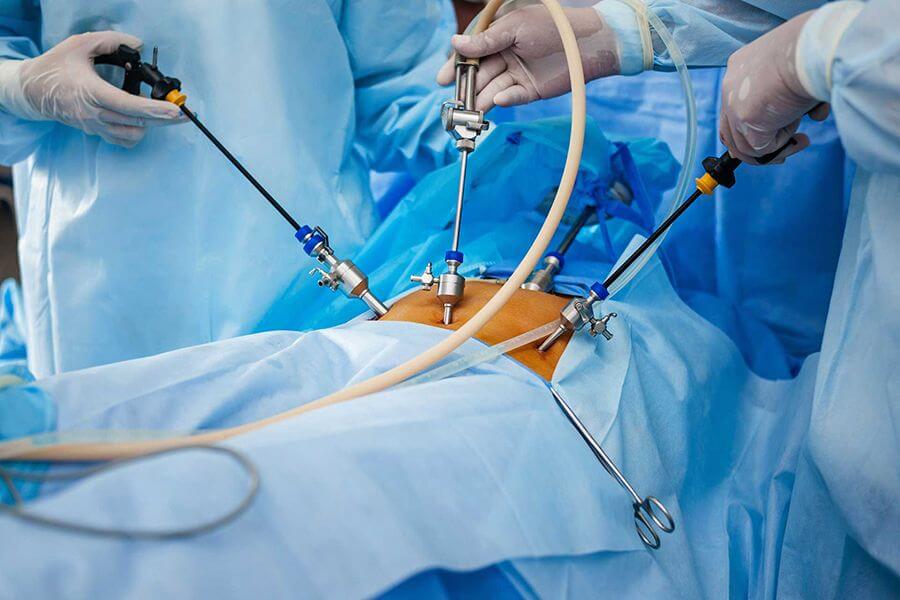
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
Острый панкреатит – воспаление тканей поджелудочной железы. Заболевание представляет серьёзную угрозу жизни, но, к сожалению, не все больные понимают важность назначения лечения и не обращаются к врачу своевременно. Клиническая картина может быть разнообразной: от локализованных болей слабой интенсивности до коматозного состояния. Необходимо своевременно выявлять все симптомы патологии, чтобы назначать адекватную терапию.

Причины
Этиологических факторов, приводящих к развитию острого панкреатита множество, наиболее распространёнными являются:
- Патология желчевыводящей системы (60% от всех случаев). Выводные пути желчного пузыря и поджелудочной железы имеют общий проток. Следовательно, любая патология со стороны биллиарного тракта (калькулёзный холецистит, папиллит и т.п.) способна вызвать нарушение оттока панкреатического сока. Секрет с многочисленными ферментами начинает задерживаться и вызывать расщепление тканей железы.
- Травматические поражения поджелудочной железы.
- Патологии двенадцатиперстной кишки. При язвенной болезни может произойти пенетрация (прорыв в ткани другого органа) язвы.
- Злоупотребление алкоголем и частый приём жирной или острой пищи. Подобные продукты создают повышенную нагрузку на орган, в ходе которой может возникнуть острый воспалительный процесс.
- Проникновение бактерий и вирусов (например, Коксаки) в ткани органа гематогенным, лимфогенным или восходящим путём.
- Приём лекарственных препаратов (тиазидовые диуретики, азатиоприн, преднизолон и т.п.), которые обладают выраженным панкреотоксическим действием. На фоне массивного некроза клеток органа развивается воспаление.
- Врождённые дефекты развития. Любые аномалии способны нарушать адекватную работу органа и приводить к застою ферментов.
- Генетически обусловленная предрасположенность.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Реже причиной являются аутоиммунные заболевания, нарушения кровоснабжения органа (атеросклероз, тромбоз), аллергические реакции, опухоли. До 10% всех случаев панкреатита остаётся нераспознанным.
Клиническая картина
Панкреатит всегда начинается остро на фоне отличного самочувствия. Как правило, развитию патологии предшествует приём больших доз алкоголя или жирной пищи. Среди симптомов выделяют такие, как:
- Боль. Болезненные ощущения локализуются в эпигастрии (при развитии воспаления в теле и хвосте железы), левом подреберье (при поражении головки органа), в 40% случаев носят опоясывающих характер. Интенсивность может быть любой: от слабых до нестерпимых, заставляющих принимать вынужденное положение (на левом боку с согнутыми ногами и руками). Боль может иррадиировать в левую руку, левую половину живота и в загрудинное пространство, клинически напоминая инфаркт миокарда.
- Диспепсические расстройства. У 80% больных рефлекторно развивается рвота, которая может иметь неукротимый характер (в сутки до 10 литров и более). Данное состояние быстро приводит к обезвоживанию. Через 2-3 дня из-за дефицита ферментов и развития кишечной непроходимости появляется вздутие живота, отсутствует стул.
- Перитонеальный синдром. В очаг поражения вовлекается париетальная и висцеральная брюшина, что обуславливает появление резкой болезненности по всему животу, полное отсутствие функционирования кишечника.

Общее состояние резко ухудшается, появляются слабость, гиподинамия, раздражительность. Температура тела быстро поднимается до высоких цифр (39-40 градусов).
Со стороны сердечно-сосудистой системы развивается тахикардия (повышение ЧСС до 120 ударов в минуту), гипотония. Кожные покровы бледные, акроцианоз.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
При тяжёлом течении происходит выпот воспалительного экссудата в плевральную полость с развитием плеврита, пневмонии и отёка лёгких, приводящих к тяжёлой дыхательной недостаточности (повышение частоты дыхательных движения до 30-40 в минуту и более, одышка).
Быстрое нарастание интоксикации и гипотонии приводит к почечной недостаточности (снижается объём выделяемой мочи, вплоть до полного её отсутствия).
При поражении центральной нервной системы возникают психические расстройства: возбуждённость, беспокойство, бред, галлюцинации. Дальнейшее прогрессирование обуславливает развитие комы.
Осложнения
Панкреатит – опасная дли жизни патология. При отсутствии своевременного и адекватного лечения развиваются следующие состояния:
- Сепсис (заражение крови), септический шок.
- Полиорганная недостаточность. На фоне интоксикации, бактериемии и низкого артериального давления все остальные органы постепенно снижают свою функциональную активность.
- Некроз поджелудочной железы. В будущем может послужить причиной сахарного диабета.
- Формирование абцесса или инфильтрата. Любое скопление гноя в брюшной полости вынуждает применять хирургические методы лечения.
- Развитие кровотечений (в брюшную полость или желудочно-кишечный тракт).
- Формирование свищевых ходов в другие органы или в переднюю брюшную стенку.

Диагностика
Для постановки правильного диагноза, выявления возможных осложнений панкреатита и назначения соответствующего лечения показан целый печень лабораторных и инструментальных методов исследования. Основными из них являются:
- Общий анализ крови. При бактериальном воспалении повышается СОЭ, уровень лейкоцитов, визуализируется сдвиг лейкоцитарной формулы влево. При вирусной этиологии — лейкопения, лимфоцитоз.
- Биохимический анализ крови. При разрушении тканей железы повышены: амилаза и липаза крови, уровень сахара и маркёров некроза – АЛТ и АСТ.
- Определение амилазы в моче. Концентрация выше нормы при деструкции органа.
- УЗИ – основной метод диагностики. Позволяет выявить очаги инфильтративных изменений, абцессы, кальцинаты, свищевые ходы и т.п.
- КТ и МРТ – самые высокоинформативные, но дорогие методы обследования.
- Лапароскопия – показана при неэффективности всех предыдущих способов. С помощью зонда в брюшную полость вводится камера и производится осмотр всех органов.
Методы лечения
Терапия всех больных с острым панкреатитом проводится в стационаре. При лёгких формах панкреатита показана госпитализация в хирургическое отделение, при тяжёлых – в отделении реанимации и интенсивной терапии. Лечение может быть:
- Консервативным. Применяется на ранних стадиях и при лёгких формах при полном отсутствии признаков поражения других органов и осложнений.
- Хирургическим. Показано при неэффективности консервативной терапии или развитии угрожающих жизни состояний.
Консервативное лечение
Сущность оказания помощи сводится к снижению функциональной нагрузки на орган и ускорению восстановления структуры. Используются:
- Голод. В течение 3-5 дней пациенты находятся на полном парентеральном питании.
- Локальная гипотермия. На область поджелудочной железы накладывается холод (грелка или пакет со льдом).
- Зондирование желудка с непрерывным отсасыванием содержимого и промыванием раствором соды.
- Анальгетики. В зависимости от выраженности болевого синдрома могут использоваться наркотические (например, Тримеперидин 3% 1 мл 4 раза в сутки, подкожно) или ненаркотические анальгетики (Баралгин 0,1 по 5 раз в день).
- Антиферментные препараты. Хорошо себя показал Гордокс. Суточная доза – около 300 000 МЕ.
- Блокаторы секреторной функции поджелудочной железы. Используются препараты гормона-соматостатина или его аналоги (сандостатин) в дозе 0,2 3 раза в день.
- Ингибиторы китокинеза (петоксифиллин 2% 5 мл внутривенно 2 раза в день)
- Ингибиторы протонной помпы – рекомендованы для снижения секреторной активности желудка. Может быть назначен омепразол по 2 таблетки в сутки.
- Спазмолитики (платифиллин 0,2% 2 мл – 1 раз в день).
- Антигипоксанты – при выраженной интоксикации. В хирургических больницах назначаются мексибел или эмоксипин.
- Антигистаминные средства – для повышения проницаемости сосудов и ускорения регенерации тканей. Наиболее популярны: димедрол, супрастин, пипольфен. Дозировка для всех: 50 мг 3 раза в сутки.
- Восстановление объёма циркулирующей крови. При нарушении гемодинамики (падение АД, тахикардия) внутривенно вводятся инфузионные растворы из расчёта 40 мл на каждый килограмм массы тела.
- Наличие шока или выраженного воспалительного процесса обуславливает назначение гормональных средств (Преднизолон, дексометазон).
- Антибиотики. Необходимы для профилактики инфекционных осложнений или лечения существующих (Ципрофлоксацин 0,5 2 раза в день).
Длительность консервативного этапа – от 5 до 7 дней. При отсутствии положительной динамики или ухудшения состояния больному показано хирургическое вмешательство.
Хирургические методы лучения
Основная цель – устранение некротизированных участков и обеспечение оттока гнойной жидкости. Могут быть задействованы:
- Эндоскопические методы. Обеспечиваются через мельчайший операционный доступ (отверстие, диаметром 1 см). Показаны для восстановления проходимости желчи и оттока панкреатического сока.
- Пункция и установка дренажа. Применяется при наличии полостных образований со скоплением гноя, экссудата.
- Лапаротомия. По срединной линии живота производится разрез, через который удаляются нежизнеспособные ткани железы, а так же проводится визуальный осмотр соседних органов с целью поиска возможных нарушений. Затем поле ушивается и устанавливается дренажная трубка.
Оперативное вмешательство может быть ранним (с 0 по 14 день) и поздним (с 15 дня заболевания). Показаниями для ранней хирургической коррекции являются:
- отёчная форма панкреатита;
- стерильный панкреонекроз;
- перфорация соседних органов;
- развитие перитонита;
- кровотечение.
Отсроченные операции проводятся после улучшения общего состояния на фоне консервативной терапии при таких состояниях, как:
- массивный некроз;
- наличие абцессов или гнойных инфильтратов.
Основные препараты для лечения
На фармацевтическом рынке представлено множество медикаментов для лечения острого панкреатита, наиболее популярны:
| Название лекарственного препарата | Фармакологическая группа | Действие | Цена |
| Тримеперидин | Наркотический анальгетик | Быстро устраняет выраженную боль. | Около 300 рублей |
| Трамадол
| Ненаркотический анальгетик | Для устранение боли низкой или средней интенсивности. | 280-30 рублей |
| Гордокс
| Антиферментный препарат | Угнетает синтез и действие ферментов, что обеспечивает быстрое восстановление повреждённых структур поджелудочной железы. | 4 800-5 200 рублей |
| Сандостатин
| Блокатор секреторной функции | Снижает секрецию сока поджелудочной железы | 1 700-2 100 рублей |
| Омепразол
| Ингибитор протонной помпы | Снижает секрецию соляной кислоты в желудке. Она не возбуждает хеморецепторы, в результате синтез панкреатического сока прекращается. | 140-150 рублей |
| Платифиллин
| Спазмолитик | Расслабляет гладкую мускулатуру протоков поджелудочной железы, что обеспечивает эвакуацию содержимого. | 80-100 рублей |
| Эмоксибел
| Антигипоксант | Повышает оксигенацию всех тканей организма. | 70 рублей |
| Супрастин
| Антигистаминное средство | Повышает проницаемость сосудистых барьеров и ускоряет доставку необходимых структурных питательных веществ в очаги поражения. | 120-150 рублей |
| Преднизолон
| Гормональное средство (глюкокортикостероид) | Уменьшает воспаление и способствует его отграничению. | 250-280 рублей |
| Ципролет
| Антибактериальное средство широкого спектра действия | Уничтожает все микроорганизмы (бактерии) в очаге поражения. | 200-230 рублей |
Список запрещённых и разрешённых продуктов
Начиная с 3-5 дня, когда прекращается парентеральное питание больного, начинается постепенное восстановление пищевого рациона. Диета имеет специфические особенности.
| Наименование продукта | Можно | Нельзя |
| Хлеб
| Пшеничный, до 50 г в сутки. | Ржаной и свежий. |
| Супы
| Из круп и вываренного мяса на воде | Мясные, рыбные или грибные отвары. Супы с горохом и овощами. |
| Мясо
| Нежирная курица или говядина. | Любые жилистые и жирные сорта |
| Рыба
| Нежирные сорта в виде суфле | Жирная, вяленая, копчёная, солёная рыба. |
| Молочные продукты
| Свежий некислый творог. | Цельное молоко, сыры, сметана. |
| Яйца
| Всмятку. | Вкрутую. |
| Овощи
| Картофель, кабачки, цветная капуста – в виде измельчённых смесей. | Капуста, чеснок, лук, огурцы, редис |
| Фрукты
| Печёные яблоки. | Все остальные |
| Напитки | Минеральная вода, некрепкий чай | Крепкие чаи, кофе |
Питание должно быть дробным – по 5-6 раз в сутки, а любая еда — тёплой.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Категорически запрещено употреблять холодную или слишком горячую пищу. Она раздражает рецепторные комплексы слизистой желудка и стимулирует поджелудочную железу!
Идеальное соотношение веществ выглядит следующим образом:
| Белки | 80 грамм |
| Жиры | 50 грамм |
| Углеводы | 200 грамм |
| Энергетическая ценность | Около 1 500 – 1 600 ккал |

Пример диеты при остром пакреатите
Несмотря на множество запретов, рацион питания при панкреатите может быть разнообразным, но в то же время полезным! Например:
- завтрак: 2 яйца всмятку, картофельный сок;
- второй завтрак: печёное яблоко и каша из геркулеса;
- обед: овощное пюре, рисовый суп, стакан свекольного сока;
- полдник: желе из яблок, кисель из шиповника;
- ужин: суфле из нежирной курицы, овощное пюре, слабый чай.
Оцените статью
Загрузка…
Источник











