Хронический билиарный паренхиматозный панкреатит диета

При заболевании билиарный панкреатит диета играет важную роль. Стоит отметить, что эта болезнь появляется одновременно с желчнокаменным заболеванием, а поэтому и имеет такое название.
 Возникает проблема в результате того, что желчь собирается не в желчных протоках, а в поджелудочной железе, в итоге при панкреатите начинают развиваться многочисленные патологии органа.
Возникает проблема в результате того, что желчь собирается не в желчных протоках, а в поджелудочной железе, в итоге при панкреатите начинают развиваться многочисленные патологии органа.
Симптомы при наличии заболевания желчных путей
 Основными симптомами заболевания являются сильные и регулярные болезненные ощущения, которые начинают распространяться на всю брюшную полость. Иногда боль переходит даже на подреберья или область спины. Она ноющая и может беспокоить на протяжении долгого времени, а затем становится менее интенсивной.
Основными симптомами заболевания являются сильные и регулярные болезненные ощущения, которые начинают распространяться на всю брюшную полость. Иногда боль переходит даже на подреберья или область спины. Она ноющая и может беспокоить на протяжении долгого времени, а затем становится менее интенсивной.
При билиарном панкреатите возникают достаточно часто тошнота и рвота. Кроме того, больной человек во рту будет постоянно ощущать привкус горечи. В результате проблем с пищеварительной системой появляются запоры, которые сменяются диареей, могут возникать и другие расстройства кишечника.
В большинстве случаев неприятные ощущения возникают после приема каких-то вредных продуктов или же жирного, жареного либо копченого. Важно отметить тот факт, что боль проявляется, как правило, в ночное время или же спустя пару часов после приема пищи. Если заболевание имеет более тяжелую форму, то тогда у человека может незначительно измениться температура тела.
Диета при билиарном панкреатите
Если у человека наблюдается эта весьма неприятная проблема, то ему ни в коем случае нельзя употреблять жареные или жирные блюда. Жир очень опасен для пораженной поджелудочной железы и может спровоцировать обострение заболевания. Из-за того, что масло для приготовления еды перегревается, в нем начинают образовываться канцерогены, которые опасны не только для данного органа, но и в целом для организма человека. В связи с употреблением такой еды могут возникать серьезные осложнения, а боль становится более интенсивной.
Кроме того, в первые несколько недель, а то и месяцев лечения необходимо есть все фрукты и овощи без кожуры и обязательно в протертом виде. Такие манипуляции нужно проводить в связи с тем, что во время диеты ни в коем случае нельзя употреблять грубую клетчатку. Овощи можно варить, тушить или же запекать в духовке.
Для того чтобы эффект от диеты был заметным, обязательно нужно исключить из рациона больного человека слишком спелые мягкие ягоды, фрукты и некислые их сорта. Не стоит употреблять в сыром и не протертом виде как фрукты, так и овощи. Забудьте на время о винограде, финиках, бананах, инжире, компотах, муссах или желе с добавлением ксилита.
 Больной человек ни в коем случае не должен употреблять бараний или свиной жир. Такие продукты не рекомендованы людям даже со здоровой поджелудочной железой, а о больной даже и речи нет. Конечно, в рационе должны быть жиры, предпочтительно растительные, но их суточная норма не должна превышать 60 граммов.
Больной человек ни в коем случае не должен употреблять бараний или свиной жир. Такие продукты не рекомендованы людям даже со здоровой поджелудочной железой, а о больной даже и речи нет. Конечно, в рационе должны быть жиры, предпочтительно растительные, но их суточная норма не должна превышать 60 граммов.
Специалисты рекомендуют исключить полностью или же снизить до минимума количество углеводов, которые очень легко усваиваются: конфеты, мед и сахар. При этом можно в достаточно большом количестве употреблять диетические нежирные сорта мяса:
- индейка;
- курица без кожи;
- телятина (только нежирное мясо);
- кролик.
 Такие сорта мяса помогут быстрее восстановить поврежденные панкреатитом органы и не навредят здоровью человека, восстановят необходимое количество белка в организме.
Такие сорта мяса помогут быстрее восстановить поврежденные панкреатитом органы и не навредят здоровью человека, восстановят необходимое количество белка в организме.
Если говорить о кашах, то лучше всего выбирать гречневую, перловую или же манную. Также можно есть в неограниченном количестве свеклу и морковь, кабачки, цветную капусту. При этом из рациона нужно убрать полностью бобовые, белокочанную капусту в любом виде, разного рода маринады или разносолы. Они не только вредят поджелудочной железе при панкреатите, но и в целом не очень полезны для организма (речь идет о маринадах и консервации).
Для того чтобы лечение данного неприятного заболевания проходило достаточно успешно, нужно есть супы, которые готовятся на вторичном мясном бульоне. Если говорить о хлебе, то желательно употреблять тот, который изготавливается из пшеничной муки, причем он должен быть не свежим, а вчерашним. Иногда в небольшом количестве можно употреблять сухари, но ни в коем случае нельзя есть ржаной хлеб, ведь он очень быстро становится причиной обострения панкреатита и усиления болезненных ощущений.
Как нужно питаться во время диеты и какова ее длительность?
Если врач поставил вам точный диагноз, то на диету нужно садиться как можно быстрее. Буквально через несколько дней ваше питание должно быть не только диетическим, но и дробным. Порции пищи должны обязательно быть небольшими, употреблять еду нужно в строго одинаковое время каждый день.
https://www.youtube.com/watch?v=a_KituZddT0
Перерывы между приемами пищи не должны быть более чем 5 часов. Желательно все продукты готовить на пару или варить. Можно также тушить или запекать в духовке. Из-за того, что жиры после термической обработки становятся вредными для человеческого организма, в особенности для поджелудочной железы, их можно использовать исключительно в холодном виде. Это касается как сливочного, так и растительных масел.
Длительность столь строгой диеты при билиарном панкреатите должна быть не менее 8 месяцев.
Если же болезнь имеет хронический характер, то стоит привыкнуть к нескольким простым правилам, которые вам придется соблюдать на протяжении всей жизни. Готовьте пищу только на пару, отваривайте. Как можно меньше употребляйте жареного, жирного. Откажитесь от спиртных напитков. Не злоупотребляйте сладостями. Конечно, такой образ питания не у всех вызывает восторг, но для здоровья это то, что надо. В противном случае вас будут постоянно мучить сильные боли, со временем возникнут серьезные осложнения (например, организм может полностью перестать принимать пищу), а отсутствие правильного питания и лечения может привести даже к летальному исходу.
Минеральные воды во время диеты при билиарном панкреатите
 Во время диеты для лечения билиарного панкреатита специалисты рекомендуют употреблять специальные минеральные воды. Интересным является то, что они создаются в искусственных условиях, их состав очень сложный, но при этом такая вода обладает характеристиками, которые напоминают природные.
Во время диеты для лечения билиарного панкреатита специалисты рекомендуют употреблять специальные минеральные воды. Интересным является то, что они создаются в искусственных условиях, их состав очень сложный, но при этом такая вода обладает характеристиками, которые напоминают природные.
Главными характеристиками любой минеральной воды являются степень ее минерализации и состав газов. Если человек страдает билиарным панкреатитом, то ему желательно пить только средне- или же маломинерализованную воду.
Маломинерализованными водами называют те, количество активных компонентов в которых составляет примерно 2-5 граммов на 1 литр воды. В среднеминерализованных водах количество таких активных веществ гораздо выше и может доходить до 17 граммов на литр воды.
Фрукты во время диеты для лечения билиарного панкреатита
 К вопросу питания при наличии билиарного панкреатита стоит отнестись очень серьезно и внимательно. Следите за тем, что вы едите, ведь больным людям нельзя употреблять авокадо и яблоки, любые сорта капусты, слишком много огурцов. Нужно отказаться от бобовых и перца зеленого цвета.
К вопросу питания при наличии билиарного панкреатита стоит отнестись очень серьезно и внимательно. Следите за тем, что вы едите, ведь больным людям нельзя употреблять авокадо и яблоки, любые сорта капусты, слишком много огурцов. Нужно отказаться от бобовых и перца зеленого цвета.
Как правило, большинство фруктов и овощей очень полезные для поджелудочной железы и не вызывают обострения. Их можно есть в сыром виде, но некоторые содержат очень много кислот или клетчатки, провоцирующей осложнения при наличии билиарного панкреатита. Это значит, что во всех фруктах, которые вы употребляете нужно обязательно обрезать кожицу и вырезать сердцевину. Большая часть фруктов очень богата на ферменты – это ананасы, киви, бананы, папайя и прочие.
Специалисты рекомендуют есть как овощи, так и фрукты в запеченном виде. Можно приготовить на пару. Самым лучшим десертом для людей, которые страдают билиарным панкреатитом, считаются запеченные яблоки с добавлением небольшого количества корицы. Фрукты, приготовленные таким образом, можно употреблять даже при наличии хронической формы заболевания.
Билиарный панкреатит – это очень серьезное заболевание, к лечению которого нужно отнестись очень внимательно. При этом важно понимать, что без соответствующего питания от медикаментозного лечения будет очень мало результата.
Поэтому нужно сдерживать себя и питаться в соответствии со специальной диетой, и вскоре заболевание будет побеждено.
Источник
Панкреатит – это заболевание, которое развивается на фоне дисфункции поджелудочной железы. Причиной этого является проникновение в орган бактерий из двенадцатиперстной кишки, крови, желчных путей, а также в результате негативного влияния провоцирующих факторов извне. Одним из распространенных видов патологии является паренхиматозный панкреатит. Эта хроническая форма заболевания, развитие которой обусловлено поражением паренхимы органа с прогрессирующими факторами, что при отсутствии лечения приводит к ее атрофии.
Паренхиматозная форма панкреатита – что это?
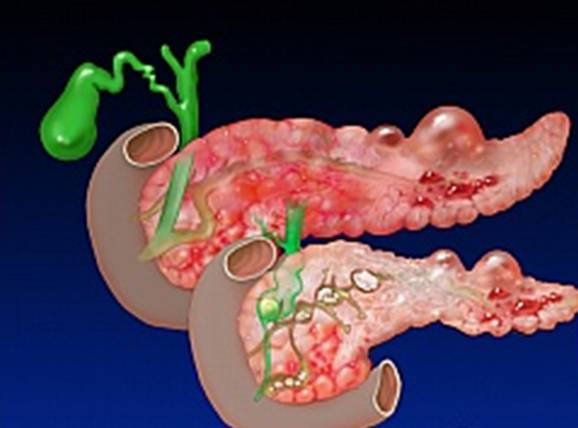
Эта форма заболевания характеризуется вялотекущим воспалительным процессом, причиной которого является нарушение процесса синтеза ферментов, производимых поджелудочной железой. Избыточная ферментная концентрация провоцирует самопереваривание тканей паренхимы с последующим их рубцеванием и сморщиванием.
В результате этого происходят диффузные изменения органа. Это выражается в постепенном замещении пораженных участков ткани на соединительные сегменты с последующей потерей функциональности поджелудочной железы. В результате этого снижается синтез пищеварительных ферментов в организме.
В медицине различают два вида воспалительного процесса паренхимы:
- диффузный (обширный) – затрагивает большую часть;
- ограниченный – поражается частично головка или хвост.
Опасность паренхиматозного панкреатита в том, что он трудно диагностируется на начальной стадии развития. Это связано с тем,что болезнь не имеет ярко выраженных симптомов и лишь проявляется иногда незначительными периодами обострения. В результате болезнь постепенно прогрессирует и при отсутствии адекватной терапии может привести к атрофии поджелудочной железы.
Основные формы
Паренхиматозный панкреатит подразделяется на три основные формы. Каждая из них характеризуется определенными клиническими признаками и течением патологического процесса:
- Отечная. Данная форма развивается вследствие чрезмерного скопления жидкости в тканях органа. Провоцирующим фактором выступают погрешности в питании, что усугубляется алкоголем. В редких случаях отечная форма развивается как осложнение патологий пищеварительного тракта. Клинические признаки выражены вследствие тяжелой интоксикации. Лечение не требует хирургического вмешательства и характеризуется благоприятным прогнозом.
- Склерозирующая. Развивается на фоне закупорки железистых протоков, реже по причине сопутствующих заболеваний органов пищеварения. Данной форма характеризуется образованием склеротических изменений в органе, что приводит к значительному расширению его протоков. Распространенные симптомы поражения: боль в области левого подреберья, наличие глюкозы в моче, частые позывы к мочеиспусканию, жажда. 5 % диагностируемых случаев развиваются полностью бессимптомно. Для лечения применяются традиционные методы лечения.
- Калькулезная. Характеризуется отложением нерастворимых солей кальция в железистых протоках, что может спровоцировать полную закупорку просвета. Данная форма значительно прогрессирует и может спровоцировать образование злокачественной опухоли.
Подвид с внешнесекреторной недостаточностью
Помимо морфологических форм заболевания специалисты выделяют два подвида. Каждый из них характеризуется определенными патологическими изменения, которые приводят к частичной или полной потере функциональности поджелудочной железы.
Диагноз “паренхиматозный панкреатит с внешнесекреторной недостаточностью” устанавливается при снижении синтеза пищеварительных ферментов. В результате поражения орган не способен вырабатывать необходимые ферменты в достаточном количестве. Это провоцирует их дефицит в организме, что негативно отражается на работе органов пищеварения.
Выявить подвид патологии помогают лабораторные и аппаратные исследования, которые подтверждаются жалобами пациента.
Хронический паренхиматозный билиарнозависимый панкреатит – что это такое?
Другой распространенный подвид – билиарнозависимый, который нуждается в пристальном внимании. Он составляет 50 % от выявленных случаев панкреатита. Развитие паренхиматозного билиарнозависимого панкреатита является следствием гепатобилиарных нарушений различного характера.
Заболевание тесно связано с вялотекущим воспалением поджелудочной железы, которое развивается на фоне врожденных и приобретенных патологий органа.
Хронический паренхиматозный билиарнозависимый панкреатит – что это такое? Это заболевание характеризуется частичным или полным снижением работоспособности железы по производству пищеварительных ферментов и гормонов.
При панкреатите билиарнозависимого типа отток желчи из двенадцатиперстной кишки происходит обратно в протоки поджелудочной железы. Это в итоге приводит к изменению структуры тканей. Данному подвиду присущи постоянные рецидивы, которые грозят серьезными осложнениями для здоровья. Характерным признаком патологии является постоянное или частое ощущение горечи во рту.
Возможные осложнения вследствие развития паренхиматозного билиарнозависимого панкреатита:
- закупорка желчных протоков;
- сахарный диабет;
- дальнейшее распространение воспалительного процесса на прилегающие органы и ткани;
- дефицит ферментов, что приводит к сбою работы всех пищеварительных органов.
При билиарнозависимом панкреатите возможно критическое снижение функциональности поджелудочной железы до 70 %.
Тревожные симптомы

Патологические признаки заболевания зачастую распознать довольно сложно, так как они схожи со многими заболеваниями пищеварительного тракта. При этом симптоматика имеет не яркий характер, на что многие люди попросту не обращают внимание.
Симптомы паренхиматозного панкреатита:
- Тупая боль в левом подреберье с иррадиацией в спину, чаще всего ощущается после употребления острой и жирной пищи, алкоголя и в результате переедания.
- Тошнота с частыми приступами рвоты.
- Расстройство стула, причем запоры чередуются диареей, испражнения характеризуются зловонным запахом, имеют кашицеобразную консистенцию и непереваренные остатки продуктов.
- Чрезмерный метеоризм.
- Постоянная сонливость, рассеянность внимания, что не дает возможности сконцентрироваться на работе.
- Значительная потеря веса, что происходит в результате недостатка пищеварительных ферментов, поэтому многие питательные вещества не способны усваиваться организмом и проходят транзитом на выход.
- Повышенная сухость кожи, красные пятна в области живота, что обусловлено гипертрофическими изменениями подкожного жирового слоя.
Появление двух или нескольких патологических признаков является поводом обратиться к врачу и пройти обследование. Не стоит сразу надумывать себе диагноз, так как данные симптомы являются характерными для многих патологий. И только опытный специалист способен выявить причины их появления.
Причины развития
Хронический паренхиматозный панкреатит развивается под воздействием определенных провоцирующих факторов.
Самыми распространенными из них являются:
- холецестит, в результате чрезмерного оседания холестерина на стенках воспаляется и отекает желчный пузырь, что приводит к снижению оттока кислоты и забросу ее обратно в желчные протоки;
- мочекаменная болезнь, в результате чего частично или полностью перекрываются пути оттока кислоты;
- образование опухолей доброкачественного и злокачественного свойства;
- снижение моторики желчевыводящих путей;
- чрезмерное употребление алкоголя, а также жирной и соленой пищи;
- дефицит в рационе белков и витаминов;
- регулярные стрессы;
- сбой функции щитовидки;
- бесконтрольный прием медикаментов;
- регулярные обморожения или тепловые удары;
- травма органа;
- хронические заболевания органов пищеварения.
В некоторых случаях паренхиматозный панкреатит развивается как осложнение после перенесенного гриппа, скарлатины, ангины.
Диагностика
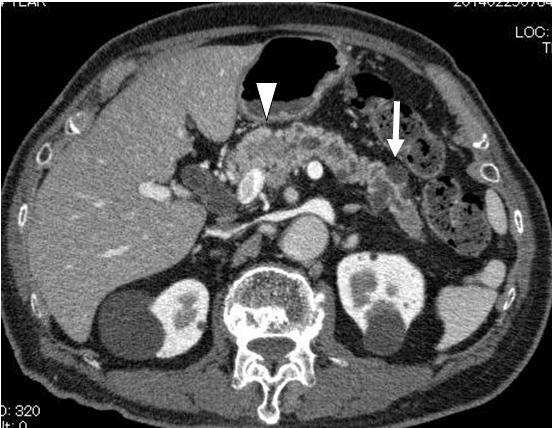
Для выявления патологии врач предварительно проводит опрос пациента на наличие характерных признаков. Кроме того, применяется осмотр с пальпацией и перкуссией, что позволяет выявить болезненную область в левом подреберье.
Для подтверждения диагноза назначаются следующие виды анализов и исследований:
- анализ крови для определения уровня эритроцитов, лейкоцитов, концентрации ферментов, а также для выявления уровня кальция, натрия и калия;
- исследование кала на содержание определенных ферментов и фрагментов непереваренной пищи;
- анализ мочи для выявления микрогематурии, протеинурии, цилиндрурии;
- УЗИ – самый информативный метод, позволяющий выявить диффузные изменения в поджелудочной железе;
- КТ с контрастным пигментом, позволяет точно определить наличие камней в желчных протоках.
Как лечить?

Лечение хронического паренхиматозного панкреатита проводится в соответствии с выявленной стадией патологии. На начальном этапе достаточно провести назначенный курс медикаментозной терапии и впоследствии придерживаться определенной диеты, чтобы полностью восстановить здоровье.
Если патология является запущенной, что привело к необратимым последствия для поджелудочной железы, назначается хирургическая операция по отсечению пораженного участка с целью предотвращения дальнейшего ухудшения ситуации.
Медикаментозное лечение
Подбор необходимых лекарств проводится лечащим врачом на основе тяжести выявленной патологии. Их дозировка и курс приема назначаются с учетом индивидуальных особенностей больного.
Основные виды медикаментов, которые применяются для лечения паренхиматозного панкреатита:
- препараты, снижающее выработку желудочного сока (“Омепразол”, “Эзамепразол”);
- спазмолитики для снятия боли (“Но-Шпа”, “Папаверин”);
- прокинетики, улучающие моторику кишечника и способствующие быстрому прохождению пищевого комка (“Домперидон”, “Метоклоправид”);
- заместительные препараты, восполняющие образовавшийся дефицит ферментов.
Специальная диета

Как лечить хронический паренхиматозный панкреатит с помощью диеты? Избавиться от патологии без соответствующей корректировки рациона не удастся. Поэтому рекомендуется придерживаться следующих правил в питании:
- Отказаться от алкоголя, курения, а также от жирной, соленой, копченой, жареной и острой пищи.
- Свести к минимуму употребление сахара и соли.
- Вся еда должна быть отварная и приготовленная на пару, при этом ее следует измельчать до консистенции пюре.
- При обострении рекомендуется больше пить кисели и компоты.
- Каши следует готовить на воде.
- Пища не должна быть холодной или горячей.
- Фрукты можно употреблять практически все, но они не должны быть кислыми.
- Запрещено употреблять свежий хлеб. Его лучше заменить на сухари, хлебцы, крекер.
- Мясо и рыба должны быть нежирными. Их следует отваривать.
- Молочные продукты должны иметь жирность менее 2 %, не допускается употребление творожной массы с высоким содержанием сахара и пальмового масла.
- Рекомендуется придерживаться дробного питания, употребляя пищу небольшими порциями 5-6 раз в день.
- Блюда следует готовить из небольшого количества компонентов.
Соблюдать строгую диету при паренхиматозном панкреатите следует в течение 1-2 месяцев после проведенного курса медикаментозной терапии.
Терапия целебными травами
Фитотерапия также является эффективным методом лечения данного заболевания. Лекарственные травы применяют в период ремиссии для предупреждения рецидивов патологии. Вылечить патологию сугубо лекарственными сборами невозможно, так как заменить основное лечение они не способны.
Приобрести готовые смеси лекарственных трав можно в аптеке. Но также при необходимости их можно приготовить самостоятельно. Для этого потребуется смешать компоненты в равных пропорциях.
Допустимые варианты лекарственных сборов:
- полынь, пустырник, зверобой, мята;
- сушеница, полынь, зверобой, ромашка, тысячелистник;
- укроп, мята, бессмертник, боярышник, ромашка;
- зверобой, полынь, шалфей, девясил, корень лопуха, календула, хвощ.
Для приготовления отвара следует залить 30 г травяной смеси 250 мл кипятка. Настоять 40 мин, очистить. Пить напиток в течение дня равными порциями. Полный курс – 3 недели.
Физические упражнения как профилактика обострений

Лечебная физкультура также помогает человеку забыть о патологии и вернуться к привычному образу жизни. Наиболее эффективные упражнения назначает лечащий врач в соответствии с индивидуальными особенностями больного.
Но существует несколько рекомендаций, которых следует придерживаться:
- Больше физической активности, поэтому лучше лучше отдать предпочтение ходьбе, велотренажеру, простым физическим упражнениям.
- Не использовать упражнения на задержку дыхания: приседания, жимы ногами.
- Запрещено применять утягивающие пояса во время тренировки.
- Прием пищи проводить за 60-90 минут до начала упражнений.
Заключение
Паренхиматозный панкреатит является серьезным заболеванием, которое требует своевременного и адекватного лечения. Игнорирование назначений врача или самолечение грозит серьезными осложнениями для здоровья. Следует также понимать, что таблетки не смогут решить проблему без корректировки рациона питания и отказа от вредных привычек. Только комплексная терапия способна предупредить повторные рецидивы.
Источник
