Хронический панкреатит патологическая анатомия
Патологическая анатомия и патогенез
Термином «панкреатит» объединяют три формы: а) острый панкреатит; б) хронический панкреатит; в) острый некроз поджелудочной железы.
Острый панкреатит. Первичные острые панкреатиты осложняют многие инфекционные и неинфекционные заболевания. Острый панкреатит, неосложненный некрозом поджелудочной железы, имеет стертую клиническую картину. Проникновение инфекции в поджелудочную железу может быть гематогенным (сепсис, тифы, паротит, оспа, бруцеллез, сифилис), каналикулярным — через проток поджелудочной железы (гнойный холецистит и холангит, дискинезия желчных путей, при впадении протока поджелудочной железы в фатеров сосок совместно с желчным протоком) и по соприкосновению (пенетрирующая язва желудка и двенадцатиперстной кишки, флегмона брыжейки поперечной ободочной кишки и lig. hepatoduodenale, паранефриты).
По характеру процесса различают серозный, катаральный и гнойный панкреатит. Поджелудочная железа при серозном панкреатите набухшая, матовая, розового цвета. Микроскопически наблюдаются мутное набухание эпителия и отек межуточной ткани с лимфолейкоцитарными инфильтратами. Катаральный панкреатит характеризуется слизисто-гнойным экссудатом в протоках с десквамацией эпителия и лейкоцитарной инфильтрацией междольковой соединительной ткани и всех слоев протоков. Катаральный панкреатит может осложняться камнеобразованием или гнойным панкреатитом, который протекает в двух формах — апостематозной (абсцедирующей) и флегмонозной. При последней железа увеличена, дряблая, желтоватого цвета, полнокровная, с поверхности разреза стекает мутная жидкость. Микроскопически имеет место гнойное пропитывание межуточной ткани железы (рис. 1). Апостематозный панкреатит характеризуется чаще множественными мелкими гнойничками, реже наблюдаются крупные абсцессы (цветн. рис. 3). Гнойное воспаление, распространяясь за пределы железы, приводит к перипанкреатиту, флегмоне забрюшинного пространства, эмпиеме сальниковой сумки; большие прогрессирующие абсцессы могут опорожняться в кишечный тракт или в проток поджелудочной железы. При распространении гнойного воспаления острый панкреатит может осложниться флебитом и тромбофлебитом селезеночной и воротной вен. Все формы острых панкреатитов могут перейти в острый некроз поджелудочной железы.

Рис. 3. Апостематозный панкреатит. Рис. 4. Геморрагический панкреатит.
Хронический панкреатит. Патологическая анатомия хронического панкреатита в периоды между обострениями складывается из разрастания соединительной ткани с атрофией экскреторной и реже инкреторной паренхимы. Обострение проявляется в виде любой формы острого панкреатита, но чаще как серозный или катаральный панкреатит. Поджелудочная железа при хроническом панкреатите уменьшена в размерах, плотна на ощупь, бледно-серого цвета, рисунок строения стерт. Протоки железы расширены, встречаются кисты.
Острый некроз поджелудочной железы (синоним: геморрагический панкреатит, гангренозный панкреатит, острый асептический панкреатит). При этой форме панкреатита происходит самопереваривание поджелудочной железы вырабатывающимися в ней ферментами — трипсином и липазой. Внутриорганная активация этих ферментов легко возникает при попадании в просвет протоков естественных активаторов экскрета поджелудочной железы — пузырной желчи или ее отдельных компонентов, например желчных кислот. Морфологически поджелудочная железа при остром некрозе представляется дряблой, отечной, пропитанной кровью (цветн. рис. 4), иногда поджелудочная железа вываливается из своего ложа. Наблюдается серозно-геморрагический общий или местный перитонит. В жировой клетчатке брюшной полости и вне ее (в перикарде, в жирном костном мозге) обнаруживаются так называемые стеариновые пятна или жировые некрозы (см.). При частичном некрозе железы на месте очага возникают абсцесс, а затем киста. Микроскопически в поджелудочной железе при остром некрозе обнаруживают омертвение ткани и ее геморрагическое инфарцирование (рис. 2). При очаговых некрозах железы в ткани, не подвергшейся самоперевариванию, развивается реактивное воспаление. Смерть при остром некрозе поджелудочной железы наступает от интоксикации продуктами самопереваривания, шока при сдавлении солнечного сплетения, двустороннего некроза надпочечников.
Рис. 1. Гнойный панкреатит.
Рис. 2. Панкреонекроз.
Источник
Хронический панкреатит является прогрессирующим заболеванием и характеризуется нарастающим замещением тканей поджелудочной железы соединительной тканью (склероз) и прогрессирующей очаговой, сегментарной или диффузной деструкцией экзокринной ткани.
Это заболевание встречается довольно часто, однако распознавание его представляет значительные трудности. Объясняется это тем, что хронический панкреатит не имеет характерной клинической картины, в результате чего он часто протекает под видом других заболеваний органов брюшной полости (язвы желудка или двенадцатиперстной кишки, гастрита, холецистита, гепатита и др.).
Классификация хронического панкреатита. Принято различать следующие формы хронического панкреатита:
- Рецидивирующий панкреатит. Эта форма встречается у большинства больных, перенесших острое воспаление поджелудочной железы. Суть ее заключается в периодически повторяющихся атаках острого панкреатита.
- Болевой панкреатит. Для этой формы панкреатита характерным является наличие постоянных, различной силы болей, локализующихся в эпигастрии и иррадиирующих в поясничную область и в левое подреберье. Боли часто сопровождаются диспепсическими расстройствами (тошнотой, рвотой).
- Псевдотуморозная (желтушная) форма хронического панкреатита характеризуется развитием значительного уплотнения ткани головки поджелудочной железы, что приводит к сдавлению желчного протока и возникновению механической желтухи. Основными признаками этой формы панкреатита являются небольшие болевые ощущения в области правого подреберья и эпигастральной области, похудание, диспепсические расстройства, медленно нарастающая желтушность кожи и склер.
- Склерозирующая (индуративная) форма хронического панкреатита развивается при желчнокаменной болезни, заболеваниях большого дуоденального сосочка, хроническом алкоголизме и протекает с нарушением внешней и внутренней секреторной функции поджелудочной железы.
- Калькулезная форма (панкреатолитиаз, калькулезный панкреатит) характеризуется образованием конкрементов в паренхиме поджелудочной железы или в ее протоковой системе. Проявления калькулезного панкреатита похожи на клиническую картину рецидивирующего панкреатита.
- Кистозная форма. При этой форме панкреатита в ткани поджелудочной железы образуются кисты. Принято различать истинные и ложные кисты поджелудочной железы.
Истинными называются кисты, внутренняя поверхность которых выстлана эпителием. Они развиваются при закупорке выводных протоков желез, а также в результате отшнуровывания отдельных долек и мелких ходов при хроническом панкреатите. К истинным кистам относятся цистаденомы и врожденные кисты поджелудочной железы.
Ложными называются кисты, капсула которых внутри не выстлана эпителием. Эти кисты встречаются чаще истинных и возникают на месте некроза ткани поджелудочной железы, развивающегося при остром воспалении ткани железы, а также после ее травматического повреждения. Величина таких кист различна — от небольших размеров до размеров головы взрослого человека. В полости кисты содержится желтого или шоколадного цвета жидкость, в которой обнаруживаются панкреатические ферменты.
Этиология хронического панкреатита.
По этиологическим факторам принято выделять первичные и вторичные панкреатиты. Для первичных хронических панкреатитов характерно развитие хронического воспалительного процесса первично в самой поджелудочной железе. Причиной развития первичного хронического панкреатита в большинстве случаев является длительное употребление алкоголя — алкоголизм.
Нарушение кровообращения в ткани поджелудочной железы приводит к развитию ишемического хронического панкреатита. Обычно такой панкреатит возникает у пожилых людей, страдающих атеросклерозом и гипертонической болезнью. Такой панкреатит принято называть идиопатическим. Приблизительно у 3,5% больных с гиперпаратиреодизмом встречается хронический панкреатит. В его патогенезе имеет значение увеличение содержания кальция и белка в панкреатическом соке.
Вторичные панкреатиты являются следствием патологических процессов, развивающихся в органах, находящихся в непосредственной близости к поджелудочной железе или функционально связанных с ней. К этим патологическим процессам относятся:
- желчнокаменная болезнь (калькулезный холецистит, холедохолитиаз);
- стеноз, воспаление (оддит), полиноз большого дуоденального сосочка;
- парапаниллярные дивертикулы;
- пенетрирующая язва желудка или двенадцатиперстной кишки.
Клиническая картина хронического панкреатита. Основными симптомами хронического панкреатита являются боли, диспепсические расстройства, похудание, нарушение функции кишечника. Боли характеризуются различной интенсивностью, локализуются в верхней половине живота, иррадиируют в поясничную область, нередко носят опоясывающий характер. Они обычно возникают после погрешностей в диете (обильной жирной или острой пищи, приема алкоголя).
Диспепсические расстройства проявляются ухудшением аппетита, появлением тошноты, отрыжки, метеоризма, нарушением функции кишечника (понос или запор). Стул у больных с хроническим панкреатитом может быть обильным, водянистым, с гнилостным запахом и содержать большое количество жира. Диспепсические расстройства обычно обусловлены недостаточностью экскреторной функции поджелудочной железы и плохим перевариванием жиров, белков и углеводов.
При осмотре больных с хроническим панкреатитом обращает на себя внимание их внешний вид. Часто выявляются похудание, сероватый или желтушный цвет кожи, осунувшиеся черты лица.
Пальпация живота больного с хроническим панкреатитом выявляет болезненность в эпигастральной области, а также атрофию мышц в области проекции поджелудочной железы (симптом Groth). Пальпация зоны расположения поджелудочной железы может установить наличие плотного поперечно расположенного тяжа. При образовании кисты поджелудочной железы в эпигастральной области пальпируется опухолевидное образование овальной формы, эластической консистенции, умеренно болезненное.
Диагностику хронического панкреатита условно можно разделить на 3 этапа:
- выявление этиологических факторов, при которых может развиться хронический панкреатит;
- обнаружение панкреатической недостаточности с помощью лабораторных методов исследования;
- установление морфологических изменений в поджелудочной железе.
Первый этап обусловлен тем, что хронический панкреатит чаще всего возникает как следствие патологического процесса, развивающегося в желчевыводящей системе, в желудке или двенадцатиперстной кишке. Поэтому у больных с желчнокаменной болезнью и ее осложнениями, а также у больных с язвенной болезнью желудка и двенадцатиперстной кишки, с парапапиллярными дивертикулами, дуоденитом и оддитом надо предполагать возможное наличие хронического панкреатита. О хроническом панкреатите следует думать в случаях, когда у пациентов имел место острый панкреатит или в анамнезе была травма живота (кистозные формы панкреатита).
Второй этап диагностики хронического панкреатита связан с лабораторными методами исследования, которые позволяют установить изменения, обусловленные нарушением внешней и внутренней функции поджелудочной железы.
Исследование внешней секреции поджелудочной железы производится путем определения ферментов поджелудочной железы в крови, моче и дуоденальном содержимом. Кроме этого исследуется кал на переваривание и всасывание жира и белка в кишечнике.
При хроническом панкреатите содержание ферментов поджелудочной железы (амилазы, липазы) в крови обычно нормальное или пониженное. Наиболее показательно для хронического панкреатита увеличение в крови трипсина.
Исследование панкреатических ферментов в дуоденальном содержимом наиболее точно можно определить с помощью стимулятора секреторной функции поджелудочной железы (соляной кислоты или секретина). У больных с хроническим панкреатитом выделение количества ферментов в дуоденальном содержимом часто бывает снижено. В связи с недостаточностью выделения ферментов в кишечнике нарушается процесс переваривания белков, жиров и углеводов. Это проявляется стеатореей (наличием большого количества непереваренного жира в кале), а также креатореей (наличием в кале непереваренных мышечных волокон).
Исследование внутренней секреции поджелудочной железы проводится путем определения количества сахара в крови и моче. При хроническом панкреатите отмечается нарушение углеводного обмена, проявляющееся увеличением сахара в крови и моче (инсулинозависимый диабет).
Третий этап предусматривает использование специальных методов исследования, которые дают возможность определить морфологическое состояние поджелудочной железы. Среди этих методов выделяют: рентгенологический, ультразвуковую томографию, радиоизотопный (сцинтиграфию).
Рентгенологический метод исследования поджелудочной железы включает в себя следующие методики:
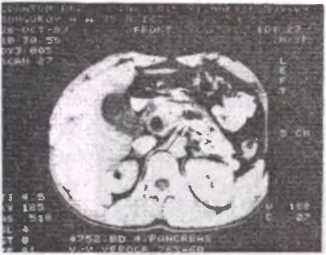
Рис. 53. Компьютерная томограмма при калькулезном панкреатите (стрелка указывает на обызвествленный участок железы)
- Обзорное рентгенографическое исследование брюшной полости, которое позволяет обнаружить очаги обызвествления, а также камни в поджелудочной железе.
- Рентгеноконтрастное исследование желудка и двенадцатиперстной кишки дает возможность обнаружить изменение контуров желудка и двенадцатиперстной кишки после введения в них бариевой взвеси (расширение разворота дуги двенадцатиперстной кишки, вызванное увеличением головки поджелудочной железы; оттеснение задней стенки желудка при исследовании его в боковой проекции по Дену за счет увеличения тела железы — расширение позади-желудочного пространства). Рентгеноконтрастное исследование двенадцатиперстной кишки лучше проводить в условиях искусственной гипотонии.
- Компьютерная томография позволяет определить не только размеры и форму поджелудочной железы, но и обнаружить изменения плотности органа (рис.53).
- Рентгенография поджелудочной железы после контрастирования панкреатического протока (эндоскопическая ретроградная панкреатикография) дает возможность выявить изменение ширины панкреатического протока и обнаружить наличие в нем конкрементов.
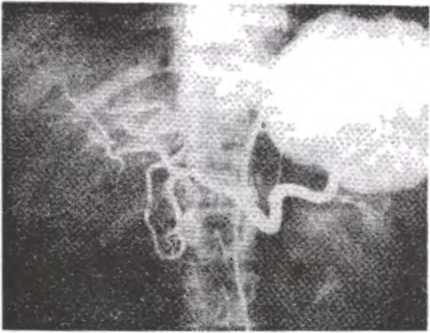
- Рентгенография контрастированных кровеносных сосудов поджелудочной железы (селективная ангиография по Seldinger и спленопортография) позволяет увидеть изменение сосудистой системы поджелудочной железы, что указывает на наличие патологического процесса в ней (рис.54).
- Фистулография (введение контрастного раствора в панкреатический свищ).
- Ультразвуковая томография является наиболее доступным, неинвазивным и достаточно информативным методом исследования поджелудочной железы. Она выявляет размеры органа, характер структурных изменений его ткани, наличие в ткани железы патологических образований (кист) и дает возможность видеть ширину панкреатического протока (рис.55).

Рис. 54. Целиакограмма (артериальная фаза) при хроническом панкреатите, кисте тела и хвоста поджелудочной железы
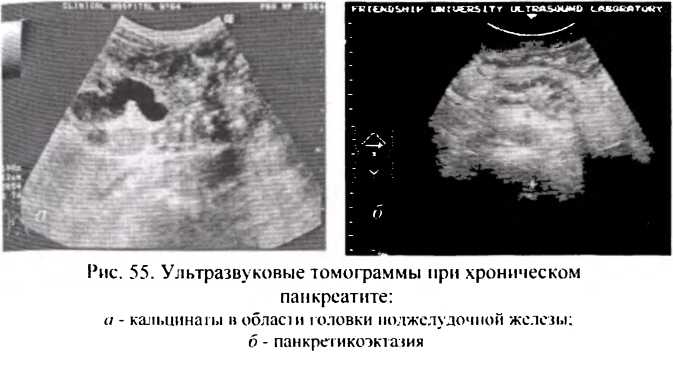
Ультразвуковые томограммы при хроническом панкреатите
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страниц: 1 2
Источник
ХП вызывают множество самых разнообразных этиологических факторов, в то время как морфогенез хронического панкреатита в значительной мере однотипен. Исключение составляет только аутоиммунный панкреатит.
ХП характеризуется воспалением органа с постепенной гибелью, атрофией паренхимы и склерозом (фиброзом) стромы (см. рис. 4-6). Заболевание может протекать с обострениями, каждое из которых усугубляет эти процессы, или без них.
В начальном периоде ХП патологический процесс может носить ограниченный характер и не распространяться на всю железу. В зависимости от локализации ХП подразделяют на:
• левосторонний (локализуется в хвосте);
• правосторонний (локализуется в головке);
• парамедиальный (занимает среднюю часть железы);
• диффузный (поражает весь орган).
Следует отметить, что последний вариант считают исходом заболевания.
При ХП в патологический процесс вовлечены все структуры ПЖ: ацинусы, островковый, сосудистый и нервный аппарат, протоковая система, интерстициатьная ткань.
Макроскопически ПЖ увеличена, плотная; фиброзная капсула склерозирована, под ней — старые фокусы жировых некрозов ярко-жёлтого цвета. На разрезе паренхима с обильными разрастаниями фиброзной ткани, светло-серого цвета, подчёркнутым дольчатым рисунком. При вскрытии ГПП, а также протоков первого порядка, обращает на себя внимание неравномерное сужение и расширение их просветов.
Различают следующие разновидности расширения протоков:
• глобальная дилатапия;
• эктазия в области головки;
• биполярная эктазия;
• корпокаудальная эктазия;
• псевдокистозные изменения.
Поверхность железы может быть неровной в связи с наличием в толще органа или подкапсульных отделах псевдокист (см. рис. 4-7) с различным содержимым (в зависимости от давности их образования). Содержимое относительно «свежих» кист представлено некротизированной тканью железы с примесью крови, богатой протеолитичсскими ферментами; эпителиальная выстилка отсутствует. При нагноении их содержимое мутное, серовато-зелёного цвета, иногда зловонное, Обнаруживают мелкие ретенционные кисты протоков, образующиеся дистальнее места их сужения и выполненные прозрачным содержимым. В ряде случаев возможно развитие пристеночного или обтурирующего тромбоза селезёночной артерии и вены.
По истечении нескольких лет с момента клинической манифестации заболевания обнаруживают увеличение или уменьшение ПЖ е выраженным склерозом капсулы и спаечным процессом на поверхности. Паренхима железы режется с трудом. Иногда присутствуют отложения извести в виде камней с зернистой поверхностью белесовато-жёлтого цвета в просвете протоков (см. рис. 4-8) или свободно лежащие среди разрастаний фиброзной ткани в местах предшествующего некроза паренхимы. Обызвествление ткани ПЖ обычно сочетается с её рубцовой деформацией. Масса экзокринной паренхимы уменьшена, иногда она полностью отсутствует.
Основные гистологические признаки: прогрессирующая атрофия железистой ткани, распространение фиброза и замещение соединительной тканью клеточных элементов паренхимы ПЖ. Склеротические изменения приводят к нарушению проходимости протоков, внутрипротоковой гипертензии, прогрессирующему некрозу ацинарной ткани и образованию кист. Необходимо отметить, что кистозные изменения ткани ПЖ рассматривают как конечный результат перенесённого ОП, а не как обязательный атрибут хронического.
При гистологическом исследовании отмечают, что экзокринная паренхима представлена дольками неодинаковой величины, присутствует много ложных долек, сформированных за счёт диффузного разрастания соединительной ткани между прелсуществующими дольками и в их толще. В ней неравномерно разбросаны свежие некрозы ацинусов (одиночные и группы) с сегментоядерной лейкоцитарной инфильтрацией, иногда — фокусы нагноения, а также организующиеся фокусы некроза паренхимы, представленные разрастаниями нежно-волокнистой соединительной ткани.
Просветы некоторых ацинусов и мелких протоков содержат клеточный детрит (иногда — с примесью сегментоядерных нейтрофилов). На фоне нормальных долек с неизменёнными ацинусами, клетки которых богаты зимогенами, отчётливо видны дольки и их фрагменты, где клетки ацинусовдискомплексированы, лишены зимогенов. Их цитоплазма вакуолизирована, богата липидами. В некоторых клетках гранулы зимогена расположены в базальных отделах (в норме — в апикальных).
Строма органа представлена разрастаниями широких пластов соединительной ткани разной степени зрелости: молодой, отёчной, расположенной в зонах некроза паренхимы, или грубоволокнистой, инфильтрированной лимфоцитами, гистиоцитами, плазмоцитами и сегментоядерными нейтрофилами. Воспалительная инфильтрация распространяется и внутрь долек. Можно встретить свежие и старые очаги жировых некрозов. Протоки всех калибров эктазированы в разной степени, содержат жидкий эозинофильный или гноевидный секрет. Стенки протоков — с признаками острого и хронического воспаления, очаговыми разрастаниями грануляционной ткани; эпителий уплощён, на отдельных участках изъязвлён.
В паренхиме присутствуют отложения гемосидерина, свидетельствующие о прошлых кровоизлияниях. Венозные сосуды расширены, полнокровны. Микроциркуляторные изменения типа микроангиопатий, дезорганизация базальных мембран капилляров и снижение транскапиллярного обмена позволяет считать сосудистый компонент одним из основных патогенетических факторов.
При электронной микроскопии обнаруживают исчезновение микроворсинок в апикальных отделах протокового эпителия, его десквамацию в просвет протоков и гиперплазию с образованием многослойных структур. Наряду с этим можно отметить перестройку протокового эпителия, что связано с присутствием очень высоких клеток цилиндрического эпителия с выраженной продукцией нейтральных мукополисахаридов.
Описана непроходимость панкреатических протоков, обусловленная метаплазией эпителия. При этом возникает постепенная дегенерация ацинусов и замещение их соединительной тканью. В поздних стадиях заболевания процесс становится настолько выраженным, что нормальную ткань представляют лишь островки, заключённые в каркас из грубой соединительной ткани. Пролиферативные процессы в малых протоках и нормальные структуры ПЖ, малодифференцируемые микроскопически, позволяют предположить наличие опухолевого процесса, что в большей степени характерно для псевдотуморозной формы ХП.
Возникает гипертрофия нервных стволов, проходящих в прослойках соединительной ткани; около них иногда обнаруживают воспалительные инфильтраты, нервные ганглии дистрофически изменены. Вероятно, подобными изменениями интрамуральной нервной системы можно объяснить постоянный характер болей.
При кальцифицирующих панкреатитах строма представлена мощными разрастаниями соединительной ткани с умеренным хроническим воспалением; иногда воспалительная инфильтрация полностью отсутствует. Отмечают выраженную перестройку сосудов (артериальных и венозных) в виде изменения диаметра их просвета, связанного с разрастанием и склерозом внутренней оболочки. Гипертрофия нервных стволов увеличивается, дистрофические изменения нервных ганглиев нарастают, количество нервных клеток в них уменьшается.
Ещё большей перестройке подвержена протоковая система железы. Пальцевидные и клапанные выбухания фиброзной ткани стенок протоков почти полностью перекрывают их просвет, что приводит к нарушению оттока секрета. Повышенная десквамация протокового эпителия приводит к увеличению содержания и коагуляции незимогенного белка и способствует образованию микролитов.
Существует мнение, что морфологические изменения при ХП алкогольной и билиарной этиологии имеют дифференциально значимые особенности.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник
