Хронический панкреатит склерозирующая форма
Хронический панкреатит является прогрессирующим заболеванием и характеризуется нарастающим замещением тканей поджелудочной железы соединительной тканью (склероз) и прогрессирующей очаговой, сегментарной или диффузной деструкцией экзокринной ткани.
Это заболевание встречается довольно часто, однако распознавание его представляет значительные трудности. Объясняется это тем, что хронический панкреатит не имеет характерной клинической картины, в результате чего он часто протекает под видом других заболеваний органов брюшной полости (язвы желудка или двенадцатиперстной кишки, гастрита, холецистита, гепатита и др.).
Классификация хронического панкреатита. Принято различать следующие формы хронического панкреатита:
- Рецидивирующий панкреатит. Эта форма встречается у большинства больных, перенесших острое воспаление поджелудочной железы. Суть ее заключается в периодически повторяющихся атаках острого панкреатита.
- Болевой панкреатит. Для этой формы панкреатита характерным является наличие постоянных, различной силы болей, локализующихся в эпигастрии и иррадиирующих в поясничную область и в левое подреберье. Боли часто сопровождаются диспепсическими расстройствами (тошнотой, рвотой).
- Псевдотуморозная (желтушная) форма хронического панкреатита характеризуется развитием значительного уплотнения ткани головки поджелудочной железы, что приводит к сдавлению желчного протока и возникновению механической желтухи. Основными признаками этой формы панкреатита являются небольшие болевые ощущения в области правого подреберья и эпигастральной области, похудание, диспепсические расстройства, медленно нарастающая желтушность кожи и склер.
- Склерозирующая (индуративная) форма хронического панкреатита развивается при желчнокаменной болезни, заболеваниях большого дуоденального сосочка, хроническом алкоголизме и протекает с нарушением внешней и внутренней секреторной функции поджелудочной железы.
- Калькулезная форма (панкреатолитиаз, калькулезный панкреатит) характеризуется образованием конкрементов в паренхиме поджелудочной железы или в ее протоковой системе. Проявления калькулезного панкреатита похожи на клиническую картину рецидивирующего панкреатита.
- Кистозная форма. При этой форме панкреатита в ткани поджелудочной железы образуются кисты. Принято различать истинные и ложные кисты поджелудочной железы.
Истинными называются кисты, внутренняя поверхность которых выстлана эпителием. Они развиваются при закупорке выводных протоков желез, а также в результате отшнуровывания отдельных долек и мелких ходов при хроническом панкреатите. К истинным кистам относятся цистаденомы и врожденные кисты поджелудочной железы.
Ложными называются кисты, капсула которых внутри не выстлана эпителием. Эти кисты встречаются чаще истинных и возникают на месте некроза ткани поджелудочной железы, развивающегося при остром воспалении ткани железы, а также после ее травматического повреждения. Величина таких кист различна — от небольших размеров до размеров головы взрослого человека. В полости кисты содержится желтого или шоколадного цвета жидкость, в которой обнаруживаются панкреатические ферменты.
Этиология хронического панкреатита.
По этиологическим факторам принято выделять первичные и вторичные панкреатиты. Для первичных хронических панкреатитов характерно развитие хронического воспалительного процесса первично в самой поджелудочной железе. Причиной развития первичного хронического панкреатита в большинстве случаев является длительное употребление алкоголя — алкоголизм.
Нарушение кровообращения в ткани поджелудочной железы приводит к развитию ишемического хронического панкреатита. Обычно такой панкреатит возникает у пожилых людей, страдающих атеросклерозом и гипертонической болезнью. Такой панкреатит принято называть идиопатическим. Приблизительно у 3,5% больных с гиперпаратиреодизмом встречается хронический панкреатит. В его патогенезе имеет значение увеличение содержания кальция и белка в панкреатическом соке.
Вторичные панкреатиты являются следствием патологических процессов, развивающихся в органах, находящихся в непосредственной близости к поджелудочной железе или функционально связанных с ней. К этим патологическим процессам относятся:
- желчнокаменная болезнь (калькулезный холецистит, холедохолитиаз);
- стеноз, воспаление (оддит), полиноз большого дуоденального сосочка;
- парапаниллярные дивертикулы;
- пенетрирующая язва желудка или двенадцатиперстной кишки.
Клиническая картина хронического панкреатита. Основными симптомами хронического панкреатита являются боли, диспепсические расстройства, похудание, нарушение функции кишечника. Боли характеризуются различной интенсивностью, локализуются в верхней половине живота, иррадиируют в поясничную область, нередко носят опоясывающий характер. Они обычно возникают после погрешностей в диете (обильной жирной или острой пищи, приема алкоголя).
Диспепсические расстройства проявляются ухудшением аппетита, появлением тошноты, отрыжки, метеоризма, нарушением функции кишечника (понос или запор). Стул у больных с хроническим панкреатитом может быть обильным, водянистым, с гнилостным запахом и содержать большое количество жира. Диспепсические расстройства обычно обусловлены недостаточностью экскреторной функции поджелудочной железы и плохим перевариванием жиров, белков и углеводов.
При осмотре больных с хроническим панкреатитом обращает на себя внимание их внешний вид. Часто выявляются похудание, сероватый или желтушный цвет кожи, осунувшиеся черты лица.
Пальпация живота больного с хроническим панкреатитом выявляет болезненность в эпигастральной области, а также атрофию мышц в области проекции поджелудочной железы (симптом Groth). Пальпация зоны расположения поджелудочной железы может установить наличие плотного поперечно расположенного тяжа. При образовании кисты поджелудочной железы в эпигастральной области пальпируется опухолевидное образование овальной формы, эластической консистенции, умеренно болезненное.
Диагностику хронического панкреатита условно можно разделить на 3 этапа:
- выявление этиологических факторов, при которых может развиться хронический панкреатит;
- обнаружение панкреатической недостаточности с помощью лабораторных методов исследования;
- установление морфологических изменений в поджелудочной железе.
Первый этап обусловлен тем, что хронический панкреатит чаще всего возникает как следствие патологического процесса, развивающегося в желчевыводящей системе, в желудке или двенадцатиперстной кишке. Поэтому у больных с желчнокаменной болезнью и ее осложнениями, а также у больных с язвенной болезнью желудка и двенадцатиперстной кишки, с парапапиллярными дивертикулами, дуоденитом и оддитом надо предполагать возможное наличие хронического панкреатита. О хроническом панкреатите следует думать в случаях, когда у пациентов имел место острый панкреатит или в анамнезе была травма живота (кистозные формы панкреатита).
Второй этап диагностики хронического панкреатита связан с лабораторными методами исследования, которые позволяют установить изменения, обусловленные нарушением внешней и внутренней функции поджелудочной железы.
Исследование внешней секреции поджелудочной железы производится путем определения ферментов поджелудочной железы в крови, моче и дуоденальном содержимом. Кроме этого исследуется кал на переваривание и всасывание жира и белка в кишечнике.
При хроническом панкреатите содержание ферментов поджелудочной железы (амилазы, липазы) в крови обычно нормальное или пониженное. Наиболее показательно для хронического панкреатита увеличение в крови трипсина.
Исследование панкреатических ферментов в дуоденальном содержимом наиболее точно можно определить с помощью стимулятора секреторной функции поджелудочной железы (соляной кислоты или секретина). У больных с хроническим панкреатитом выделение количества ферментов в дуоденальном содержимом часто бывает снижено. В связи с недостаточностью выделения ферментов в кишечнике нарушается процесс переваривания белков, жиров и углеводов. Это проявляется стеатореей (наличием большого количества непереваренного жира в кале), а также креатореей (наличием в кале непереваренных мышечных волокон).
Исследование внутренней секреции поджелудочной железы проводится путем определения количества сахара в крови и моче. При хроническом панкреатите отмечается нарушение углеводного обмена, проявляющееся увеличением сахара в крови и моче (инсулинозависимый диабет).
Третий этап предусматривает использование специальных методов исследования, которые дают возможность определить морфологическое состояние поджелудочной железы. Среди этих методов выделяют: рентгенологический, ультразвуковую томографию, радиоизотопный (сцинтиграфию).
Рентгенологический метод исследования поджелудочной железы включает в себя следующие методики:

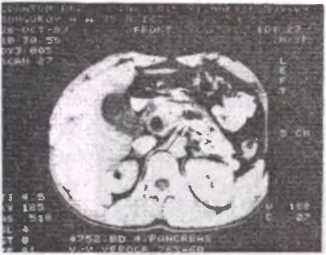
Рис. 53. Компьютерная томограмма при калькулезном панкреатите (стрелка указывает на обызвествленный участок железы)
- Обзорное рентгенографическое исследование брюшной полости, которое позволяет обнаружить очаги обызвествления, а также камни в поджелудочной железе.
- Рентгеноконтрастное исследование желудка и двенадцатиперстной кишки дает возможность обнаружить изменение контуров желудка и двенадцатиперстной кишки после введения в них бариевой взвеси (расширение разворота дуги двенадцатиперстной кишки, вызванное увеличением головки поджелудочной железы; оттеснение задней стенки желудка при исследовании его в боковой проекции по Дену за счет увеличения тела железы — расширение позади-желудочного пространства). Рентгеноконтрастное исследование двенадцатиперстной кишки лучше проводить в условиях искусственной гипотонии.
- Компьютерная томография позволяет определить не только размеры и форму поджелудочной железы, но и обнаружить изменения плотности органа (рис.53).
- Рентгенография поджелудочной железы после контрастирования панкреатического протока (эндоскопическая ретроградная панкреатикография) дает возможность выявить изменение ширины панкреатического протока и обнаружить наличие в нем конкрементов.
- Рентгенография контрастированных кровеносных сосудов поджелудочной железы (селективная ангиография по Seldinger и спленопортография) позволяет увидеть изменение сосудистой системы поджелудочной железы, что указывает на наличие патологического процесса в ней (рис.54).
- Фистулография (введение контрастного раствора в панкреатический свищ).
- Ультразвуковая томография является наиболее доступным, неинвазивным и достаточно информативным методом исследования поджелудочной железы. Она выявляет размеры органа, характер структурных изменений его ткани, наличие в ткани железы патологических образований (кист) и дает возможность видеть ширину панкреатического протока (рис.55).
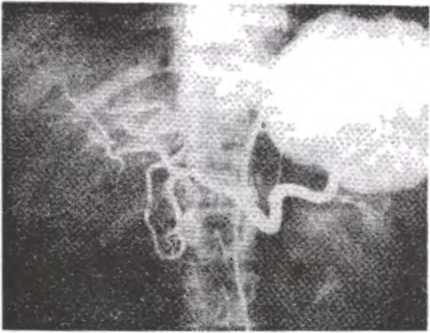
Рис. 54. Целиакограмма (артериальная фаза) при хроническом панкреатите, кисте тела и хвоста поджелудочной железы
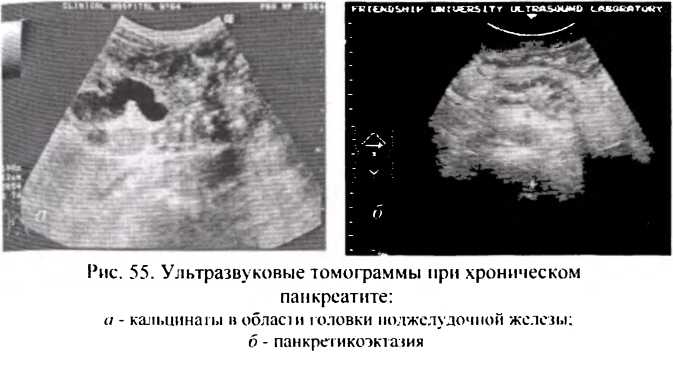
Ультразвуковые томограммы при хроническом панкреатите
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страницы: 1 2
Источник
В медицинской практике существует определенная классификация хронического панкреатита. Различают первичное, а также вторичное заболевание. Рассмотрим основную классификацию более внимательно.
Общие сведения
При первичном течении болезни протекает воспалительный процесс, который в свою очередь располагается в поджелудочной железе.
Необходимо отметить, что основной причиной возникновения служат инфекционные поражения, проникновения в организм человека бактерий или вирусов, а также злоупотребления алкогольными напитками.

Клиническая картина первичного течения болезни может сочетаться с иными заболеваниями. Например, возникают подобные симптомы как при гастрите или дуодените.
Если возникает вторичный панкреатит, то это говорит о том, что заболевание развилось на фоне иной болезни, например: при наличии у больного язвенной болезни желудка или при воспалительном заболевании тонкого или толстого кишечника – гастроэнтероколит.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Клиническая картина при вторичном течении болезни доминирует основное заболевание, а все вторичные признаки уходят на второй план.
Классификация по морфологическому признаку
Также различают хронический панкреатит по морфологическому признаку.
- Отечные признаки заболевания.
- Диффузная, второе название диффузно-узловая форма заболевания.
- Атрофический панкреатит.
Помимо этого, к морфологическим признакам также относится хронический панкреатит с кальцификацией ПЖ.
Классификация хронического панкреатита по клиническим особенностям и по течению болезни.

По клинике:
- Различают полисимптомная, к данным признакам также относится рецидивирующий панкреатит.
- Ярко выраженная болевая клиника.
- Псевдотуморозная клиника, второе название псевдоопухолевая, которая часто возникает при злоупотреблении алкогольными напитками.
- Диспепсические признаки.
- Латентные симптомы, говорят, что заболевание не имеет ярко выраженной клинической картины.
Три степени тяжести
Что касается течения хронического панкреатита, то различают только три степени тяжести. При первой степени тяжести, так называемая начальная, у больного нет выраженных симптомов заболевания. При второй степени тяжести (среднетяжелая), проявляются болевые синдромы и иные признаки заболевания.
Самая тяжелая – третья степень тяжести панкреатита, ее также в медицинской практике называют терминальной или кахексической. В этом случае у больного возникают ярко выраженные симптомы, происходит нарушение внешней, а также внутренней функции ПЖ.
Интересная информация: в 1988 году, принята Марсельско-Римская классификация хронического течения болезни. Каждый период имеет свои особенности в клинике и причины возникновения.
Марсельско-Римская классификация
Обструктивный панкреатит с хроническим течением развивается за счет закупорки главного протока, который располагается в поджелудочной железе. В результате этого происходит блокировка панкреатического сока. Поэтому у больного может возникнуть диффузная атрофия.

Диффузная атрофия — клинические признаки
- У больного при обструктивном течении заболевания возникает интенсивная боль, которая локализуется в верхнем отделе живота.
- Появляются проблемы со стулом. Характер стула: приобретает кашеобразный вид, в котором содержится примеси не переваренной пищи.
- Появляется сильная тошнота, вплоть до рвоты.
- Вздутие живота.
- У больного возникает общая слабость.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
При тяжелом течении болезни появляется пожелтение белков глаз, на кожном покрове цианоз.
Медикаментозное лечение при таком заболевании в большинстве случаев не проводится, назначается оперативное вмешательство. Проводится папиллотомия, резекция или некрсеквестрэктомия.
Кальцифицирующий панкреатит
Второй вид заболевания, называется кальцифицирующий панкреатит. Возникает на фоне болезней желчного пузыря или при алкоголизме.

Дополнительные причины возникновения:
- Если у человека имеются проблемы в панкреатических протоках.
- При травме брюшной полости.
- Возникает на фоне аномального уровня циркулирующих жиров, непосредственно в крови человека, а также при повышенном кальции.
- Наследственная предрасположенность.
Что касается клинической картины, для кальцифицирующего панкреатита характерен опоясывающий болевой синдром, возникают общие признаки интоксикации организма. В отличие от вышеописанной формы, при кальцифицирующем течении болезни кал с блеском, а также усиливается слюноотделение.
Назначается в качестве лечения консервативная терапия, которая помогает приглушить воспалительный процесс. После чего проводится эндоскопическое удаление камней.
Паренхиматозный панкреатит
Паренхиматозный панкреатит характеризуется ярко выраженным воспалительным процессом, который бывает как диффузный, так и ограниченным. Болевые признаки чаще всего возникают в области эпигастрия.

Если у больного наблюдается поражение головки ПЖ, то тогда возникает острая боль, но уже в правом подреберье, которая может отдавать в спину.
В редких случаях боль может отдавать в левое подреберье. Помимо этого, возникают общие признаки диспепсии, например: понос, рвота и тошнота.
В качестве лечения паренхиматозного панкреатита, назначается медикаментозная терапия и диета. Назначают ферментативные лекарственные препараты, которые помогут корректировать недостаток выработки ферментов, прописывают секретолитики и спазмолитики. При необходимости назначают противомикробные лекарственные препараты.
Фиброз поджелудочной железы
В медицинской практике имеется еще один вид течения болезни, который называется фиброз ПЖ. Происходит замещение функциональных клеток соединительной тканью. Заболевание возникает на фоне острого панкреатита, при наличии у больного эпидемического паротита или при ожирении.
Дополнительные причины:
- Может возникнуть при погрешностях в диетическом питании.
- При длительном применении синтетических лекарственных препаратов.
- При гемохроматозе.
- При нарушенном кровообращении в органе.
- Если имеются патологии желчных путей.
Клиническая картина носит ярко выраженный характер. Возникает рвота, появляется опоясывающая боль, в стуле можно обнаружить кусочки непереваренной пищи.
При фиброзе поджелудочной железы больному назначают комплексное лечение. Входит прием пищеварительных ферментов, спазмолитики и нестероидные противовоспалительные лекарственные препараты.
Если при таком течении болезни фиброзная ткань перерождается в опухоль, то врачи проводят срочную операцию.
Классификация клинических форм хронического панкреатита
Латентная форма
Безболевая форма, второе название латентная, возникает примерно у 5% всех больных. Каждый больной должен понимать, что при безболевой форме также возникают неприятные симптомы.
- Болевой синдром носит слабо выраженный характер.
- В редких случаях при латентной форме возникают у больного диспептические признаки, например: тошнота, отрыжка, а также снижается аппетит.
- Кашеобразный стул.
В момент лабораторного обследования, можно заметить не только внешнее, но и внутрисекреторное нарушение функций органа.
Рецидивирующая форма
Болевая форма (второе название рецидивирующая) возникает примерно у 60% всех больных. В этом случае у больного появляются периодические приступы, болевой синдром носит опоясывающий характер. В редких случаях возникает болевой признак в области левого подреберья.

В момент диагностического обследования больного, можно заметить повышение в крови и в моче — амилазы.
Псевдоопухолевая форма
Достаточно распространенная клиническая форма псевдоопухолевая, второе название желтушная. Возникает примерно у 10-15 % всех больных. При таком течении, воспалительный процесс локализуется в головке ПЖ, тем самым происходит сдавление желчного протока.
Симптомы:
- У больного появляется желтуха.
- Возникает кожный зуд и диспептические расстройства.
- Кал при псевдоопухолевой форме панкреатита обесцвечивается.
- Больной начинает резко терять массу тела.
В момент обследования, можно увидеть увеличение головки ПЖ.
Если заболевание протекает с постоянным болевым признаком, то это говорит о тяжелом течении болезни. Возникает постоянная боль в верхней половине живота.
Отметим, что боль может отдавать в область спины.
Помимо этого, появляется метеоризм, происходит потеря аппетита и больной начинает терять массу тела.
Склерозирующая форма
Еще одна форма, которая называется склерозирующая. Встречается часто, у больного возникает болевой признак в верхней половине живота, усиливается боль после основного приема пищи.

Дополнительные признаки:
- Нарушается внешнесекреторная функция органа.
- Понос.
- Тошнота.
- Рвота.
В момент ультразвукового обследования больного, можно заметить не только уплотнение, но и уменьшение размера поджелудочной железы.
Необходимо отметить, что склерозирующая хроническая форма панкреатита имеет несколько степеней тяжести.
Степени тяжести
При легком течении заболевания у больного могут возникать обострения от 1-2 раз в год, при этом период обострения недлительный. Болевой приступ можно купировать спазмолитиками.
При средней степени тяжести, обострения появляться у больного 3 или же 4 раза в год. В этом случае наблюдается длительный болевой синдром, а также выявляется панкреатическая гиперферментемия. Для гиперферментемии характерно увеличение СОЭ, лейкоцитоз со сдвигом влево, а также отмечается положительные острофазовые тесты. Поэтому у больного возникает общее недомогание организма, отмечается лихорадка и артралгия.
Помимо этого, при средней степени тяжести, у большинства больных происходит снижение внешнесекреторной функции органа, происходит потеря массы тела. В редких случаях отмечаются признаки стеатореи или аминореи.
При тяжелом течении заболевания, отмечаются частые и довольно длительные обострения. Клиническая картина носит ярко выраженный характер, появляется диспептические признаки, понос приобретает панкреатогенный характер.
Больной начинает резко терять массу тела, на фоне этого может возникнуть серьезное истощение организма. Отмечается и внешнесекреторное нарушение функций органа.
Диагностические мероприятия

Приведем общие правила диагностических мероприятий. Если этих данных недостаточно, чтобы поставить правильный диагноз, то в таком случае используют дополнительные методы.
Лабораторная диагностика:
- Анализ крови, мочи.
- Биохимики анализ крови.
- Анализ кала.
Функциональные тесты:
- ПАБК.
- Лунда.
- Секретин-холецистокининовый тест.
Инструментальная диагностика:
- Ультразвуковое обследование.
- Рентгенография.
- Томография.
Дополнительные методы:
- ЭГДС.
- Эндоскопия.
- Биопсия.
Можно сделать вывод, что классификация панкреатита довольно обширная. Поэтому, чтобы выявить форму, вид и степень тяжести болезни, необходимо пройти комплексное диагностическое обследования. На основании полученных данных, врач сможет назначить адекватные методы лечения.
Для того, чтобы обнаружить заболевание на начальной стадии его развития, необходимо при первых симптомах обратиться к доктору. Не стоит самостоятельно лечить панкреатит, ведь могут возникать серьезные осложнения со здоровьем. Каждая из вышеперечисленных форм заболевания, лечиться разными препаратами, только так можно устранить все признаки болезни и улучшить общее состояние больного.
Источник
