Хронический панкреатит у детей диагностика
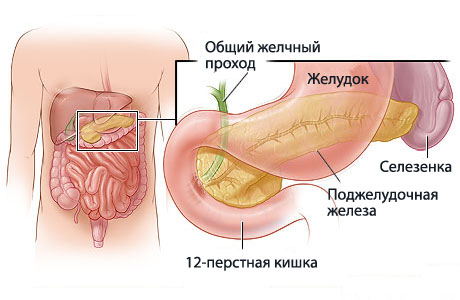
Панкреатит у детей протекает с развитием воспалительной реакции в тканях поджелудочной железы. В детском возрасте эта патология нередко маскируется под другие болезни пищеварительного тракта (гастродуоденит, гастрит, дисбактериоз), может долгое время протекать с незначительными симптомами.
При появлении признаков панкреатита у детей необходимо обратиться к педиатру или детскому гастроэнтерологу. Без лечения заболевание переходит в хроническую форму и может давать осложнения, включая панкреонекроз (осложнение острого панкреатита с омертвлением ткани поджелудочной железы) [1].
Причины развития панкреатита у ребенка
Панкреатит у детей развивается под действием различных внешних и внутренних неблагоприятных факторов:
- нерациональное питание, переедание, избыток в рационе жирных, пряных и чрезмерно острых блюд;
- тяжелые аллергические реакции на лекарственные препараты, продукты питания, факторы внешней среды;
- врожденные или приобретенные аномалии развития органов пищеварения;
- повреждения брюшной стенки;
- прогрессирование других болезней ЖКТ;
- доброкачественные и злокачественные новообразования в поджелудочной железе;
- гельминтозы;
- эндокринологические заболевания;
- перенесенные вирусные заболевания;
- гормональные нарушения;
- бесконтрольный прием лекарственных препаратов.
Независимо от причин развития панкреатита у детей, ребенок нуждается в квалифицированной медицинской помощи и проведении комплексного обследования.
По данным диагностики специалисты выявляют факторы, провоцирующие воспалительную реакцию в поджелудочной железе, подбирают эффективную схему лечения, проводят профилактику для предотвращения дальнейших рецидивов.
Симптомы панкреатита у детей
Главными симптомами панкреатита у детей являются:
- жалобы на резкие боли в верхней части живота, которые часто отдают в поясницу и ребра;
- тошнота;
- метеоризм;
- расстройство стула;
- белый налет на языке;
- прогрессирование других болезней ЖКТ;
- частая рвота [2].
Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.
Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы [3]. Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).
Хронический панкреатит у детей
Признаки хронического воспаления поджелудочной железы у детей определяются в первую очередь формой болезни и состоянием других органов пищеварительного тракта. Обычно детей беспокоят ноющие боли под грудью, которые усиливаются после употребления жирных и острых блюд, физического и психоэмоционального переутомления.
Хронический панкреатит в детском возрасте чаще всего развивается на фоне неблагоприятной наследственности. Если у родителей и близких родственников появляется подобное заболевание, риски его развития у ребенка значительно возрастают.
Хроническое течение воспалительного процесса может приводить к необратимым изменениям тканей поджелудочной железы и нарушению функций органа. При появлении характерных признаков обострения, таких как боль в животе, горечь во рту, рвота, частый и жидкий стул, необходимо обращаться к специалистам. Самолечение может усилить воспалительную реакцию.
Реактивный панкреатит у детей
Реактивный панкреатит развивается у детей на фоне других заболеваний желудочно-кишечного тракта, токсического поражения (например, в следствии отравления лекарствами), аллергической реакции. В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
Реактивный панкреатит развивается через несколько часов после неблагоприятного воздействия внутренних и внешних факторов. Отмечаются следующие симптомы:
- боль, нарастающая после еды;
- признаки газообразования;
- изжога;
- тошнота, переходящая в рвоту;
- следы желчи и слизи в рвотных массах [4].
Диагностика панкреатита у детей
Диагноз ставится на основании клинической картины, результатов опроса, осмотра ребенка и данных проведенного обследования. При прощупывании живота гастроэнтеролог обнаруживают локальную болезненность в области эпигастрия (в верхней и средней части живота, между реберными дугами). С целью выявления сопутствующих патологий органов пищеварения специалисты могут также назначить:
- обзорную рентгенографию органов ЖКТ;
- компьютерную томографию;
- УЗИ;
- МРТ.
Лечение панкреатита у детей
Выбор методов лечения панкреатита у детей требует внимательного изучения анамнеза, данных обследования и осмотра ребенка. Острая форма заболевания нередко требует госпитализации ребенка. Воспаленная поджелудочная железа нуждается в покое, который можно обеспечить только строгим соблюдением следующих условий:
- постельный режим;
- диета;
- возможное краткосрочное лечебное голодание;
- медикаментозное лечение, включающее введение глюкозы, обезболивающих и противовоспалительных препаратов, а также лекарств, предназначенных для нормализации пищеварения, например, препарат Креон®.
При выраженной деструкции (нарушении в процессе функционирования) поджелудочной железы требуется срочное хирургическое лечение.
Из-за высокого риска появления осложнений панкреатит в детском возрасте требует контроля специалистов. Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Особое внимание гастроэнтерологи уделяют разработке мер профилактики обострений панкреатита у детей. Профилактика включает поддержание рационального питания, соответствующего возрасту ребенка, предупреждение токсикационного поражения организма в результате инфекционных процессов и течения болезней внутренних органов.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки:
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки:
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе [5].
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Употребление ферментных препаратов
При обострении панкреатита у детей осложняется работа поджелудочной железы, что затрудняет ее участие в пищеварении. Чтобы оказать поддержку воспаленном органу и всему желудочно-кишечному тракту, специалисты назначают ферментные препараты. Они содержат панкреатин, который ускоряет процесс расщепления углеводов, жиров и белков, способствуя их активному всасыванию в кровоток.
Препарат Креон® является современным ферментным средством, содержащим панкреатин в виде минимикросфер, которые помещены в желатиновую капсулу. Сама капсула растворяется в желудке, из нее высвобождаются минимикросферы, которые перемешиваются с желудочным содержимым. Каждая частичка минимикросфер покрыта кислотоустойчивой оболочкой, что позволяет им в первозданном виде покинуть желудок и вместе с пищей перейти в кишечник. При изменении рН в кишечнике происходит растворение кислотоустойчивого покрытия минимикросфер, пищеварительные ферменты высвобождаются и начинают свою работу. Перемешиваясь с желудочным содержимым, частички активного вещества поступают в кишечник и быстрее оказывают терапевтическое действие.
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172288 от 06.06.2017
1. Белоусов Ю.В. Заболевания поджелудочной железы у детей: панкреатит или панкреатопатия? Здоровье Украины. 2004; 26: 28-32
2. Сереброва С.Ю. Хронический панкреатит: современный подход к диагностике и лечению. Русский Медицинский Журнал. Болезни органов пищеварения. 2008; 10
3. Данилов В.Г., Косарев В.А., Дурягин Д.С. и другие. Острый панкреатит у детей // Хирургия. 1995. – № 4.
4. Гудзенко Ж.П., Панкреатит у детей //М: «Медицина», 1980.
5. Асташкин В.А. Панкреатит у детей.//Хирургия. 1975. – № 10.
Материал разработан при поддержке компании Abbott в целях повышения осведомленности пациентов о состоянии здоровья.
Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Источник
Панкреатиты в детском возрасте на сегодняшний день считаются наименее изученной патологией в детской гастроэнтерологии. И активное изучение этого заболевания началось после введения в повседневную практику ультразвукового исследования, которое и позволило определить относительно высокую частоту панкреатитов – чаще реактивных и хронических в практической педиатрии.
Кроме этого в настоящее время выделен и генетически идентифицирован наследственный панкреатит, который может проявляться у детей раннего возраста. Он был описан в 1952 годах и последние годы стал объектом пристального изучения во всем мире.
Это связано с тем, что наследственный панкреатит проявляется с первых лет жизни, а в более зрелом возрасте ассоциируется с 50-кратным повышением риска развития рака поджелудочной железы.
В настоящее время установлено мутации нескольких генов, ответственных за развитие этого заболевания.
При одном из вариантов наследственного панкреатита заболевание передается по аутосомно-доминантному типу с 80% вероятностью наследования ребенком. В 1996 г. на хромосоме 7 q35 был выявлен ген, ответственный за его развитие, кодирующий катионический трипсиноген.
На настоящий момент описано 8 мутаций в данном гене:
- мутации D22G, K23R, N29I, N29T, R122H и R122C приводят к повышению аутоактивации трипсиногена;
- мутации N29T, R122H и R122C стабилизируют трипсин по отношении к его ингибиторам;
- мутации D22G, K23R и N29I не связаны с каким-либо известным эффектом.
Во всех случаях этих мутаций нарушается баланс между протеазами и антипротеазами с повышением внутриклеточной протеазной активности и разрушением клеток поджелудочной железы и высоким риском онкологических заболеваний.
Причины панкреатитов у детей
Частота панкреатитов у детей с заболеваниями органов пищеварения по данным различных авторов колеблется от 5 до 25%.
В повседневной практике обычно фигурируют четыре диагноза:
- острый панкреатит;
- хронический рецидивирующий панкреатит;
- хронический латентный панкреатит;
- реактивный панкреатит (и/или вторичные панкреатиты).
Причины развития панкреатита у детей многочисленны и могут быть объединены в несколько групп.
Нарушение оттока панкреатического секрета:
- аномалии протоков ПЖ, аномалии ПЖ, сдавление протоков извне, обтурация их камнем;
- патология двенадцатиперстной кишки (наблюдается примерно у 40% больных), повышение интрадуоденального давления различного происхождения;
- патология желчевыводящих путей (наблюдается примерно у 40% больных).
Повышение (абсолютное или относительное) активности панкреатических ферментов в ткани поджелудочной железы:
- избыточная стимуляция ПЖ, в первую очередь определяемая характером питания;
- наследственный панкреатит (преждевременная активация ферментов).
Инфекционный фактор:
- вирус эпидемического паротита, вирусы гепатита, энтеровирусы, цитомегаловирусы, герпесвирусы, микоплазменная инфекции, сальмонеллез, инфекционный мононуклеоз;
- развитие панкреатита при гельминтозах (описторхоз, стронгилоидоз, аскаридоз и др.), а также панкреатит при сепсисе.
Травма поджелудочной железы.
Системные процессы:
- болезни соединительной ткани;
- эндокринная патология;
- гиперлипидемии;
- гипотиреоз;
- гиперпаратиреоз;
- гиперкальцемия различного происхождения;
- хроническая почечная недостаточность;
- муковисцидоз.
Нарушения микроциркуляции, в т. ч. системные:
- аллергические заболевания;
- употребление продуктов питания, содержащих ксенобиотики ( фтор, мышьяк и алюминий, а также хром, кадмий, никель, олово, медь, свинец, цинк, сурьма и ртуть, токсины плесневых грибков, пестициды и гербициды, нитраты, нитриты и их производные нитрозамины, консерванты и красители);
- вторичные состояния при болезнях органов пищеварения и многих других патологических состояниях.
Данная группа в педиатрической практике является весьма многочисленной, особенно когда речь идет о реактивном панкреатите, но об этом состоянии планируется отдельная статья.
Токсическое действие некоторых лекарственных препаратов:
- кортикостероиды,;
- сульфаниламиды;
- цитостатики;
- фуросемид;
- метронидазол;
- нестероидные противовоспалительные препараты и др.
Симптомы панкреатита у ребенка
Диагностика панкреатитов у детей представляет сложности, когда речь идет о хроническом панкреатите вне обострения.
Острый панкреатит и обострение хронического панкреатита характеризуются клинической картиной:
- боли в животе;
- рвота;
- общее тяжелое состояние с явлениями интоксикации.
В типичных случаях боли интенсивные, локализуются в верхних отделах живота, пупочной области с иррадиацией в спину или носят опоясывающий характер, однако нередко болевая симптоматика у детей носит стертый характер без отчетливой локализации.
Рвота, многократная в типичных случаях, может быть и однократной или даже отсутствовать.
Диагностика заболевания
Диагностика панкреатита у ребенка основана на сборе жалоб, осмотра, пальпации живота, назначении лабораторных обследований
При ультразвуковом исследовании поджелудочной железы наблюдается увеличение размера органа и признаки отека. По мере стихания остроты процесса размеры железы уменьшаются и становятся явными признаки, обычно интерпретируемые как склеротические изменения, характерные для хронического панкреатита, в виде уплотнения и неоднородности паренхимы.
Для оценки экзокринной панкреатической секреции в повседневной практике могут использоваться копрограмма и липидограмма кала, так и относительно новые, включая определения активности эластазы 1 в стуле, ставшее в последние годы современным «золотым стандартом» для оценки функции поджелудочной железы, однако ее определение в нашей стране производится лишь в некоторых лабораториях.
Нормой считается значения эластазы 1 в кале выше 200 мкг/мл кала. Более низкие значения указывают на панкреатическую недостаточность. Важно, что на результаты теста не влияют ни характер питания пациента, ни прием препаратов панкреатических ферментов.
Питание при панкреатите
Лечение обострения хронического рецидивирующего панкреатита начинается с назначения постельного режима и голода.
Диета при этом является важным компонентом лечебного комплекса.
Назначенный не более чем на одни сутки голод в дальнейшем заменяется постепенным введением продуктов из рациона диеты 5п, характеризующийся механическим, химическим и термическим щажением желудочно-кишечного тракта и исключением стимуляторов панкреатической секреции.
Поскольку жидкая и углеводная пища являются наименьшим стимуляторами панкреатической и желудочной секреции, то после голода начинают прием пищи именно с углеводной:
- слизистые супы на основе разных круп (пшенная, кукурузная крупы исключаются) или на овощных отварах;
- протертые жидкие каши на воде;
- некрепкий чай с сахаром;
- кисели, желе и муссы из фруктового сока на ксилите;
- овощные пюре без масла (картофельное, морковное, тыквенное, кабачковое) и паровые овощные пудинги;
- протертые компоты из сухофруктов;
- белый, вчерашний хлеб, сухое печенье и сухари.
Через 1-2 дня после углеводной пищи разрешается вводить белковые продукты:
- суп-крем из вываренного мяса;
- 1-2 яйца в виде парового омлета, сваренные всмятку и в виде белкового омлета;
- суфле, паровые котлеты, кнели из говядины, курицы, рыбы, индейки (перед приготовлением мясо освобождают от жира, сухожилий, рыбу и курицу от кожи);
- творожная паста и суфле, паровые творожные пудинги из пресного творога (лучше кальцинированный);
- сливочное масло — в готовые блюда, растительное еще не вводится в рацион.
После снятия острых симптомов и уменьшения боли, по мере улучшения переваривающей функции ЖКТ диета постепенно расширяется и назначается Диета 5П по Певзнеру второй вариант, который показан также при не резком обострении хронического панкреатита.
Она рекомендуется на длительное время (до года) и призвана предотвратить обострения в дальнейшем. В ней также сохраняются принципы термического, механического и химического щажения, что снижает пищевую стимуляцию больного органа. Все блюда отварные или паровые, сначала употребляются в протертом виде, а несколько позже — измельченные.
Источник
Что такое Хронический панкреатит у детей –
Хронический панкреатит – мало распространенное детское заболевание воспалительно-дистрофического характера, касающееся железистой ткани поджелудочной железы, проходимости ее протоков, вызывающее при дальнейшем прогрессировании заболевания ткани железы и нарушение внутри- и внешнесекреторной функции.
Среди детей заболевание распространено в возрастной категории от 7 до 16 лет. По этиологии (причинам) заболевание делят на такие виды:
- метаболический
- алиментарный
- идиопатический
- наследственный
Все выше названные виды относятся к первичному хроническому панкреатиту у детей. Вторичный может развиваться при хронических гепатитах и циррозе печени, патологии желчевыводящих путей, хронических гастритах, язвенной болезни, язвенном колите.
По клиническим проявлениям болезнь делят на:
- болевой
- рецидивирующий
- склерозирующий
- псевдоопухолевый
- латентный (скрытый)
Степени тяжести хронического панкреатита у ребенка:
- легкая
- среднетяжелая
- тяжелая
Фазы болезни:
– обострение
– затухающее обострение
– ремиссия
Существуют такие осложнения:
- Кальцификация поджелудочной железы
- Кисты
- Сахарный диабет и т.д.
Для детей характерны такие формы:
– хронический панкреатит с болевым синдромом
– хронический рецидивирующий панкреатит
– безболевой латентный панкреатит
Что провоцирует / Причины Хронического панкреатита у детей:
Чаще всего хронический панкреатит возникает по причине болезней желчевыводящей системы, из-за вирусных инфекций (таких как гепатиты А и В), пищевой аллергии, травмы поджелудочной железы и проч. Способствуют развитию болезни наследственные факторы, неполноценный рацион, в котором содержится слишком мало белка, нарушение обмена веществ, сниженная функция щитовидной железы.
Симптомы Хронического панкреатита у детей:

Симптомов хронического панкреатита у детей множество. Они стерты и бывают слабо проявлены. Для заболевания типичны такие симптомы:
– боли в области эпигастрия с иррадиацией в левое подреберье, поясницу, левую лопатку. Иногда боли имеют опоясывающий характер.
– боли длительные и кратковременные
– боли после приема жирной пищи, при нарушении режима питания
– вместе с болью возникают такие симптомы: отвращение к жирной пище, плохой аппетит, рвота или тошнота, избыточное образование газов в кишечнике, дисфункция кишечника.
Симптомом хронического рецидивирующего панкреатита у детей являются боли тупого ноющего характера в верхней половине живота или в виде периодических приступов. Если поражена головка поджелудочной, то болит в правом подреберье. Если поражено тело поджелудочной, то болит в области эпигастрия. У малышей до 8 лет болит верхняя часть живота, в основном после обеда. Боль усиливается к вечеру, в особенности при физической активности, употреблении сильно жирной еды или при эмоциональной перегрузке. Боль может «отдавать» в спину. Отмечаются положительные симптомы Кача, Мейо-Робсона и др.
Если заболевание длится долго, могут фиксировать атрофию подкожной клетчатки слева от пупка в соответствии с проекцией на переднюю брюшную стенку тела и хвоста поджелудочной железы (симптом Гротта). Для болезни характерный диспептический синдром, который может быть постоянным. У ребенка есть рвота или тоншота, повышенное слюноотделение, отрыжка после еды, отвращение к отдельным видам пищи, ухудшение аппетита.
У ребенка может быть неустойчивость стула, склонность к запорам. В периоде обострения фиксируют такие симптомы:
- потеря массы тела
- утомляемость
- раздражительность
- субфебрилитет
- повышение СОЭ
- лейкоцитоз
При болевой форме хронического панкреатита у детей наблюдают постоянные боли в верхней части живота, тошнота, ухудшение аппетита, снижение массы тела, неустойчивый стул, метеоризм, вздутие живота. Для детей эта форма болезни не характерна, всё же есть некоторые случаи. Они протекает параллельно с язвой кишки или желудка, заболеваниями гепатобилиарной системы, доуденитами.
Диагностика Хронического панкреатита у детей:
Хронический панкреатит у детей диагностируют по прямым и косвенным симптомам, которые можно выявить при помощи рентгенологических методов. К прямым признакам относят обызвествление паренхимы поджелудочной железы, увеличение размеров и болезненность поджелудочной железы, дуоденопанкреатический рефлюкс, камни в протоках. К косвенным симптомам относят: дуоденит, смещение и деформацию желудка и двенадцатиперстной кишки, недостаточность сфинктера печеночно-поджелудочной ампулы.
Только по строгим показаниям детям проводят эндоскопическую ретроградную панкреатографию. Этот метод позволяет выявить наличие стеноза или расширения, аномалии развития, кальционные отложения, обызвествление паренхимы железы. УЗИ проводят, чтобы выявить степень плотности паренхимы поджелудочной, увеличение размеров, отек железы, ширину панкреатического протока.
При диагностике заболевания врачи учитывают такие факторы:
- связь боли в животе с приемом определенной еды
- время появления болевого синдрома
- куда «отдают» боли
Оценивают диспепсический синдром:
– самоограничение в еде в связи со страхом перед болями
– слюнотечение
– отвращение к отдельным видам пищи
Учитывают нарушения переваривания основных продуктов питания по данным копрограммы; изменение секреции панкреатических ферментов и повышение их активности в сыворотке крови и в моче, патологические углеводные кривые. Дифференциировать заболевания следует от болезней патологии желчного пузыря, заболеваний гастродуоденальной зоны.
Лечение Хронического панкреатита у детей:
Лечение хронического панкреатита у детей проходит в три этапа. На первом оно проходит в условиях стационара. На втором необходимо диспансерное наблюдение в районной поликлинике. Третий этап – санаторное лечение. В стационаре при обострении хронического процесса лечение проводят на протяжении 5-6 недель. Ребенку для выздоровления необходим физический и эмоциональный покой. Потому больному обеспечивают постельный режим. По мере улучшения состояния ребенку разрешают вставать.
При неустойчивом настроении ребенку дают седативные средства: бром, валериана. Важно разгрузить пищеварительную систему, обеспечивать пищевой покой на некоторое время. В первый день ребенку нельзя кушать, можно пить только слабоминерализированную щелочную воду, например, Ессентуки № 4 или Боржоми, комнатной температуры. Со вторых суток можно отвар шиповника, несладкий некрепкий чай с сухарями, слизистые супы (без добавления масла), протертые каши на воде. Постепенно ребенку становится лучше, что позволяет расширить диету. Сначала в еду добавляют молоко, потом творог, хлеб и чуть-чуть сливочного масла.
С пятого дня ребенку с обострением хронического панкреатита можно кушать протертые овощи; с 7 – 9-го дня отварные мясо и рыбу в протертом виде, с 16- 17-го – фруктовые и овощные соки в виде творожно-фруктовых паст. Постепенно в будущем небольшими порциями вводят свежие фрукты и овощи. Когда проходят 1-1,5 месяцев такой диеты, ребенка сажают на диету № 5 П.
При диете 5 П нужно как можно меньше (или вовсе исключают из рациона) сокогонных и желчегонных видов пищи. В рацион вводят овсяную крупу, яичный белок, картофель, соевые бобы. Продукты давать ребенку можно только в вареном виде. Что касается медикаментов, применяют:
- ганглиоблокаторы (ганглерон, кватерон, бензогексоний)
- антихолинергические препараты (метацин, атропин, платифиллин)
- ингибиторы карбоангидразы (гипотиазид, фонурит, диамокс)
Устраняют обменные нарушения внутривенно и проводят дезинтоксикацию с помощью внутривенного введения раствора глюкозы 10% в количестве от 200 до 400 мл с инсулином, альбумина, физиологического раствора, аскорбиновой кислоты, гемодеза и витамина В1.
При тяжелой интоксикации нужно провести форсированный диурез (маннитол и 2,4% раствор эуфиллина). Острый панкреатит со склонностью к коллапсу лечат кортикостероидами, курс составляет 5-7 дней. Одновременно ребенку дают антибактериальные препараты. Спазм в холедохопан-креатической системе снимают и уменьшают боли при помощи спазмолитиков – но-шпы, папаверина, баралгина и прочих. Чтобы уменьшить болевой синдром, также одновременно применяют электрофорез с новокаином на область солнечного сплетения.
Антиферментная терапия:
- гордокс
- трасилол
- контрикал
Антибактериальная терапия:
- эритромицин
- сульфаниламиды
- олеандомицин
Препараты для уменьшения вязкости желчи и явлений холестаза:
- минеральные воды
- валериана
- кукурузные рыльца
- оксафенамид
- птичий горицвет
Детям для лечения хронического панкреатита вводят витамины B1, B2, С в дозах, соответствующих возрасту больного. Если от комплексной консервативной терапии обострений панкреатита нет эффекта, то прибегают к хирургическому лечению. Показаниями являются прогрессирование пан-креонекроза с развитием шока и олигурии, нарастание клинических признаков перитонита, эрозивные кровотечения из сосудов панкреатодуоденальной зоны.
Если на протяжении 5 лет наблюдения в поликлинике у ребенка благополучное состояние, его снимают с наблюдения. На протяжении всего срока санируют очаги хронической инфекции, проводят закаливание, выявляют и вовремя лечат болезни ЖКТ. Лечение в дальнейшем проводят в санаториях гастроэнтерологического профиля.
Профилактика Хронического панкреатита у детей:
Ребенку создают жизненные условия, которые исключают возможность развития или обострения панкреатита:
- сбалансированное питание, отвечающее возрасту
- физическая культура
- закаливание
- профилактика инфекций
- своевременное выявление и лечение любых заболеваний системы пищеварения
К каким докторам следует обращаться если у Вас Хронический панкреатит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронического панкреатита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
