Инфекционные осложнения при панкреатите лечение

Дата публикации: 06.05.2018
Дата проверки статьи: 09.12.2018
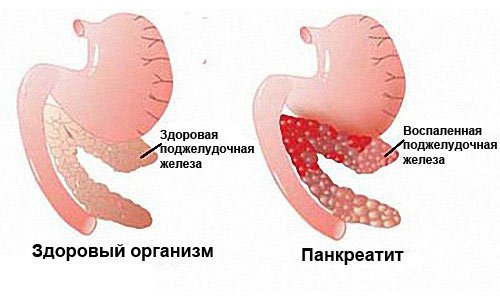
Панкреатит — воспалительное заболевание поджелудочной железы. Оно бывает острой и хронической формы. Согласно статистическим данным, за последние 30 лет заболеваемость панкреатитом увеличилась в 2 раза. Обострение хронической патологии бывает из-за сильного стресса, неправильного питания или злоупотребления алкоголем.
Острый панкреатит сопровождается такими симптомами:
- сильный болевой синдром в верхней части живота, иррадиирующий иногда в спину;
- тошнота;
- рвота, не приносящая улучшение самочувствия;
- гипертермия тела;
- учащенный пульс;
- приступы икоты, сухость во рту, отрыжка и изжога;
- желтый или белый налет на языке;
- напряжение брюшной стенки;
- вздутие живота;
- приступы запора или диареи с остатками непереваренной пищи;
- побледнение или посинение кожных покровов и склер;
- резкие изменения артериального давления;
- общее недомогание;
- учащение сердечного ритма;
- повышенное потоотделение;
- стремительная потеря веса.
Хронический панкреатит имеет менее выраженные признаки. Врачи выделяют 2 периода его течения: начальный и период сильного поражения поджелудочной железы. Для начального этапа характерны болевые ощущения, возникающие спустя 20 минут после приема пищи. Он длится в среднем 10 лет, может вызывать тошноту, диарею и вздутие живота. В дальнейшем у человека происходит гибель ткани поджелудочной железы, что приводит к снижению способности вырабатывать гормоны и ферменты. У пациента отмечается сухость и бледность кожных покровов, утомляемость и другие симптомы гиповитаминоза.
Первичный панкреатит возникает на фоне следующих причин:
- частое употребление спиртных напитков — алкоголь повышает концентрацию ферментов в панкреатическом соке, вследствие чего затрудняется его движение по протокам, и он не доходит до кишечника. Также спиртосодержащие напитки вызывают спазм сфинктера;
- несбалансированное питание — прием острых и жирных блюд провоцирует приступы острого панкреатита;
- длительный и неконтролируемый прием лекарственных препаратов, негативно воздействующих на поджелудочную железу;
- отравление организма химическими веществами или некачественными продуктами питания;
- употребление пищи с синтетическими добавками;
- наследственная предрасположенность к патологиям пищеварительной системы.
Развитие вторичного панкреатита происходит вследствие имеющихся патологий и последствий травм органов брюшины или хирургической операции. Также заболевание вызывают кишечные инфекции, неинфекционный гепатит, дискинезия желчевыводящих путей и цирроз печени, сахарный диабет, заболевания сердечно-сосудистой системы, глистные инвазии и другое.
У детей панкреатит возникает после травм, оперативного вмешательства, которое повлекло изменения протоков поджелудочной железы. К факторам, провоцирующим болезнь, врачи относят:
- пищевые аллергии;
- муковисцидоз;
- генетическая предрасположенность;
- различные нарушения пищеварения;
- глистные инвазии органов пищеварения;
- врожденные аномалии двенадцатиперстной кишки, желчного пузыря и его протоков.
Диагностика
В первую очередь, врач-гастроэнтеролог проводит внешний осмотр кожных покровов, проверяя изменение их цвета, эластичность и сухость. Затем он прощупывает эпигастральную область и левое подреберье, чтобы определить наличие болевого синдрома при надавливании. После осмотра пациенту необходимо сдать общий и биохимический анализ крови, анализ кала и мочи. Из инструментальных методов диагностики применяются УЗИ органов брюшной полости, рентгенография, лапароскопию, компьютерную томографию и МРТ.
При наличии выраженного некроза тканей требуется пункция через кожу для взятия биопсийного материала. Врач исследует его и выявляет характер поражения, чувствительность инфекционного агента к медикаментам.
Для диагностики панкреатита в сети клиник ЦМРТ используют разные методы исследований:
К какому врачу обратиться
Обратитесь к гастроэнтерологу — он специализируется на заболеваниях желудочно-кишечного тракта. Врач поставит диагноз и назначит эффективное комплексное лечение.
Лечение панкреатита
Если приступ панкреатита застал врасплох, следует немедленно вызвать скорую помощь. До приезда медиков следует отказаться от питья и еды, принять лежачее положение и постараться расслабить мышцы живота для уменьшения боли. Разрешается приложить к больному месту пакет со льдом, завернутый в полотенце. Не желательно принимать какие-либо лекарства, так как они затрудняют диагностику.
После того, как врач поставил диагноз, он назначает обезболивающие средства и спазмолитики, лекарства для снижения кислотности желудочного сока и ферментные препараты. При угрозе нагноения следует принимать антибиотики. Блокировать воспалительные процессы помогают цитостатики. Для снижения риска появления осложнений используют антисекреторные препараты. Чтобы снизить уровень интоксикации организма, необходимо введение специальных растворов и незаменимых аминокислот, парентеральное питание.
При хроническом панкреатите требуется хирургическое вмешательство. Врач проводит резекцию желудка, операцию на желчных путях или желчных путях. Послеоперационная летальность составляет от 1 до 20 %, в зависимости от объема поражения и характера оперативного лечения.
Для лечения панкреатита в сети клиник ЦМРТ применяют ряд методов:
Если не вылечить панкреатит, то он грозит опасными осложнениями. К наиболее распространенным относятся:
- асептический или гнойный перитонит;
- забрюшинная флегмона;
- абсцессы брюшной полости;
- гнойный паранефрит;
- абсцесс легкого;
- гнойный медиастенит;·
- сепсис;
- печеночно-почечный синдром;
- желудочно-кишечное кровотечение;
- панкреатические свищи;
- гнойное воспаление плевральных листков;
- кишечная непроходимость;
- делирий;
- тромбоз воротной вены;
- киста поджелудочной железы.
При обострениях воспалительного процесса у пациента наблюдаются инфекционные процессы, затрагивающие не только поджелудочную железу, но и соседние органы и ткани.
Для предотвращения панкреатита врачи рекомендуют соблюдать такие правила:
- исключить из рациона жирную пищу;
- ограничить потребление крепкие бульоны, копчености и колбасы, консервы, фруктовые соки и приправы, мороженое, кофе и алкоголь;
- отдавать предпочтение блюдам, приготовленным на пару или в духовке;
- не употреблять слишком горячую или холодную пищу;
- пить несладкий чай и негазированную минеральную воду;
- внести в рацион слизистые супы, жидкие каши, омлет, отварное мясо курицы и кролика, диетический творог;
- курсами принимать витаминно-минеральные комплексы, содержащие витамины группы B, K, PP и фолиевую кислоту.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.

Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
