Какие ферменты активируются при остром панкреатите
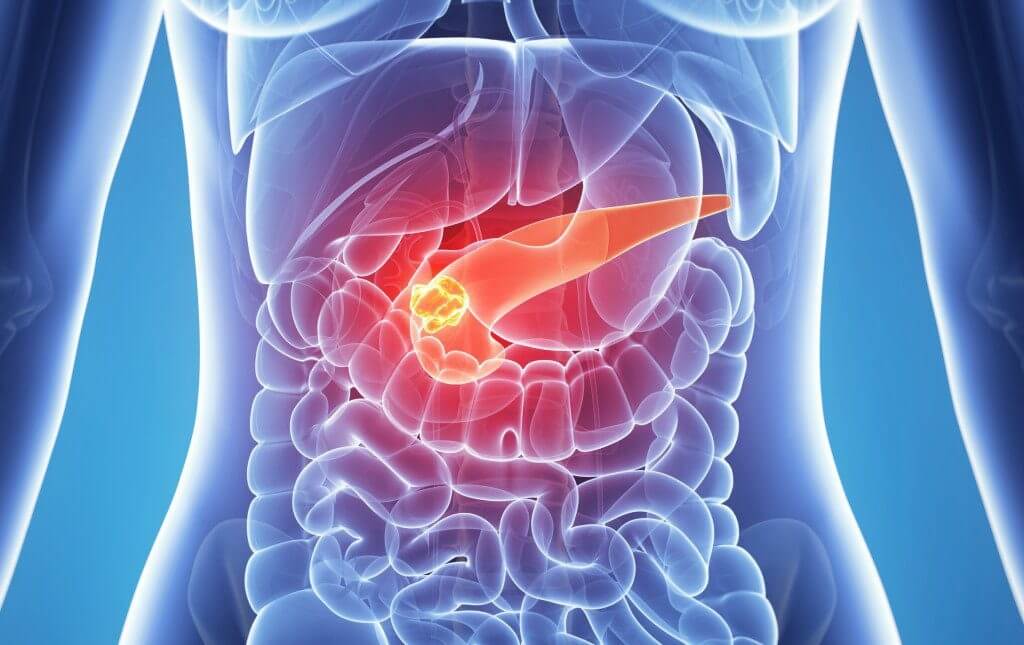
Панкреатит – это воспаление поджелудочной железы.
Поджелудочная железа представляет собой продолговатый плоский орган, расположенный в верхней части живота позади желудка. Она вырабатывает ферменты, помогающие пищеварению, и гормоны, регулирующие уровень сахара в крови.
Панкреатит может быть острым и хроническим.
Острый панкреатит возникает внезапно и обычно быстро проходит, однако серьезные случаи вызывают осложнения и могут быть опасны для жизни.
Хронический панкреатит протекает в течение длительного времени; он характеризуется необратимыми и прогрессирующими изменениями поджелудочной железы. Могут возникать обострения хронического процесса.
Легкие случаи панкреатита зачастую не требуют лечения, однако в тяжелых случаях необходима неотложная медицинская помощь.
Синонимы русские
Острый панкреатит, хронический панкреатит.
Синонимы английские
Acute pancreatitis, chronic pancreatitis.
Симптомы
Симптомыострого панкреатита:
- боли в верхней части живота,
- боли в животе, отдающие в спину (опоясывающие боли),
- вздутие в верхней части живота,
- тошнота,
- рвота,
- болезненность живота при прощупывании,
- учащенный пульс,
- низкое кровяное давление.
Симптомыхронического панкреатита:
- ноющие боли в верхней части живота, могут быть опоясывающими, усиливаются через 40-60 минут после приема пищи,
- расстройства желудка,
- тошнота, вздутие живота,
- потеря веса,
- частый, жирный, зловонный стул.
Общая информация о заболевании
В норме поджелудочная железа вырабатывает ферменты, которые затем в виде панкреатического сока поступают в двенадцатиперстную кишку, где они становятся активными и участвуют в расщеплении белков, жиров и углеводов. Большую роль в переваривании углеводов играет фермент амилаза, липаза способствует расщеплению жиров.
Также поджелудочная железа вырабатывает гормоны – инсулин и глюкагон. Они регулируют уровень сахара (глюкозы) в крови.
При панкреатите ферменты активируются прямо в поджелудочной железе. Это может происходить под влиянием алкоголя, закупорки панкреатического протока камнем, из-за воздействия вирусов, из-за травмы и ряда других причин. В результате возникает эффект так называемого самопереваривания поджелудочной железы, что вызывает воспаление, отек и повреждение органа.
Повторные приступы острого панкреатита могут способствовать его переходу в хроническую форму.
Рубцы, образующиеся после приступов панкреатита, уменьшают количество работающих клеток поджелудочной железы. Это уменьшает выработку ферментов, что особенно сказывается на переваривании жиров – кал становится жирным и обильным. Из-за недостаточного переваривания человек недополучает питательные вещества, что приводит к потере веса. Уменьшение количества клеток, вырабатывающих инсулин, вызывает развитие диабета.
Причинами острого и хронического панкреатита могут быть:
- алкоголизм (70-80 %) – острому панкреатиту обычно предшествует несколько лет регулярного злоупотребления алкоголем;
- желчные камни – при этом симптомов длительное время может не быть, так что острый панкреатит наступает совершенно неожиданно для пациента;
- операции на брюшной полости;
- прием некоторых лекарств, в частности фуросемида и оральных контрацептивов;
- курение;
- муковисцидоз;
- наследственная предрасположенность;
- высокий уровень кальция в крови (гиперкальциемия);
- высокий уровень паратиреоидного гормона в крови (гиперпаратиреоз);
- высокий уровень триглицеридов в крови (гипертриглицеридемия);
- инфекции (цитомегаловирус, эпидемический паротит и др.);
- травмы живота;
- рак поджелудочной железы.
Панкреатит может приводить к следующим серьезным осложнениям.
- Нарушение функции легких. Острый панкреатит способен приводить к повреждению легких, что связано с попаданием в кровь ферментов поджелудочной железы в большом количестве и развитием системного воспаления.
- Инфекции. Острый панкреатит может повысить уязвимость поджелудочной железы к инфекционным агентам. Воспаление поджелудочной железы, вызванное инфекцией, требует интенсивного лечения, вплоть до удаления пораженных тканей.
- Почечная недостаточность. Острый панкреатит иногда приводит к почечной недостаточности, которая бывает настолько тяжелой, что требует фильтрации крови (гемодиализа).
- Рак поджелудочной железы. Длительное воспаление поджелудочной железы при хроническом панкреатите повышает риск развития рака поджелудочной железы.
- Псевдокисты. Острый панкреатит может приводить к накоплению жидкости в своеобразных пузырьках в поджелудочной железе. Разрыв подобной псевдокисты чреват внутренним кровотечением и распространением инфекции.
Кто в группе риска?
- Регулярно употребляющие алкоголь.
- Люди, склонные к перееданию, – это связано с повышением в их крови количества жира (триглицеридов).
- Пациенты с камнями в желчном пузыре или желчных протоках.
- Недавно перенесшие операцию на брюшной полости.
- Страдающие раком поджелудочной железы.
Диагностика
При острой сильной боли в животе всегда в первую очередь подозревают острый панкреатит. При этом ключевое значение в постановке диагноза имеет определение в крови и моче содержания ферментов поджелудочной железы.
- Панкреатическая амилаза. Уровень амилазы – фермента, выделяемого поджелудочной железой и ответственного за переваривание углеводов, – значительно повышается при панкреатите. При остром панкреатите он возрастает в течение 2-12 часов с момента появления симптомов и остается повышенным в течение 3-5 дней (может превышать норму в 5-10-20 раз). Так как амилаза также содержится в слюнных железах и других органах, ее повышение не всегда связано с заболеванием поджелудочной железы и для поражения поджелудочной железы специфичным является повышение именно панкреатической амилазы.
При хроническом панкреатите уровень амилазы может оставаться в норме.
- Амилаза в моче соответствует уровню амилазы в крови, однако повышается с задержкой в 6-10 часов.
- Липаза. Уровень липазы в крови – фермента, выделяемого поджелудочной железой и ответственного за переваривание жиров, – при панкреатите также значительно повышается. Это происходит в течение 24-48 часов после начала приступа острого панкреатита и сохраняется до 12 дней. Липаза в отличие от амилазы содержится только в поджелудочной железе, поэтому ее повышение является более специфичным для повреждения поджелудочной железы. В случаях хронического панкреатита повышение уровня липазы крови отмечается чаще, чем повышение амилазы.
- Эластаза крови. Еще один фермент, вырабатываемый поджелудочной железой, повышение которого характерно для острого панкреатита.
- С-реактивный белок. Отражает наличие активного воспаления. Может быть значительно повышен при остром панкреатите, однако не является специфичным только для этого заболевания.
Диагностика хронического панкреатита строится на обнаружении признаков обызвествления поджелудочной железы, нарушения переваривания жиров (обильный, жирный кал) и развитии сахарного диабета.
- Копрограмма (общий анализ кала) позволяет оценить качество усвоения организмом питательных веществ (при хроническом панкреатите количество жиров в кале повышается, жир и белки могут встречаться в непереваренном виде).
- Копрологическая эластаза – золотой стандарт определения снижения выделения поджелудочной железой ферментов. Эластаза образуетс в кишечнике под действием ферментов панкреатического сока и затем сохраняется в неизменном виде, выделяясь из организма с калом. Снижение ее количества в кале свидетельствует о нарушенной функции поджелудочной железы.
Исследования:
- УЗИ брюшной полости позволяет судить об отеке и воспалении поджелудочной железы при остром панкреатите, наличии камней в желчном пузыре и желчных протоках, выявить наличие псевдокист. Также с помощью УЗИ можно обнаружить очаги обызвествления поджелудочной железы, характерные для хронического панкреатита.
- Компьютерная томография (КТ) позволяет получить более детализированное изображение поджелудочной железы и ее протоков, что значительно помогает в диагностике панкреатита.
- Эндоскопическое ультразвуковое исследование направлено на поиск воспаления и закупорки желчных протоков или поджелудочной железы.
Длительно протекающий хронический панкреатит повышает вероятность возникновения рака поджелудочной железы, поэтому дополнительно могут назначаться обследования, направленные на раннее выявление этого заболевания.
Объем обследования определяется лечащим врачом.
Лечение
Острый панкреатит
Острый приступ панкреатита требует неотложной госпитализации. В ходе лечения проводятся мероприятия, направленные на купирование боли. Обязательно полное голодание в течение нескольких дней, так как прием пищи провоцирует выделение ферментов поджелудочной железы, что усугубляет состояние пациента. Жидкость, питательные вещества и лекарства вводятся только внутривенно. Если причиной панкреатита является закупорка желчным камнем, может потребоваться хирургическая операция для его удаления. Хирургическое вмешательство также может понадобиться для удаления поврежденных участков поджелудочной железы.
Хронический панкреатит
Лечение хронического панкреатита сводится к предупреждению обострений, облегчению боли и замещению функций поджелудочной железы:
- отказ от алкоголя,
- умеренное употребление жирной пищи,
- прием ферментов для облегчения пищеварения,
- контроль за уровня сахара и при необходимости инсулинотерапия.
Профилактика
С целью профилактики развития панкреатита рекомендуется:
- не злоупотреблять алкоголем,
- употреблять больше овощей и фруктов,
- следить за массой тела.
Рекомендуемые анализы
- Амилаза общая в сыворотке
- Амилаза панкреатическая
- Амилаза общая в суточной моче
- Липаза
- Эластаза в сыворотке
- Копрологическая эластаза
- Копрограмма
- Глюкоза в плазме
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
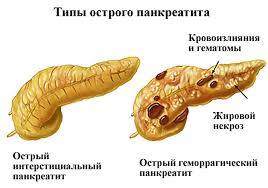
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы

Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
