Кровотечение из пептической язвы после резекции желудка
Пептическая язва анастомоза — постгастрорезекционный язвенный дефект в области желудочно-кишечного соустья. Проявляется болью в эпигастрии, околопупочной или правой подреберной области, диспепсией, похудением, астеническим синдромом. Диагностируется с помощью эзофагогастродуоденоскопии, рентгенографии желудка, УЗИ органов брюшной полости, радионуклидного исследования, гистаминового теста, биохимического анализа крови. Для лечения используют антисекреторные, цитопротективные, антацидные, антибактериальные препараты, стимуляторы регенерации. При отсутствии эффекта проводят ререзекцию, ваготомию, удаление желудка или его части, операции на паращитовидных железах.
Общие сведения
Впервые о пептической язве, возникшей у пациента с гастроэнтеростомой, сообщил в 1899 году немецкий хирург Г. Браун. Аналогичный язвенный дефект после гастрорезекции был описан австрийским хирургом Г. Хаберером в 1929 году. По результатам наблюдений, образованием язвы анастомоза осложняется до 5-10% гастроэнтеростомий, 0,5-2% резекций желудка, 0,5-1% антрумэктомий с пересечением блуждающего нерва, 5-15% дренирующих вмешательств с ваготомией. В 90-98% случаях патология диагностируется у больных, прооперированных по поводу язвенной болезни двенадцатиперстной кишки. Особенностью рецидивировавшей пептической язвы является более тяжелое течение с быстрым возникновением опасных для жизни осложнений.
Пептическая язва анастомоза
Причины пептической язвы анастомоза
Дефект слизистой оболочки в области гастроеюнального соустья обычно формируется из-за технических ошибок и сохранения высокого уровня секреции переваривающих компонентов желудочного сока после выполнения хирургического вмешательства. По наблюдениям специалистов в области гастроэнтерологии, причинами образования язвы анастомоза становятся:
- Необоснованно экономная резекция. При удалении менее 2/3 желудка зачастую сохраняется кислотопродуцирующая зона. Ситуация усугубляется отказом от пересечения блуждающего нерва или его ветвей, стимулирующих секрецию пептических факторов.
- Технические ошибки резекции на выключение. При выполнении операции по методу Бильрот II на дуоденальной культе может частично остаться антральная слизистая. Из-за выключения кислого тока указанный участок продуцирует избыток гастрина.
- Высокий тонус блуждающего нерва. Парасимпатическая нервная система стимулирует выделение пептического сока. При вагусной гипертонии или сочетании экономной гастрорезекции с неполной ваготомией сохраняется первопричина пептической язвы.
- Эндокринная патология. Рецидив заболевания отмечается у 75% пациентов с синдромом Золлингера-Эллисона. Повторному образованию язвы также способствует гиперсекреция желудочного сока при гиперпаратиреозе (синдромах Вермера, Сиппла, Шимке).
Патогенез
Основой развития пептической язвы анастомоза является дисбаланс между сохранившимся высоким уровнем производства агрессивных компонентов желудочного секрета, оказывающих повреждающий эффект на слизистую соустья, и снижением активности защитных факторов. Особенности патогенеза заболевания зависят от причин, спровоцировавших рецидив язвенной болезни. При недостаточном иссечении кислотопродуцирующей части желудка соляная кислота и пепсин продуцируются в количестве, практически сопоставимом с дооперационным периодом.
В остальных случаях выявляются условия, способствующие гиперстимуляции париетальных и главных клеток фундальных желудочных желез, — вагусный эффект (при гипертонусе или неполном пересечении блуждающего нерва), гастринемия (при сохранении G-клеток пилорической части, синдроме Золлингера-Эллисона), гиперкальциемия (при гиперпаратиреоидных состояниях). Одновременно в зоне анастомоза в результате послеоперационного нарушения иннервации и кровоснабжения снижается выработка слизи, простагландинов, медленнее восстанавливается эпителий. В результате действие агрессивных факторов недостаточно компенсируется защитными механизмами, в слизистой соустья постепенно формируется язвенный дефект.
Симптомы пептической язвы анастомоза
Заболевание развивается в срок от 6 месяцев до 3 лет после операции. У пациентов появляются интенсивные «голодные» и ночные боли, которые в зависимости от разновидности выполненного анастомоза имеют различную локализацию (околопупочная область, эпигастрий, правое подреберье). Зачастую наблюдается иррадиация болей в левую лопатку, кардиальную область, поясницу. Интенсивность болевых ощущений притупляется после еды, приема атропинсодержащих препаратов, бикарбоната натрия. Возникают диспепсические расстройства: тошнота, рвота, изжога, отрыжка кислым, метеоризм, диарея. При длительном течении пептической язвы боли приобретают постоянный характер, их появление теряет связь с приемом пищи или лекарственных препаратов. Наблюдается нарушение общего состояния пациента, включающее ухудшение аппетита, снижение трудоспособности, потерю веса. Возможна субфебрильная температура тела.
Осложнения
У некоторых больных выявляется пенетрация язвы в соседние органы (поджелудочную железу, брыжейку) с изменением типичного ритма и характера болей. При формировании желудочно-ободочного свища зачастую наблюдается каловая рвота. Частое осложнение пептической язвы — перфорация, сопровождающаяся профузным кровотечением, которое требует немедленной медицинской помощи. Иногда происходит инвагинация тощей кишки в желудок, проявляющаяся кровавой рвотой, сильными болями и возникновением опухолевидного образования в эпигастральной области. При хроническом течении болезни может формироваться сужение анастомоза, приводящее к затруднениям прохождения пищи. В редких случаях диагностируется малигнизация язвы.
Диагностика
Постановка диагноза пептической язвы анастомоза не представляет затруднений при наличии характерной клинической картины и сведений о проведенном оперативном вмешательстве. Диагностика заболевания направлена на определение локализации и размеров дефекта, выявление осложнений и сопутствующих патологий желудочно-кишечного тракта. Наиболее информативными являются:
- Эзофагогастродуоденоскопия. Введение гибкого эндоскопа в пищевод и культю желудка позволяет оценить состояние анастомоза, обнаружить язвенный дефект, выявить гиперемию и отечность слизистой. Во время эндоскопии выполняется биопсия пораженного участка для последующего гистологического исследования.
- Рентгенография желудка. Контрастирование пищеварительного тракта при помощи перорального приема сульфата бария помогает обнаружить характерные признаки пептической язвы на рентгенограмме — наличие «ниши», конвергенцию складок слизистой. Метод также применяется для оценки моторной функции желудка.
- УЗИ брюшной полости. В ходе ультразвукового исследования можно изучить структуру органов пищеварительного тракта и гепатобилиарной системы, состоятельность анастомоза. Методику дополняют проведением дуплексного сканирования сосудов для выявления патологии чревного ствола, брюшного отдела аорты.
- Радионуклидное исследование. Внутривенное введение препарата, меченного радиоизотопом, проводится для определения секреторной функции культи желудка. При пептической язве отмечается избыточное накопление изотопа в области анастомоза, что свидетельствует об оставленном участке антрального отдела.
- Гистаминовый тест. Метод дает возможность исследовать базальную и стимулированную секрецию желудочных желез. Исследование имеет высокую информативность для диагностики синдрома Золлингера-Эллисона, при котором отмечается высокая активность базальной секреции, слабый ответ на подкожное введение гистамина.
В клиническом анализе крови наблюдается умеренный лейкоцитоз, незначительное повышение СОЭ, может снижаться количество гемоглобина и эритроцитов, что является признаком кровотечений из пептической язвы. В биохимическом анализе крови определяется гипопротеинемия, повышение содержания гастрина (при болезни Золлингера-Эллисона), увеличение показателей кальция и паратгормона (при гиперпаратиреозе). Для оценки качества проведенной ваготомии производится инсулиновый тест, положительный результат которого указывает на сохранность волокон блуждающего нерва.
Дифференциальная диагностика проводится с другими видами болезней оперированного желудка, злокачественными желудочными неоплазиями, первичной язвой тонкой кишки, несостоятельностью анастомоза, острым аппендицитом, панкреатитом, холециститом. Кроме гастроэнтеролога пациенту необходимы консультации хирурга, онколога, гематолога, эндокринолога.
Лечение пептической язвы анастомоза
В большинстве случаев эффективным оказывается прием препаратов, снижающих секреторную функцию желудка, — ингибиторов М-холинорецепторов, H2-гистаминоблокаторов, ингибиторов протонной помпы в комбинации с цитопротективными, антацидными, регенерирующими средствами. При возможном хеликобактериозе проводится антибактериальная элиминация возбудителя с помощью β-лактамных пенициллинов, макролидов, других антибиотиков. Медикаментозную терапию дополняют коррекцией диеты. Оперативное лечение рекомендовано пациентам с терапевтически резистентной пептической язвой, гастриномой, осложненным течением заболевания. С учетом клинической ситуации выполняют:
- Корригирующие операции. Позволяют устранить механические или функциональные нарушения пищеварения. Создание условий для максимально физиологического переваривания пищи обеспечивается путем ререзекции с созданием нового анастомоза, трансторакальной или поддиафрагмальной стволовой, селективной проксимальной ваготомии, комбинации этих операций.
- Удаление пораженной части или органа. При повторной пептической язве пациентам с болезнью Золлингера-Эллисона показано удаление доброкачественной опухоли желудка (солитарной гастриномы), резекция желудка с ваготомией, тотальная гастрэктомия. Для коррекции гипертиреоза производится субтотальное или тотальное удаление паращитовидных желез.
Прогноз и профилактика
Послеоперационные гастроеюнальные язвы характеризуются рецидивирующим течением с частыми осложнениями. Прогноз относительно неблагоприятный, у ослабленных пациентов с тяжелыми сопутствующими патологиями возрастает риск летального исхода. Профилактика пептических язв заключается в тщательном выборе метода создания анастомоза, проведении резекции не менее двух третей желудка для снижения кислотопродуцирующей функции, соблюдении техники хирургического вмешательства, назначении эффективной консервативной терапии для эрадикации хеликобактерной инфекции перед операцией, лечении сопутствующих заболеваний.
Источник
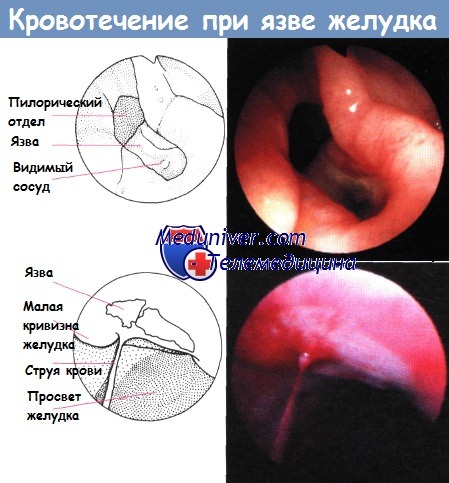
Хирургическое лечение кровотечений из язвы желудка. Тактика хирурга при кровотечениях из язв желудка.Идеальным методом лечения кровотечения из язвы желудка и двенадцатиперстной кишки является резекция желудка. Эта операция дает надежную гарантию гемостаза и снижает частоту повторных кровотечений и рецидивов язвы. Однако не все пациенты могут перенести эту операцию из-за нестабильной сердечно-сосудистой патологии или тяжелого общего состояния в связи с преклонным возрастом и наличием иных сопутствующих заболеваний. В таких случаях рекомендуется проведение местного гемостаза, который, хотя и является далеко не идеальным методом лечения, так как часто может приводить к повторным кровотечениям, все же может спасти жизнь больному в сложной ситуации. Решение об операции у таких пациентов должно быть принято прежде, чем их состояние значительно ухудшится. В принятии подобного решения хирургу могут помочь несколько факторов: 1. Если кровотечение вызвало шоковое состояние.
Язвы желудка кровоточат у 10—20% пациентов. Кровотечение чаще является показанием к операции при язвах желудка, чем при язвах даенадцатиперстной кишки. Кроме того, язвы желудка должны оперироваться более безотлагательно, чем кровоточащие дуоденальные язвы, так как язвы желудка чаще встречаются у пожилых пациентов, чем дуоденальные, и кровотечение из них чаще рецидивирует. Большинство язв желудка локализуется на малой кривизне и сочетается с язвой двенадцатиперстной кишки у 15% пациентов. В 10—15% случаев язвы желудка озлокачествляются, поэтому хирург постоянно должен помнить о вероятности малигнизации. При кровотечении из язвы желудка могут возникнуть две ситуации: В первом случае можно осуществить местный гемостаз путем продольной гастротомии передней стенки желудка вблизи язвы, которая облегчает наложение гемостатическпх швов. Во втором случае продольную гастротомию выполняют по средней линии передней стенки вдоль всего тела желудка. Сразу после рассечения стенки желудка края разреза захватывают большими атравматичными зажимами DuvaL Этим преследуют две цели: У больных с кровоточащими язвами, расположенными высоко вблизи большой кривизны желудка (очень редкое расположение пептической язвы), хирург может прибегнуть к инвагинации большой кривизны правой рукой для выведения язвы в положение, в котором удобнее накладывать гемостатические швы. Если во время ревизии желудка кровотечение остановилось, швы все равно должны быть наложены. У некоторых пациентов вместо проведения гемостаза прошиванием дна язвы, можно выполнить резекцию края желудка, включающего язву, с последующей реконструкцией желудка. Клиновидная резекция — менее объемная операция, чем стандартная резекция, но ее можно выполнить только при локализации язвы в определенных участках желудка. Язвы малой кривизны, расположенные выше угловой вырезки, можно удалять посредством клиновидной резекции без каких-либо опасений. При расположении язвы ниже вырезки выполнение клиновидной резекции противопоказано, так как при этом будет поврежден нерв Latarjet. – Также рекомендуем “Кровотечение из язвы двенадцатиперстной кишки. Операции при кровотечениях из язв.” Оглавление темы “Осложнения язв желудка. Осложнения после резекции желудка.”: |
Источник
Резекция желудка (resectio – отсечение) – хирургическая операция удаления части желудка с восстановлением непрерывного желудочно-кишечного тракта путем наложения пищеводно-желудочного, желудочно-дуоденального или желудочно-тонкокишечного анастомоза; применяется для лечения язвенной болезни желудка и двенадцатиперстной кишки, опухолей желудка, распространенного полипоза и др.
Постгастрорезекционные синдромы (post – после + gaster – желудок + resectio – отсечение) ПС – различные патологические состояния, развивающиеся в отдаленном периоде после резекции желудка. Возникают, как правило, у больных, оперированных по поводу язвенной болезни.
Частота ПС, их характер и тяжесть зависят от вида оперативного вмешательства и размеров удаленной части желудка. После обширной резекции желудка они выражены у 10-15% больных, приводят к нарушениям питания и общего состояния.
Патогенез ПС сложен и не вполне изучен. Ведущую роль в возникновении этих патологических состояний играют связанные с резекцией желудка нарушения синергизма в деятельности органов пищеварительной системы, расстройства эвакуации пищевых масс из верхних отделов пищеварительного тракта, а также не ликвидированные операцией патогенетические механизмы повторного язвообразования.
Выделяют ПС функциональной (демпинг-синдром, гипогликемический синдром, синдром приводящей петли) и органической природы (рецидивные пептические язвы, рак оперированного желудка), а также метаболические расстройства. Это разделение в значительной мере условно, и нередко ПС наблюдаются в различных сочетаниях. Особое место занимают постваготомические синдромы, возникающие после ваготомии (пересечения стволов или ветвей блуждающих нервов), являющейся составной частью так называемых органосохраняющих оперативных вмешательств при язвенной болезни.
Демпинг-синдром наиболее часто встречается после операций на желудке и возникает вскоре после еды. Быстрое опорожнение оперированного желудка и стремительный пассаж сбрасываемого в тощую кишку содержимого с последующими неадекватными осмотическими и рефлекторными влияниями – таковы основные звенья механизма развития синдрома. Массивное поступление жидкости в просвет тонкой кишки приводит к развитию гиповолемии, снижению сердечного выброса и периферической сосудистой резистентности, что и лежит в основе проявления демпинг-синдрома.
Проявления демпинг-синдрома могут быть разделены на три группы: общего характера (слабость, утомляемость); вазомоторные (сердцебиение, головокружение, головная боль, обморочное состояние); желудочно-кишечные (тошнота, рвота, диарея). В зависимости от выраженности этих симптомов различают демпинг-синдром легкой, средней и тяжелой степени.
Диагноз основывается прежде всего на типичных «послеобеденных» проявлениях синдрома, о которых рассказывают сами больные. Характерные для демпинг-синдрома объективные данные (бледность кожи, потливость, учащение пульса и изменение АД, одышка и др.) можно получить при осмотре больного в момент так называемой демпинговой атаки. Рентгенологическое и радионуклидное исследования позволяют уточнить диагноз. При неврологическом исследовании больных с демпинг-синдромом тяжелой степени часто можно выявить вегетативно-сосудистые и нервно-психические нарушения.
Лечение больных с демпинг-синдромом легкой степени не представляет серьезной проблемы. Его можно купировать диетой: частое высококалорийное питание дробными порциями, ограничение углеводов и жидкости, полноценный витаминный состав пищи. Не следует назначать противоязвенную диету, т.к. она может усугублять проявления синдрома.
При демпинг-синдроме средней тяжести кроме диетотерапии целесообразно принимать средства, замедляющие эвакуацию из желудка и снижающие перистальтику тонкой кишки (препараты атропина, ганглиоблокаторы), проводить общеукрепляющую терапию (инфузии растворов глюкозы с инсулином, парентеральную витаминотерапию). Больным с выраженными психоневрологическими нарушениями показаны нейролептики.
Тяжелый демпинг-синдром, по мнению большинства специалистов, является показанием к хирургическому лечению. Основной смысл реконструктивных операций состоит в замедлении опорожнения оперированного желудка. Наиболее распространенной операцией является реконструктивная гастроеюнодуоденопластика (интерпозиция между культей желудка и двенадцатиперстной кишкой тонкокишечного сегмента). Однако существующие методы консервативного и хирургического лечения тяжелого демпинг-синдрома нельзя признать эффективными: синдром, несмотря на лечение, прогрессирует, и больные стойко теряют трудоспособность. (Более подробно – в статье «Реабилитация больных с демпинг-синдромом»).
Синдром приводящей петли (синдром желчной рвоты, дуоденобилиарный синдром) может развиваться после резекции желудка по способу Бильрот II, когда образуется выключенный с одной стороны слепой отдел кишечника (двенадцатиперстная кишка и сегмент тощей кишки до соединения с культей желудка) и нарушается его моторно-эвакуаторная функция. В основе патогенеза этого синдрома лежит нарушение эвакуации содержимого из приводящей петли и его рефлюкс в желудок вследствие изменения нормальных анатомо-функциональных взаимоотношений.
Отмечаются жалобы на тяжесть или распирающие боли в эпигастральной области и правом подреберье, усиливающиеся после приема пищи. Эти ощущения постепенно нарастают и вскоре завершаются обильной желчной рвотой (иногда с примесью пищи), приносящей заметное облегчение. Частота желчной рвоты и ее обилие определяют степень тяжести синдрома.
Диагноз основывается на характерной клинической картине. При осмотре больного иногда можно отметить заметную асимметрию живота за счет выбухания в правом подреберье, легкую желтушность склер, падение массы тела. Лабораторные исследования могут указывать на нарушение функции печени, отмечается анемия. При рентгенологическом исследовании и фиброгастроскопии можно обнаружить органическую патологию в области анастомоза (рубцовая деформация, пептическая язва), а также массивный рефлюкс и длительный стаз в атоничной приводящей петле, гипермоторную дискинезию отводящей петли, признаки рефлюкс-гастрита.
Лечение больных с синдромом приводящей петли легкой степени консервативное: щадящая диета, противовоспалительные средства, повторные промывания желудка. Выраженный синдром с частой и обильной рвотой является показанием к хирургическому лечению. Наиболее обоснованная операция – реконструкция гастроэнтероанастомоза по Ру. При сочетании синдрома с другими пострезекционными нарушениями метод оперативного вмешательства избирают с учетом их особенностей. (Более подробно – в статье «Реабилитация больных с синдромом приводящей петли»).
Рецидивные пептические язвы развиваются после резекции желудка обычно в тощей кишке, в месте ее соустья с желудком или вблизи анастомоза. Частота возникновения пептических язв после обширной резекции желудка, а также после антрумэктомии с ваготомией приблизительно одинакова и составляет 1-3%. Сроки возникновения этой патологии – от нескольких месяцев до многих лет после оперативного вмешательства.
Патогенез пептической язвы, возникшей после резекции желудка, сложен. Хорошо изучены такие их причины, как недостаточная по объему резекция, оставление участка антрального отдела желудка у двенадцатиперстной кишки, формирование чрезмерно длинной приводящей петли, а также неполная ваготомия, если она проводилась в сочетании с экономной резекцией (антрумэктомией). Пептические язвы эндокринной природы (при синдроме Золлингера – Эллисона, аденомах паращитовидных желез и др.) не имеют патогенетической связи с резекцией желудка, хотя по времени и могут развиваться в различные сроки после операции.
По клинической картине пептическая язва сходна с язвенной болезнью, однако отличается большим упорством и постоянством течения. Типичный болевой синдром плохо поддается лечению, периоды ремиссий становятся короткими, больные теряют трудоспособность. Для пептической язвы характерны такие осложнения как кровотечение, перфорация, развитие желудочно-тонко-толстокишечных свищей.
Диагноз, кроме типичной клинической картины, базируется на данных исследования желудочной секреции (высокая кислотопродуцирующая функция оперированного желудка), а также эндоскопического и рентгенологического исследования. Дифференциальный диагноз с такой наиболее частой эндокринной патологией, какой в данном случае является синдром Золлингера – Эллисона, проводят на основании типичной клинической картины и данных лабораторно-инструментальных методов исследования (эндоскопического, лабораторных методов изучения желудочной секреции и уровня гастрина в плазме крови).
Лечение пептической язвы без тяжелых клинических проявлений должно начинаться с консервативных мероприятий. В случае их неэффективности и развития осложнений (кровотечение из язвы, перфорация и др.) показана операция. Выбор метода операции зависит от клинического течения пептической язвы и причин ее развития (резекция желудка, удаление оставленного участка антрального отдела желудка, ваготомия). (Более подробно – в статье «Реабилитация больных с пептическими язвами»).
Анемия после резекции желудка носит, как правило, железодефицитный характер. В ее патогенезе существенное значение имеет резкое снижение продукции соляной кислоты резецированным желудком и быстрый пассаж по тощей кишке, нарушающие всасывание железа и усвоение витаминов. Мегалобластическая (В12-дефицитная анемия) после резекции желудка встречается редко. Лечение включает переливание препаратов крови, назначение препаратов железа, витаминов (С, В1, В12), соляной кислоты или желудочного сока.
Источник – https://www.lood.ru
Костюк И.П.
Смотрите также:
У нас также читают:
Источник
