Лечение язвы желудка поджелудочной железы
Нельзя переоценить значение поджелудочной железы в нормальной жизнедеятельности человека. Именно она ответственна за выработку ферментов, помогающих переваривать белки, жиры и углеводы. Помимо участия в процессах пищеварения на нее возложена и еще одна важная функция — производство инсулина, снижающего концентрацию глюкозы в крови. Но и этот орган болезни не обходят стороной. Одну из них называют язвой поджелудочной железы, но симптомы и лечение нужно рассмотреть подробнее. Заболевание не возникает в этом органе, оно «мигрирует» из соседних — из желудка или двенадцатиперстной кишки. Поэтому понятие «язва поджелудочной железы» не имеет права на существование.
Взаимосвязь поджелудочной железы с желудком и двенадцатиперстной кишкой
Эти органы брюшной полости находятся в непосредственной близости, они вплотную примыкают друг к другу. Несмотря на название, поджелудочная находится не «под желудком», а за ним. Но это определение сразу становится корректным, когда человек принимает горизонтальное положение.
Железа имеет 3 отдела — головку, тело, хвост. 12-перстная кишка охватывает первый отдел, а соединяется с ним двумя протоками. Второй отдел тесно соприкасается с желудком — с задней его поверхностью. Такая «опасная» близость к ним является причиной того, что, поразив желудок и двенадцатиперстную кишку, разъев их стенки, язва устремляется в соседние органы. Поэтому ткань поджелудочной железы становится первой мишенью: так происходит почти в 70% случаев.
Механизм развития язвы
Сам процесс получил название «пенетрация». Язва желудка и двенадцатиперстной кишки распространяется на другие органы, где начинают формироваться эрозии.
Причина язвенной болезни – в возникающем дисбалансе агрессивных и защитных факторов. Из первых более опасны соляная кислота, повреждающая ткани, и пепсин, успешно переваривающий их. Вносят свою лепту бактерии, вырабатывающие ферменты, губительные для слизистой оболочки.
Сначала эрозии захватывают стенки желудка или двенадцатиперстной кишки, они постепенно поражают все его слои. При этом происходит частичное их разрушение. Затем соединительные ткани обоих органов сращиваются, появляются спайки в желудке и поджелудочной железе, а эрозия быстро распространяется глубже. Начинается деформация органов.
Если язва сформировалась в двенадцатиперстной кишке, то, проникнув в поджелудочную железу, она приводит к панкреатиту.
Клиническая картина
Узнать, что воспалительный процесс локализуется в поджелудочной железе, весьма непросто. Симптоматика язвы, коварно проникшей в железу, почти аналогична приступам острого панкреатита:
- Появляются сильные боли в животе, «под ложечкой», они отдают в левое или правое подреберье, спину. Могут принимать опоясывающий характер.
- Изменяется их интенсивность и периодичность: если раньше болезненные ощущения зависели от приема пищи или времени суток, то при пенетрирующей язве они постоянные — тупые или режущие.
- Наблюдается напряженность брюшных мышц, боль при постукивании и пальпации.
- Отмечается беспричинное повышение температуры.
- Иногда появляется металлический привкус, рвота, нарушение стула — запор или диарея.
- При воспалении в железе понижается или повышается АД.
- Резкая потеря веса является общим признаком всех пенетрирующих язв.
Признаки поражения зависят от его локализации в поджелудочной. Когда затронута головка, то болит правое подреберье. Если поражено тело железы, то беспокоит подложечная область. Воспаление в хвосте сигнализирует болезненными ощущениями в левом подреберье. В случае поражения всего органа возникает опоясывающая боль, которая может отдавать (иррадиировать) в лопаточную область, за грудину или в спину.
Диагностика
Псевдоболезнь «язва поджелудочной железы» имеет симптомы, которые похожи на некоторые подобные заболевания. Поэтому она нуждается в комплексной диагностике. Такие мероприятия состоят из следующих этапов: выслушиваются жалобы пациента, затем врачом составляется анамнез, по его результатам назначаются клинические анализы крови. Когда поражение есть, должно наблюдаться увеличение СОЭ, а также нейтрофильный лейкоцитоз (реакция белых кровяных телец на присутствие воспаления).
Потом приходит черед других диагностических процедур:
- Проводится фиброгастродуоденоскопия (ФГДС). Она играет решающую роль. В пищевод вводят специальную трубку, позволяющую осмотреть его, желудок и двенадцатиперстную кишку. Такое исследование обнаруживает не только поражение поджелудочной железы, но и неполадки в работе всего желудочно-кишечного тракта. Если обнаружена пенетрирующая язва, то видны края, образующие вал вокруг глубокого кратера. Они могут быть круглыми или многоугольными.
- Рентгеноскопия — второй способ, успешно помогающий в постановке корректного диагноза. Он позволяет быстро оценить положение: если контраст мгновенно попадает в толстую кишку, то сомнений не остается.
- Лапароскопия подтвердит наличие болезни, потому что метод увеличения пораженной области в 40 раз легко позволяет увидеть спаянность.
- Не исключается КТ. С ее помощью получают послойное изображение органов брюшной полости.
- УЗИ способно оценить изменения в акустической картине воспаленного участка.
Эти исследования не только достаточно успешно диагностируют язву, проникшую в железу, но и подтверждают или опровергают другие серьезные заболевания — острый панкреатит, рак желудка, злокачественные новообразования.
Лечение
Если пенетрирующая язва находится на ранней стадии (первой), больного помещают в стационар, назначают консервативное лечение. Это возможно, когда соединительная ткань еще не заменила собой здоровые клетки и нет деформации пораженных органов. Медикаментозное лечение поможет при отсутствии других осложнений — кровотечения, перфорации (прободения) язвы или стеноза.
Своевременное обращение к специалисту дает почти стопроцентные шансы на выздоровление!
Если консервативная терапия длительное время не приносит плодов или патология достигла более поздней стадии, единственным выходом становятся хирургические операции — стволовая ваготомия или экономная резекция. Если спайка (фистула) еще отсутствует, а воспаление ограничено небольшим участком, выполняется ваготомия: пересекают блуждающий нерв или его ветви. Благодаря этому уменьшается производство соляной кислоты.
В большинстве случаев этот метод оказывается паллиативом, полумерой, так как воспалительный процесс остановлен, но проблема с пораженными участками остается. Возникает необходимость во второй операции, тогда места соединения органов разрезаются, язва удаляется, а культи сшиваются. Последний ее этап — дренирование послеоперационных зон для выведения гноя и иных патологических жидкостей.
Исход их благоприятен в 99% случаев, но лечение на этом не заканчивается. Еще длительное время пациенту необходимо принимать препараты, способные восстановить функции пораженных органов. Игнорирование послеоперационного лечения приведет к серьезным последствиям — кровотечению и шоку. Поэтому при малейшем подозрении на эту опасную ситуацию надо незамедлительно обращаться к врачу. Шутки с поджелудочной железой могут обойтись очень дорого.
Источник
Роль поджелудочной железы заключает в регуляции энергообмена и других биохимических процессов, протекающих в организме человека.
В ней вырабатывается комплекс пищеварительных ферментов, которые участвуют в расщеплении белков, углеводов и жиров, поступающих с пищей, помимо этого, в ней образуются глюкагон и инсулин – гормоны-регуляторы уровня глюкозы в организме.
Воспаление поджелудочной железы, симптомы и лечение которой мы рассмотрим, получило название панкреатита – от латинского слова «панкреас».
Заболевание может протекать в острой форме или принимать хроническое течение. Острый панкреатит характеризуется сильным внезапным приступом, опасным здоровья и жизни. При хроническом панкреатите приступы менее выражены и могут повторяться на протяжении многих лет.
Причины возникновения
Спровоцировать развитие воспаления поджелудочной железы могут:
- употребление жирной, острой и жареной пищи;
- переедание;
- систематическое употребление алкоголя;
- прием гормональных препаратов;
- нервные потрясения;
- травмы живота.
Воспаление железы может возникнуть на фоне других заболеваний желудочно-кишечного тракта (реактивный панкреатит):
Врачи утверждают, что болеют склонные к полноте и люди пожилого возраста. Женщины чаще мужчин страдают этим недугом.
Симптомы воспаления поджелудочной железы
В случае воспаления поджелудочной железы одним из симптомов является типичный болевой синдром, возникающий при острой форме. Пациент испытывает очень сильную опоясывающую боль, слегка отступающую в определенных положениях. Облегчение приносит сидячая поза с наклоненным вперед туловищем.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль под ребрами опоясывающего характера;
- тошнота и рвота (после рвоты наступает временное облегчение);
- напряжение передней брюшной стенки;
- бледность кожных покровов;
- слабость и потливость;
- повышение температуры тела.
Первые признаки могут проявляться в виде тяжести в эпигастральной области спустя 1,5 – 2 часа после приема пищи. Часто это стояние продрома сопровождается резким сокращением аппетита и частыми головными болями и головокружением. В это время в железе уже проходят негативные патологические изменения.
Также в большинстве случаев по локализации боли можно определить, какая часть железы воспалилась:
- Так, симптомом воспаления хвоста поджелудочной железы станет боль, ощущаемая в области левого подреберья. Эта боль может распространяться на область между IV грудным и I поясничным позвонками.
- При воспалении головки поджелудочной железы болевой симптом чаще всего проявляется с правой стороны под ребрами, занимая область между VI и XI позвонками.
- Воспаленное тело поджелудочной железы может стать причиной появления болей в области эпигастрия.
Характерно, что в период ремиссии человек может ощущать себя вполне здоровым и испытывать лишь временную слабость, иногда нарушения пищеварения и диарею. После перенесенного стресса температура тела иногда поднимается до субфебрильных показателей
Хроническая форма
Специалисты считают, что к развитию хронического панкреатита приводит чрезмерное увлечение жирной пищей, табакокурение и злоупотребление алкоголем. Точно не выяснено, каким образом алкоголь влияет на работу поджелудочной железы. Предположительно, он может затруднять выход пищеварительного сока из поджелудочной железы или сильно изменяет их химический состав, поэтому пищеварительные соки начинают вызывать воспалительный процесс.
Симптомы хронического заболевания поджелудочной железы:
- отвращение к жирной пище;
- боль в подреберье при физических нагрузках;
- нарушение стула;
- резкая потеря массы тела;
- потеря аппетита.
В зависимости от симптомов, врачи выделяют несколько форм хронического заболевания поджелудочной железы: бессимптомная, болевая, рецидивирующая и псевдоопухолевая.
Диагностика
Чтобы понять, почему болит поджелудочная железа, при обследовании врач выслушает все ваши жалобы, соберет анамнез, осмотрит вас, назначит необходимые инструментальные и лабораторные обследования:
- Биохимические анализы крови: уровень амилазы, липазы, трипсина повышается. Некротическая форма будет сопровождаться снижением уровня кальция в сыворотке. Повышение АЛТ и АСТ. Может вырасти уровень билирубина. Если поражен весь орган, нарушается выработка инсулина с последующей гипергликемией. В моче будет появляться амилаза.
- Инструментальные обследования: УЗИ, ФГДС, рентген органов грудной клетки, ангиография сосудов органа, томография, лапароскопическое исследование брюшной полости.
Врач обязательно должен обратить внимание на ваш внешний вид, цвет слизистых оболочек и кожи. Специалист знает, как проверить поджелудочную железу, чтобы отличить боли, вызванные поражением поджелудочной железы, от спровоцированных заболеваниями поперечной ободочной кишки.
Лечение воспаления поджелудочной железы
Лечение острого панкреатита нельзя откладывать – это опасно для жизни. Если вовремя не остановить поток ферментов из поджелудочной железы, они способны разрушить все ткани, а также вызвать настолько резкое расслабление сосудов и «отравление» крови продуктами распада тканей, что при отсутствии лечения может закончиться летальным исходом.
Для начала больному назначают внутривенные вливания для восполнения потери жидкости и нормализации кровяного давления. Для устранения воспаления назначаются болеутоляющие препараты до полного его снятия. В этот период от трех дней до недели назначают строгую диету.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Медикаментозное лечение
Для эффективного лечение при воспалении поджелудочной железы препараты подбираются и назначаются вашим лечащим врачом индивидуально. Вам могут прописать:
- Спазмолитические препараты (для снятия спазма мускулатур) : Дротаверин (бывает в форме разных таблеток: Спазмол, Но-шпа, Спазмалгон) , Папаверин.
- Лекарства для ослабления секреции сока желудка: Омёпразол (Зероцид Орта-нол, Гастрозол, Оцид, Промезол, Омепар Лосек и другие). Ранитидин (Ацидекс, Гистак, Улькуран, Рантак, Ацилок-Еи другие). Фамотидин (Антодин, Гистодил, Беломет, Аципеп, Примамет, Блокацид, Улкузал, Гастероген).
- Ферментные препараты: Гимекромон, Аллохол, Панкреатин (Креон, Дигестал Панкрал, Мезим, Панцитрат, Пензистал).
- Вещества, которые тормозят ферментную выработку поджелудочной железы: Апротинин (Инипрол, Антагозан, Тра-силол Гордокс, Контрикал).
Если осложнением панкреатита стало возникновение сахарного диабета – лечение проводится по назначению эндокринолога. Осложнениями хронического панкреатита также могут стать кисты и злокачественные опухоли поджелудочной железы. Поскольку они являются гормонально-активными новообразования, то их появление можно диагностировать помимо УЗИ и МРТ-исследования, еще и по выделению чрезмерного количества гормонов.
Диета
Чтобы лечение было результативным, больные с панкреатитом должны строго придерживаться диеты в течение года. Кушать часто и не переедать. Пищу принимать в теплом виде. Вообще, каждый больной старается сам подобрать себе такую диету, которая бы не вызывала рецидивы, ведь мы все разные и каждый по-своему реагирует на одни и те же продукты.
При обострении воспаления поджелудочной железы в первые сутки не стоит есть вообще, пить минеральную воду без газа – несколько глотков каждые 15 минут. Подойдет отвар шиповника, некрепкий чай, а вот соки, морсы – нет.
Затем можно начать есть, тоже часто и понемногу. Мясо и рыба в виде суфле и паровых котлет, каши на воде, омлет, пюре из вареных овощей – для начала. Затем к ним присоединятся творог, кисломолочные продукты, фрукты и ягоды в виде компотов и киселей, печеные яблоки и груши.
При обострении заболевания поджелудочной железы следует обязательно исключить из рациона:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
В домашних условиях лечение диетой при воспалении поджелудочной железы подразумевает категорическое исключение ряда продуктов питания на тот период пока не спадёт острый период болезни, а также на период реабилитации. При развитии хронического панкреатита ограничение продуктов также сохраняется.
Даже в том случае, если заболевание успешно вылечено, сам факт того, что оно было, нанёс серьёзные вред здоровью, потому и в дальнейшем нужно с осторожностью относиться к рациону и режиму питания, чтоб избежать возможных рецидивов.
Профилактика новых обострений
При хроническом воспалении для профилактики возможных обострений нужно тщательное соблюдение диеты №5 или №5П. Продукты с повышенным содержанием углеводов необходимо максимально ограничить, хотя и полностью убирать их из рациона не стоит.
Углеводы являются неотъемлемой частью рациона здорового человека и необходимы для поддержания нормальной жизнедеятельности. Однако больные панкреатитом должны ограничить их употребление. Особенно богаты углеводами сладости — пирожное, печенье, мороженое, конфеты, торты, и прочие кондитерские изделия.
Источник
Язвы желудка пенетрирующие в поджелудочную железу. Операции при пенетрирующих язвах.
Язвы желудка, пенетрирующие в поджелудочную железу и резистентные к медикаментозной терапии, встречаются крайне редко в связи с эффективностью современных терапевтических методов. Тем не менее , рано или поздно хирургу придется столкнуться с подобным случаем. Чрезвычайно важно помнить, что на ложе язвы, пенетрирующей в поджелудочную железу, не следует воздействовать агрессивными методами, такими как резекция или электрокоагуляция. Даже притом, что большинство язв желудке, пенетрирующих в поджелудочную железу, являются доброкачественными, показано, что они могут быть и злокачественными, несмотря на наличие воспалительной реакции, вызванной действием пепсина.
Если после выполнения нескольких предоперационных биопсий все же остаются некоторые сомнения относительно доброкачественной или злокачественной природы язвы, биопсию следует повторить во время операции.
Техника резекции желудка при язвахжелудка, пенетрирующих в поджелудочную железу, описана ниже.

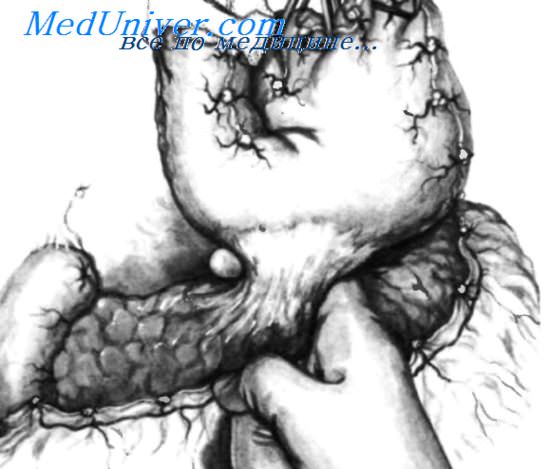
Данный пациент имеет большую каллезную язву на задней стенке тела желудка по малой кривизне, пенетрирующую в тело поджелудочной железы. Вокруг зоны пенетрации наблюдается интенсивный фиброзный воспалительный процесс. Большая кривизна желудка мобилизована, ее захватывают двумя треугольными зажимами Duval и осторожно подтягивают вверх.
После этого двенадцатиперстная кишка будет мобилизована и пересечена, чтобы получить удовлетворительный доступ к задней стенке желудка и передней поверхности поджелудочной железы.
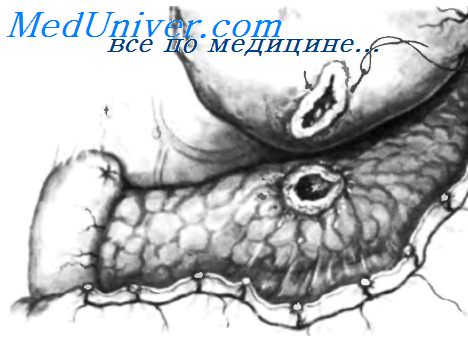
Двенадцатиперстная кишка пересечена и ее дистальный конец закрыт, в то время как проксимальный конец обернут марлей и удерживается зажимом Duval. При тракции вверх за три зажима становится доступной обзору зона пенетрации в поджелудочную железу и окружающие ее фиброзные сращения. Фиброзный валик вокруг перфорации рассекают.
Фиброзные тяжи вокруг пенетрации разделены, тяж пенетрации охвачен указательным пальцем правой руки, для того чтобы убедиться в отсутствии спаянных с зоной пенетрации внутренних органов, которые могут быть повреждены при отделении язвы от поджелудочной железы. На рисунке изображен описанный прием, выполняемый правым указательным пальцем.
Указательный палец, окружающий пенетрацию, заменен петлей или резиновой трубкой для выполнения тракции, позволяющей рассечь край язвы электроскальпелем.

Рассечение края язвы, пенетрирующеи в поджелудочную железу, завершают с помощью электроскальпеля.
Желудочная перфорация закрыта сразу после отделения желудка от поджелудочной железы чтобы предотвратить дальнейшее истечение желудочного содержимого. Не следует оказывать агрессивное воздействие на ложе язвы. Некоторые хирурги закрывают его участком большого сальника, чтобы предотвратить сращение петель тонкой кишки с этой зоной.
Желудочная перфорация ушита тремя отдельными швами, и верхняя часть атравматического двойного зажима Finochietto помещена поперек желудка для выполнения резекции по Billroth II и гастроеюностомии Пои язве желудка можно выполнить резекцию по Billroth I, при которой накладывают анастомоз между культей желудка и двенадцатиперстной кишкой. Ложе язвы укрыто большим сальником, подшитым к капсуле поджелудочной железы тремя швами.
– Также рекомендуем “Хирургическое лечение кровотечений из язвы желудка. Тактика хирурга при кровотечениях из язв желудка.”
Оглавление темы “Осложнения язв желудка. Осложнения после резекции желудка.”:
1. Техника резекции желудка при высоко расположенных язвах. Методика операции при высоких язвах желудка.
2. Язвы желудка пенетрирующие в поджелудочную железу. Операции при пенетрирующих язвах.
3. Хирургическое лечение кровотечений из язвы желудка. Тактика хирурга при кровотечениях из язв желудка.
4. Кровотечение из язвы двенадцатиперстной кишки. Операции при кровотечениях из язв.
5. Перфоративные язвы желудка и двенадцатиперстной кишки. Тактика при перфорации.
6. Операции при перфорации язвы двенадцатиперстной кишки и желудка.
7. Осложнения при операциях на желудке. Язвы анастомоза и рецидивирующие язвы.
8. Операции при язвах анастомоза и рецидивирующих язвах. Методика операций при рецидивирующих язвах.
9. Техника операции по поводу пептической язвы анастомоза. Устранение осложнений задней чрезбрыжеечной гастроеюностомии.
10. Желудочно-тощекишечно-толстокишечный свищ. Устранение желудочно-кишечных свищей.
Источник
