Лечение тяжелых форм панкреатита
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.

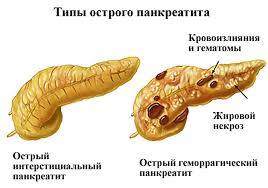
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
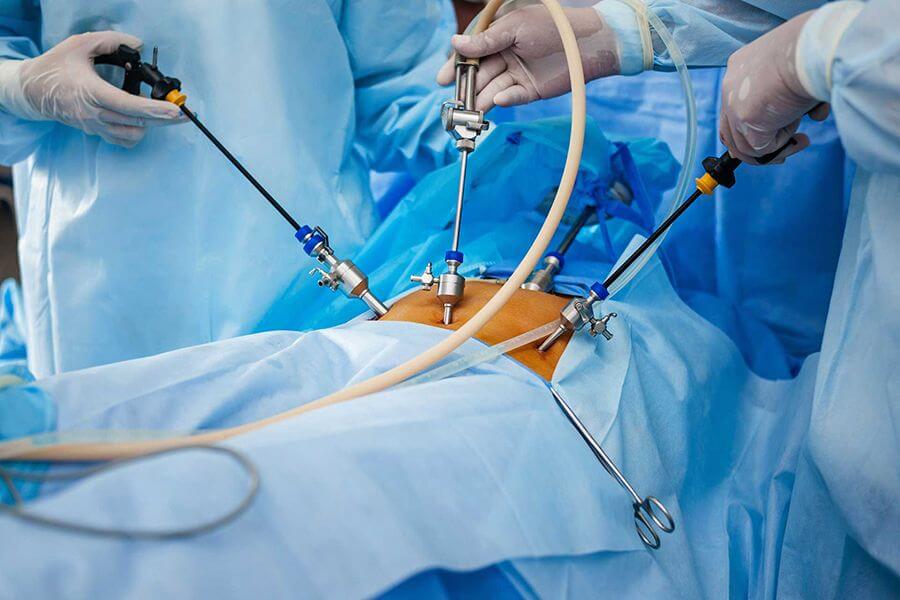
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
Содержание:
- Симптомы острого панкреатита
- Симптомы холангиогенного панкреатита
- Симптомы алкогольного панкреатита
- Симптомы тяжелых форм панкреатита
- Лекарственное лечение:
- Лечение острого панкреатита
- Лечение хронического панкреатита
- Список лекарств
- Супрефорт – пептиды для поджелудочной железы
Если у вас появилась рвота и опоясывающая боль в области живота, как говорится, после сытного обеда, то это означает, что у вас появились проблемы со здоровьем, так как это главные симптомы острого и хронического панкреатита. При данном заболевании, и неважно протекает оно в хронической форме, или же это острый панкреатит – симптомы: сильнейшая рвота, которая не приносит больному облегчения.
Хочется сказать, что при хронической форме заболевания симптомы выражаются не так быстро, но с длительным течением болезни. Боль при панкреатите, как уже было сказано выше, опоясывающая и распространяющаяся в нижние участки грудной клетки. Бывают случаи, что у заболевшего проявляются приступообразные боли, но данный симптом наблюдается чаще у тех, кто имеет острою форму заболевания.
Симптомы острого панкреатита
При острой форме заболевания боли локализуются под ложечкой в верхней части, левом и правом подреберье, если поражена вся железа, то боли имеют опоясывающий характер. Так же у больного возникает рвота с примесью желчи, которая не приносит ему облегчения, сухость во рту, икота, тошнота и отрыжка.
Общее самочувствие пациента при прогрессирующем течении болезни быстро ухудшается – поднимается температура тела, учащается пульс, появляется одышка, понижается артериальное давление, язык становится сухим, выделяется липкий пот, становятся бледными кожные покровы, потом они приобретают землисто-сероватый оттенок, а черты лица заостряются.

Живот во время осмотра вздут, присутствуют признаки пареза желудка и кишечника, то есть отсутствуют сокращения. При пальпации, на фоне болезненных ощущений в животе, долго не определяется его напряжение мышц, и только на поздних сроках выявляются симптомы раздражения брюшины. При острой форме заболевания появляются осложнения не только со стороны брюшной полости, но и у тех органов, которые находятся за её границами.
В основную группу вошли такие недуги, как флегмоны сальниковой сумки и нагноения, перитонит, внутрибрюшинные, острые эрозии и язвы ЖКТ. Во вторую группу: отек и абсцессы легких, пневмония, накопление жидкости в плевральной полости или экссудативный плеврит. Очень часто при данном заболевании проявляются такие болезни, как гепатит, сбой углеводного обмена – повышение в крови сахара и проявление его в моче.
Среди всех симптомов панкреатита может проявляться боль по причине затруднённого оттока секрета поджелудочной железы. Выражается это в напряжении капсулы поджелудочной железы и увеличения давления на солнечном сплетении. Болевой признак проявляется впоследствии того, что поджелудочная железа обладает большим количеством нервных окончаний, которые становятся причиной болевого процесса.
Боли могут продолжаться на протяжении от одного часа и до двух суток, в некоторых случаях и больше. Интенсивность болевых ощущений полностью зависит от формы воспалительного процесса в поджелудочной железе. Её отек проявляется интенсивной или резкой болью. В некоторых случаях симптомы панкреатита выражены, так что болевые ощущения отдают в область грудной клетки и сердечную область больного. При диагностике заболевания данный факт следует учитывать. Симптомы при хронической форме заболевания могут быть схожи с обструктивной, то есть с острой формой панкреатита, которые носят долговременный и ноющий характер. Все только что перечисленные симптомы хронической формы заболевания вызываются наличием камней в протоках и других обструкций, банального вздутия брюшной полости, связанного с кишечным дисбактериозом и плохой работой всего пищеварительного тракта.
Симптомы холангиогенного панкреатита
У человека с данной формой заболевания, то есть с наличием в протоках камней, проявляются симптомы после приема пищи, заключающие в себе желчегонные ингредиенты. К ним можно отнести в первую очередь жиры, и в особенности те, в которых содержится жирная кислота (жаренные продукты), а также, кислоты, белки, алкалоиды, эфирные масла, жиры и другие.
Симптомы хронического алкогольного панкреатита

Симптомы данной формы заболевания проявляются у тех, кто злоупотребляет спиртными напитками, и выражаются они после приема кислой и жирной пищи, свежих овощей и фруктов. В некоторых случаях признаки хронического алкогольного панкреатита маскируются желчной коликой, которая даёт ярко клинически выраженную картину, то есть проявляется боль в правом подреберье, которая отдаёт в спину, а также появляется рвота с желчной примесью.
На ранней стадии данной формы заболевания может случится запор, объединённый с гипомоторной дискинезией желчных протоков и толстой кишки. Далее может появиться понос, который выражается неустойчивым стулом, со сменой поносов и запоров. Для тех пациентов, кто страдает данной формой заболевания диарея является типичным симптомом в целом.
Симптомы тяжелых форм панкреатита
Выражается данная форма заболевания у больного в виде шока и коллапса. При гнойном течении болезни температура тела повышается и при коллапсе и отеке поджелудочной железы, понижается.
Кожные симптомы
Как мы уже говорили выше, если вы были внимательны, при данном заболевании изменяется цвет кожного покрова. Он может быть:
Бледный;
Желтоватый;
Цианоз
Что такое цианоз? Цианоз или окрас кожного покрова и слизистых оболочек имеют синюшный оттенок. Цианоз встречается крайне редко, сопутствуется он тяжелыми формами хронического и острого рецидивирующего заболевания. Может проявляться локальными и общими правлениями на теле больного, боковых и передних поверхностях брюшной полости, в области пупка и на лице.
В некоторых случаях можно заметить покраснения лица пациента с незначительным цианотическим оттенком. После проведения исследования, можно сказать со всей уверенностью, что у тридцати процентов больных панкреатитом выявляется желтуха, которая обычно связана с сдавливанием желчных протоков, и как следствие сочетание панкреатита с симптомами желчнокаменной болезни. Вызывает закупорку желчного протока желчный камень и воспаление сфинктера и его спазм. Во время пальпации очень часто на коже можно увидеть пятна, симптомы красноватых капелек. Так же можно увидеть в местах проекции поджелудочной железы выраженную болезненность, наблюдается вздутие живота, в особенности в верхней его части и проявляется в брюшной полости сильная кожная чувствительность. Для постановки правильного диагноза, следует применять и другие методы диагностики данного заболевания. Это необходимо для исключения других заболеваний, которые схожи с панкреатитом. В диагностике важное значение имеет биохимический анализ крови.
По теме: Можно ли навсегда избавиться от хронического панкреатита и сахарного диабета?
Лекарственное лечение панкреатита
Лечение данного заболевания назначается врачом-специалистом индивидуально для каждого пациента, по той причине, что без комплексного подхода ни в коем случае нельзя проводить лечение.
Лечение сопровождается антиферментной терапией, которая помогает остановить в поджелудочной железе разрушительные процессы. Пациенту во время приступов необходим отдых и постельный режим. Строго-настрого запрещается принимать тяжелую и жареную пищу, так как она вредна для больного организма.
Рекомендуется придерживаться специальной диеты на протяжении трех недель. От одного и до трех дней больному, который страдает тяжелой формой заболевания, назначается голод. Организм в это время питается внутривенно.
Лечение острого панкреатита
Больные, которые страдают тяжелой формой данного заболевания, помещаются в палату интенсивной терапии, так как, только так можно наладить стабильный мониторинг гемодинамических показателей, и так же спокойно можно проводить лечение начинающих осложнений.
Как правило, для острой формы применяется хирургическая операция, которая назначается пациенту исключительно в том случае, если у него выявлена тяжелая и даже запущенная форма. Во время операции используется метод лапароскопии, вследствие чего производится установка дренажей.
После операции пациенту врач назначает антибиотики и препараты, которые блокируют противовоспалительные процессы в организме. Если есть необходимость, то врач назначает больному дегидратационную терапию. Как мы уже говорили выше, при лечении панкреатита большое значение имеет заместительная терапия ферментными препаратами, которые принимаются длительное время. Кроме этого, врач-специалист так же назначает и такие препараты, как:
Кальций;
Желчегонные средства;
Седативные препараты;
Метаболитный комплекс;
Гормоны;
Обволакивающие лекарственные средства.
Лечение хронического панкреатита
Для хронической формы данного заболевания характерно затишье и ремиссия болезни, поэтому в это время рекомендуется врачами полностью исключить спиртные напитки, не употреблять тяжелую и жирную пищу, копченую и жареную, и, чтобы не допускать перегрузки поджелудочный железы, употреблять пищу небольшими порциями. Оптимальный вариант – это есть часто, но мало. Во время лечения панкреатита хронической формы назначаются витамины группы В, А, Д и Е. К, а также желчегонные медицинские препараты и ферментные, такие как:
Фестал;
Креон;
Панцитрат;
Дигестал;
В лечении хронической формы данного заболевания приём ферментных препаратов пациент может продолжать всю оставшуюся жизнь. Если происходит нарушение кишечника, то врач назначает: прокинетики, то есть цизаприд и домперидон или же дуоденостаз.
Сейчас существует несколько форм панкреатита хронической формы:
Болевая форма, которая проявляется постоянными болями в верхней части живота, и во время обострения усиливающимися болями до сильных;
Бессимптомная или латентная форма, в процессе которой больной может не ощущать болевых ощущений или каких-либо изменений в самочувствие длительное время;
Псевдо опухолевая форма, которая является очень редкой и при которой поражается головка поджелудочной железы, и из-за разрастания фиброзной ткани, увеличиваются её размеры;
Хроническая рецидивирующая форма, в которой отсутствуют жалобы во время обострения, и при рецидиве – болевые ощущения.
Лекарства, назначаемые при панкреатите
Для того, чтобы купировать болевой синдром, назначаются врачом м-холинолитики:
Метапин (0.1 процент раствора – 1-2 мл.);
Атропин (0.1 процент – 1 мл.);
Хлорозил (0.1 процент – 1 мл.);
Подкожно или платифиллинагидротартрат (0.2 процента – 2 мл.) подкожно; и внутрь гастроцепин.
Больным, у которых наблюдается упорный болевой синдром, врач прописывает препараты Н2-блокаторы:
Фамотидин (в сутки 60 мг.);
Ранитидин (в сутки 300 мг.);
Так же назначаются и такие препараты, как:
Нош-па (2 процента – 2-4 мл.);
Папаверин гидрохлорид (2 процента – 2-4 мл.);
Феникаберан (0.25 процента – 2 мл.);
– подкожно или внутримышечно с холинолитиками.
Так же с этой целью назначается:
Баралгин (5 мл.) внутримышечно;
Анальгин (50 процентов – 2 мл.);
Выше перечисленные препараты назначаются вместе с холинолитиками и антигистаминными препаратами. Врач назначает антациды (алмагель, гастал, фосфалюгель и другие) по пять или шесть раз в сутки.
Если приём только что перечисленных медицинских препаратов не даёт положительных результатов, то врач назначает литические смеси, а именно:
Новокаин (0.25 процентов – 100 мл.);
Атропина сульфат (0.1 процент – 1 мл.);
Эуфиллин (2.4% раствора – 1- мл.);
Кокарбоксилаза (сто миллиграмм) на растворе натрия хлорида (0.9 процентов – 300-500 мл.) внутривенно капельно (лечение длится от трех и до семи дней);
Баралгин (5 мл.);
Магния сульфат (25 процентов – 5-10 мл.);
Димедрол (1% раствор – 1-2 мл.), папаверин (2% раствор – 2-4 мл.);
Новокаин (0.5 процента – 50 мл.) на растворе натрия хлорида (0.9% раствор – 300-500 мл.) капельно внутривенно.
Если наблюдается тяжелый случай, то применяется промедол (1 процент раствора – 1-2 мл.), который вводят спазмолитиками.
Для того, чтобы подавить активность панкреатических ферментов, следует вводить калликреин-протеазные ингибиторы, а именно:
Трасилолу (50-100 тыс. ЕД);
Контрикалу (20-40 тыс. ЕД);
Гордокс (50-100 тыс. ЕД).
Только что перечисленные средства входят в состав «литических смесей».
Такие химические ингибиторы трипсина применяются с такой же целью: пентоксил (0.2 грамма) или метилурацил (0.5 грамм) – четыре раза в сутки в течении трех или четырёх недель.
Самой эффективной считается эпсилон-аминокапроновая кислота (пять процентов – 100-200 мл.), которую следует вводить капельным путем внутривенно, на курс десять или двенадцать вливаний. Так же она может приниматься внутрь по одному грамму четыре раза в сутки.
Аминокапроновая кислота – это ингибитор плазмина, который притормаживает переход трипсиногена и химотрипсиногена в трипсин и химотрипсин. Антикининовой активностью обладает продектин или пармидин, который принимается по назначению врача, а именно, по 0.25 – 0.5 граммов три раза в сутки, курс длится от одного месяца и до двух. Перитол принимается в дозе четыре миллиграмма внутрь три раза в сутки, он помогает снизить уровень гистамина и серотонина, а также снизить в крови амилазы и трипсины. Кроме этого, при помощи данных лекарственных препаратов можно устранить рвоту и тошноту, что способствует купированию болевого приступа.
Если панкреатит протекает с внешне секреторной недостаточностью поджелудочной железы, то применяется после снятия признаков обострения заместительная терапия, а именно врачом прописываются медицинские препараты, в которых содержатся ферменты поджелудочной железы, а именно:

Фестал;
Панзинорм;
Дигестал;
Мезим Форте;
Вигератин;
Панкреатин;
Панкурмен, креон.
По рекомендациям врачей данные препараты следует принимать по три или четыре штуки после принятия пищи. Препараты снимают тошноту, нормализуют стул, метеоризм, пациент набирает массу тела, в общем, они улучшают состояние пациента.
Парентеральное питание назначается пациентам при тяжелых расстройствах пищеварения и плохого всасывания в кишечнике: вводятся смеси незаменимых аминокислот, а именно, аминосол, альвезин «Новый» – по 250-400 миллилитров капельным путем внутривенно; растворы электролитов вводятся капельным путем внутривенно (десять процентов раствор калия хлорида – 10-15 мл., десять процентов раствор кальция глюконата – десять миллилитров).
Врач назначает такие витамины, как В6, В12, С, кокарбоксилаза, липоевую кислоту или липамид внутрь, а также анаболические стероиды, а именно, нероболид, ретаболид и другие по одному миллилитру (пять процентов) внутримышечно один раз в семь дней, курс лечения три или четыре инъекции, то есть на усмотрение лечащего врача.
После лечения у пациентов приходит в норму белковый спектр сыворотки крови, пациент набирает массу тела, и у него улучшаются трофические процессы. Если наблюдаются признаки токсемии, то врач назначает внутривенно по четыреста миллилитров гемодез, гемодез-Н, которые созданы на основе поливинилпироллидона. Препараты улучшают микроциркуляцию и уменьшают интоксикацию.
Информация о лекарственных препаратах не является руководством к действию, а дана для ознакомления, чтобы вы имели ввиду, какое примерное лечение назначит вам врач!
Каждый человек должен заботиться о своём здоровье, так как данное заболевание, и не важно в какой форме оно протекает, невероятно опасно своими грозными осложнениями. И что самое страшное из них – это некроз поджелудочной железы – панкреонекроз и сахарный диабет, и первое, в свою очередь, может перерасти в рак поджелудочной железы. Именно по этой причине те, кто страдает хроническим панкреатитом, обязан хотябы один раз в год делать УЗИ поджелудочной железы, чтобы вовремя выявить начавшее некротическое изменение этого органа.
Супрефорт – пептиды для поджелудочной железы
Этот препарат относится к группе биодобавок. Супрефорт позиционируется производителем, как биорегулятор деятельности поджелудочной железы. Он разработан Институтом Биорегуляции и Геронтологии СЗО РАМН (Санкт-Петербург).
Цитомаксы – пептиды животного происхождения
Препарат относится к новому классу БАДов – к классу парафармацетиков, созданных исключительно для Научно-Производственного Центра Ревитализации и Здоровья (НПЦРЗ). В его основе лежит новая технология выделения пептидных фракций. Эти низкомолекулярные соединения выделяют из тканей и органов животных.
Направления применения препарата Супрефорт:
Поддержание обменных процессов на оптимальном уровне;
Профилактика и лечение различных патологий;
Реабилитация и восстановление после травм, операций, тяжелых заболеваний;
Замедление возрастных изменений в организме стареющего человека.
Использование Супрефорта разрешается в любом возрасте.
Нанопептиды

Определенная последовательность коротких цепочек из нескольких аминокислот содержит в себе информационный код. Нанопептиды – это аминокислоты, на их основе производятся пептидные биорегуляторы. Они влияют на клеточный метаболизм, приводя клетку к стимуляции синтеза белков. Подобный механизм позволяет отсрочить на несколько лет возрастные изменения.
Препараты с нанопептидами используют для профилактики преждевременного старения, для улучшения качества жизни, увеличения количества прожитых лет. Лечение причин и симптомов различных патологий, их профилактика при помощи нанопептидов показаны абсолютно для всех возрастных категорий.
Виды тканей, используемых для выделения пептидных биорегуляторов:
Хрящевая,
Мышечная,
Суставная,
Костная.
Избирательное действие на органы и ткани человека зависит от вида препарата. В целом Супрефорт – комплексный препарат, который эффективно влияет на все обменные процессы.
Состав:
Пептидный комплекс А-1 (произведен из пептидов поджелудочной железы животных),
Свекловичный сахар,
Крахмал,
Микрокристаллическая целлюлоза,
Лактоза,
Добавка твин-80.
Действие препарата
Из поджелудочной железы молодых животных выделяется пептидная фракция. Она действует избирательно на клетки поджелудочной железы человека, регулируя ее функции и нормализуя клеточный метаболизм.
Клинически установленная эффективность препарата – состояния и заболевания:
Нарушения углеводного обмена;
Старение;
Перенесенные заболевания поджелудочной железы различной этиологии – восстановление функций;
Неполноценное питание;
Показания к применению:
Сахарный диабет 1-2 типа;
Недостаточность поджелудочной железы;
Секреторная недостаточность;
Нормализация работы органов пищеварения;
Хронический панкреатит;
Восстановление обмена липидов и углеводов.
Как употреблять Супрефорт:
Дозировка для взрослых – 1-2 капсулы 1-2 р./сутки. Средство принимается во время еды, курс лечения – 4 недели.
Противопоказания:
Аллергическая реакция;
Индивидуальная непереносимость компонентов Супрефорта;
Период лактации,
Беременность.
Видео – лекция о природных пептидах:
Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование:
Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности “Гастроэнтерология” – учебно-научный медицинский центр.
Наши авторы
Источник
