Можно ли солить при панкреатите

Соль – незаменимый пищевой продукт, который широко используется в кулинарии, консервировании в пищевой промышленности и даже с лечебной целью в нетрадиционной медицине. Однако существует ряд заболеваний, когда ее присутствие в блюдах нуждается в строгом контроле.
Воспаление поджелудочной железы обязывает пациента внимательно относиться к своему питанию, особенно к использованию различных специй, в числе которых присутствует и соль. Следует подчеркнуть, соль при панкреатите при своем непомерном потреблении способна существенно осложнить протекание этого недуга.
Состав продукта и его виды
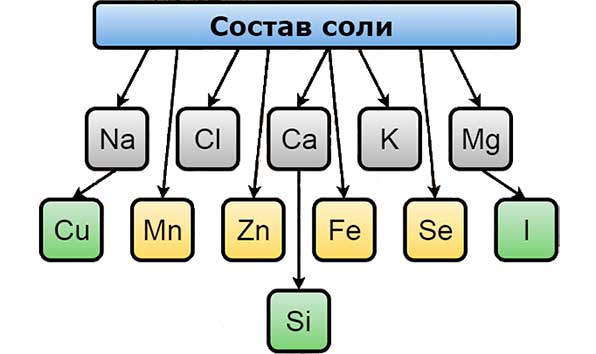
Хлорид натрия (в простонародье – соль) известен людям более десяти тысяч лет. Человек так привык к этому продукту на своем столе, что без него вся пища кажется безвкусной и пресной, поэтому не задумывается о том, как бездумно ее употребляет. Однако, несмотря на некоторую информацию о том, что эта пищевая добавка крайне вредна, совсем отказываться от нее нельзя. Дело в том, что присутствие хлора и натрия в других видах пищи совершенно недостаточно для полного обеспечения потребностей организма в этих веществах.
Соль богата на многие микроэлементы. Так, в ее составе присутствуют:
- Хлор.
- Натрий.
- Медь.
- Калий.
- Сера.
- Селен.
- Фтор.
- Железо.
- Марганец.
- Молибден.
- Кальций.
- Магний.
- Кобальт.
На сегодняшний день известно несколько ее видов, но самой популярной является:
Виды соли | Характерные особенности |
| Каменная | Необработанный осветленный природный продукт. |
| Поваренная | Очищенная промышленным методом. Менее полезна, чем каменная, так как во время очистки теряет какое-то количество важных микроэлементов. |
| Йодированная | Рекомендуется жителям экологически загрязненной местности и с патологиями щитовидной железы. Имеет ограниченный срок годности — не более 9 месяцев с даты изготовления. |
| Экстра | Самая агрессивная разновидность соли, так как в ее составе присутствует только один хлорид натрия. Остальные вещества полностью теряются во время выпаривания из нее жидкости и обработки содой. Имеет самую низкую полезность, помимо этого Экстра существенно тормозит вывод воды из организма. |
| Черная | Является неочищенным натуральным продуктом. В его составе присутствует повышенная концентрация йода, железа и калия. Проявляет мягкое послабляющее действие, совершенствует пищеварение. К сожалению, не имеет потребительского спроса из-за своего специфического вкуса и сравнительно большой стоимости. |
| Морская | Считается самым оптимальным вариантом, содержит значительное количество элементов. Желательно отдавать предпочтение неочищенной разновидности морской соли. Имеет бессрочный срок годности. |
| Диетическая | Отличается пониженным присутствием натрия, но зато содержит значительное количество калия и магния, что важно при сердечно-сосудистых заболеваниях. Несмотря на свое название «Диетическая», эта соль не предназначена для диет — ее рекомендуют при суставных проблемах, например, остеохондрозе. |
Помимо этого данный продукт быть как мелкого, так и крупного помола.
Какую пользу приносит соль нашему организму

К сожалению, организм человека не способен вырабатывать природную соль, поэтому кухонный хлорид натрия считается незаменимым продуктом в питании людей. Стоит отметить — для стабильного производства желудочного сока необходимо 20% соли от общего ее объема, которое получает организм.
При своем разумном применении соль:
- Участвует в нормализации водно-солевого равновесия.
- Способствует вырабатыванию желудочного сока.
- Нормализует показатель сахара в крови.
- Активно содействует росту мышц и костей.
- Регулирует показатель кислотности в клетках.
- Является непосредственно участником передачи нервных импульсов.
Ее дефицит способен привести к таким клиническим проявлениям:
- Общая слабость.
- Аритмия.
- Судороги в мышцах.
- Гипотония.
- Болезнь Альцгеймера.
Помимо этого из-за отсутствия соли либо ее нехватки, организм теряет больше воды, чем это нужно, что приводит к нарушению электролитного баланса. В итоге образуется дефицит необходимых элементов.
Хлорид натрия обладает некоторыми лечебными свойствами, поэтому используется при многих заболеваниях:
- При кожных проблемах (экзема, лишай, подагра и прочее).
- Для снятия зуда и отечности при укусах насекомых.
- При зубных недугах (пародонтоз).
- При ангине, простудных заболеваниях и кашле.
- Как средство с ранозаживляющими свойствами при ранах, порезах.
- При проявлении грибка на ногтях и стопах.
Когда продукт вреден и противопоказан

Любые продукты питания, в том числе и соль, будут полезны только при корректном своем использовании. Чрезмерное ее наличие в еде приведет к нарушению водного показателя в организме, что опасно развитием ярко выраженной отечности. Основным недостатком хлорида натрия является его характерная способность удерживать и мешать выходу избыточного скопления жидкости.
Излишек пищевой добавки способен спровоцировать:
- Интенсивную головную боль.
- Дополнительную нагрузку на сердечную мышцу.
- Сбой в работе почек, печени и легких.
Тщательный контроль над суточным ее потреблением должны соблюдать пациенты, у которых в анамнезе:
- Гипертония.
- Ожирение.
- Нарушение кровообращения.
- Почечная недостаточность.
- Ревматизм.
- Панкреатит.
- Патологии сердца и сосудов.
Влияние соли на течение панкреатического недуга

Насколько совместима соль и поджелудочная железа с воспаленной паренхимой? Стоит вспомнить, панкреатит – это воспаление ПЖ, а соль способна вызывать сильный отек тканей, что усугубляет воспалительный процесс в больном органе, тем самым препятствуя регенерации поврежденных клеток.
Почему нельзя соль при панкреатите? Соль, как и другие специи со специфическим вкусом крайне резко раздражает слизистые всей пищеварительной системы, а также повышает активность ферментов железы и секрецию желудка, что опасно рецидивом панкреатита.
При обострении воспалительного процесса
Можно ли при остром панкреатите соль? Гастроэнтерологи подчеркивают, при наличии острого воспалительного процесса показана строгая диета, поэтому соль на протяжении нескольких дней строжайше противопоказана. Помимо этого из питания также исключаются готовые продукты с ее содержанием, даже разрешенные, что позволяет предупредить образование отеков.
Категорический мораторий на употребление хлорида натрия обычно длится одну-две недели со дня рецидива.
Когда симптоматика острой фазы будет надежно купирована, а рабочие функции поджелудочной железы уверенно восстановятся, и пациент будет чувствовать себя лучше, разрешается легкое подсаливание пищи, но допустимая суточная доза соли составляет всего 5 грамм. При этом специалисты подчеркивают, если нет в ней острой необходимости, то лучше не употреблять.
Во избежание обострения болезни в дальнейшем, необходимо тщательно соблюдать врачебные предписания по питанию: не употреблять маринады, различные копчености и другие вредные продукты с повышенным соленым вкусом. Продолжительность диетического стола при острой паренхиме составляет 8-12 месяцев.
При хроническом течении панкреатита
Употребление соли при панкреатите хронической формы подразумевает ее использование в рационе больного человека. В данной ситуации суточная норма этого продукта не должна превышать 8-10 грамм, а лучшим вариантом является морская разновидность соли. При этом необходимо соблюдать такое правило – пищу нужно солить не в процессе приготовления, а непосредственно перед ее употреблением.
Если пациенту тяжело смирится с пресным вкусом еды, то соль добавляется в момент готовки блюд при условии их тщательной термической обработки. Однако врачи все же настаивают на соблюдении суточной дозировки этого продукта и не рекомендуют ее превышать. Дело в том, что во многих готовых продуктах, разрешенных при хронической патологии, уже содержится соль, поэтому ее добавление в готовящуюся пищу не всегда бывает актуальным.
Существенное снижение количества соли в рационе питания пациента с хроническим воспалением благотворно сказывается на состоянии больной железы, тем самым приближая момент выздоровления.
Продукты с повышенным присутствием соли

Известно, что при панкреатите нельзя употреблять соль в большом количестве, однако стоит обратить внимание на некоторые продукты, с повышенным ее присутствием (многие из них даже занесены в список запрещенных). Итак, к соленым продуктам относятся:
- Чипсы.
- Сухарики.
- Сосиски.
- Творог.
- Сыр.
- Хлеб.
- Маринады.
- Морепродукты.
- Соленые орешки.
- Любая выпечка.
- Хлопья на завтрак.
- Соленые овощи.
- Хлебобулочная продукция.
Самая высокая концентрация соли отмечается в таких продуктах:
- Квашеная капуста.
- Колбасы.
- Оливки.
- Брынза.
- Щелочная минеральная вода.
- Рыба (соленая и копченая).
При панкреатите подобные продукты крайне вредны, особенно в момент обострения заболевания, так как соль не только усугубляет течение болезни, а и уменьшает терапевтический эффект.
Эти продукты можно кушать только при длительной устойчивой ремиссии, при этом дополнительные блюда к ним подаются совершенно без соли.
Рецепты диетических блюд без соли
Во время обострения панкреатита пациент вынужден соблюдать бессолевой режим питания. Для того чтобы лечебный рацион принес максимальную пользу, необходимо знать как правильно приготовить такие блюда, чтобы они не только были питательными, но и вкусными.
Каша из овсянки с тыквой
 Такую кашу можно приготовить в острый период панкреатита. Для приготовления необходимо взять:
Такую кашу можно приготовить в острый период панкреатита. Для приготовления необходимо взять:
- Овсяные хлопья – 1 стакан.
- Тыква – 300 г.
- Вода – 2 стакана.
- Молоко – 1 стакан.
Тыкву очистить и нарезать кубиками, переложить в кастрюлю. Добавить немного воды и тушить 20 минут.
В другой посуде довести до кипения воду, влить молоко и еще раз закипятить, затем всыпать хлопья, варить на 5 минут дольше, чем это указано на упаковке.
Готовую тыкву и овсянку соединить и измельчить блендером.
Суп с овощами и гречкой
 По этому рецепту можно приготовить питательное первое блюдо, в котором полностью отсутствует соль. Однако его можно готовить не только в моменты рецидива болезни, но и на протяжении всей диеты, добавляя разрешенное количество соли.
По этому рецепту можно приготовить питательное первое блюдо, в котором полностью отсутствует соль. Однако его можно готовить не только в моменты рецидива болезни, но и на протяжении всей диеты, добавляя разрешенное количество соли.
Ингредиенты:
- Картофель – 1 шт.
- Морковь – 0,5 шт.
- Гречка – ¼ стакана.
- Вода – 0,5 л.
- Кабачок – ¼ шт.
Довести воду до кипения, положить в нее предварительно промытую гречку и проварить 10 минут.
Овощи очистить, промыть и нарезать кубиками, добавить к гречке и варить еще 15 минут. Когда суп будет готов, перебить его в пюре при помощи блендера.
Паровые котлеты из рыбы
 Это блюдо готовится довольно быстро и легко. Для фарша необходимо брать маложирные сорта рыбы, к примеру, филе минтая.
Это блюдо готовится довольно быстро и легко. Для фарша необходимо брать маложирные сорта рыбы, к примеру, филе минтая.
Продукты:
- Минтай – 300 г.
- Белый хлеб – 2 ломтика.
- Яйцо (белок) – 1 шт.
- Молоко – 30 мл.
Хлеб замочить в молоке до размягчения. Рыбу и подготовленный хлеб пропустить через мясорубку либо измельчить в блендере. К фаршу добавить белок, перемешать.
Руки смочить в воде и сформировать котлетки. Уложить в пароварку и готовить 20 минут.
Диетический омлет с добавлением цветной капусты
 Приготовленный по этому рецепту омлет станет идеальным решением для завтрака.
Приготовленный по этому рецепту омлет станет идеальным решением для завтрака.
Необходимые ингредиенты:
- Яйцо – 1 шт.
- Цветная капуста – 45 г.
- Молоко – 30 г.
Капусту отварить до мягкости, а затем мелко порубить. Отдельно взбить яйцо с молоком. В форму выложить сначала капусту, а сверху залить яично-молочной смесью.
Готовить в пароварке 15 минут.
Заключение
Здоровье человека с панкреатическим недугом во многом зависит от того, насколько тщательно соблюдаются ограничения в питании, в том числе и в отношении соли.
Пациент должен всегда помнить о том, что малейшее послабление в диете способно спровоцировать резкое ухудшение самочувствия и развитие воспалительного рецидива в поджелудочной железе.
При острой фазе болезни данная специя не рекомендована к употреблению, а в фазе ремиссии должна быть в рационе в ограниченном количестве до 10 грамм в сутки. Так же стоит отказаться от готовых солесодержащих продуктов питания и не использовать их для приготовления блюд.
Загрузка…
Источник
Диетическому питанию гастроэнтерологи отводят значимое место в лечении панкреатита. Поджелудочная железа нуждается в «перезапуске», и сделать это можно только максимально щадя органы ЖКТ.
Потому очень важно знать нюансы правильной организации рациона и не употреблять запрещенные продукты при панкреатите.

Общие принципы диеты при панкреатите
Организация правильного питания при проблемной поджелудочной железе состоит из простых правил:
- Пища подвергается механической обработке. Все твердые продукты хорошо провариваются, измельчаются, протираются.
- Еда готовится только методом варения, парения или в мультиварке. Недопустимо что-то жарить, коптить, вялить, засаливать, консервировать.
- Запрещается переедание. Желудок нагружают малыми порциями, но регулярно. Идеальная схема питания – кушать через каждые 3–4 часа, а за 2 часа до сна – позволять себе только стакан воды или травяного настоя.
- Все продукты должны быть свежими. Овощи и фрукты – спелыми. Мясо – не размороженным. Молочка – не последнего дня в указанном сроке изготовления.
- Пища принимается оптимальной температуры – не более 50°C, но не менее 20°C. Нельзя кушать прямо «с пылу с жару» или остывшую еду.
От вредных привычек придется решительно отказаться. Речь не только о никотине или алкогольных напитках (о них и речи не может быть при заболеваниях поджелудочной). Нужно пересмотреть свои склонности к хаотичным перекусам – на бегу, всухомятку или на ночь глядя.

Что нельзя есть при панкреатите: запрещенные продукты
Некоторые продукты могут иметь двойную «репутацию». Например, обезжиренный творог или 1% кефир – идеальная, казалось бы, диетическая еда. Но при гастрите с повышено кислотностью молочка способна навредить. Можно или нельзя тот или иной продукт, зачастую зависит от периода заболевания (ремиссии, приступа, хронического течения) или сопутствующих болезней.
Однако существует список продуктов и блюд, которые категорически нельзя есть при любой форме панкреатита:
- Вся свежая сдобная выпечка, все виды пирожков, пирожных, булочек.
- Шоколадные изделия, карамель, сгущенка, мороженое, орехи, инжир, курага.
- Все бобовые.
- Исключаются виды жирных наваристых первых блюд – борщ, рассольник, грибная похлебка. Под запретом и холодные блюда – свекольник или окрошка.
- Нужно забыть о жирной рыбе, птице и мясе – особенно свинине и баранине. Исключаются все копченые колбасы, консервы, засушенная рыба.
- Не едят при панкреатите жаренных и сваренных вкрутую яиц.
- Из молочных продуктов вычеркивают сметану, йогурты, маргарин, жирные молоко, творог и масло.
- Каши не варят из перловки и пшенки.
- Из овощей – забывают о редисе, капусте, перце, шпинате, луке и чесноке.






Естественно, запрещен любой фаст-фуд и острая еда. Табу налагают на кофе, газировку, виноградный и грейпфрутовый соки.
Что можно есть при панкреатите: список продуктов
Несмотря на внушительный перечень запрещенных продуктов, остается еще немало простора для полноценного питания даже при панкреатите.
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны. |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
Какие овощи можно есть
Можно не бояться кушать картошку, морковку, свеклу. Нетяжелыми овощами для панкреатита и гастрита считается также кабачок, тыква. Если кислотность желудка не повышена, разрешена цветная капуста.

Однозначно придется отказаться от следующих овощей и видов зелени:
- перца (болгарского, салатного, острого);
- дайкона и редиса;
- чеснока и лука (репчатого и зеленого);
- щавеля и салатного листа;
- ревеня и хрена.
В периоды ремиссии, с большой осторожностью, позволяют себе маленькие порции помидоров и огурцов. Естественно, нужно быть уверенными, что овощи не напичканы нитратами и не хранились долго на складах. Лучше всего покупать овощи на деревенских рынках, в соответствующий сезон.
Какие фрукты или ягоды можно есть
При заболевании поджелудочной железы можно кушать:
- Некислые яблоки и спелые груши. Лучше всего – запеченные, протертые. Шкурку и сердцевину удаляют. Хороши компоты из сухофруктов с сахарозаменителями (сорбитом или ксилитом).
- Бананы. Уже на 5–7 день после обострения.

Очень целебны отвары из сухих плодов шиповника и черной смородины.
Компоты, желе или кисели полезны из свежей брусники, черноплодной рябины, черемухи и голубики. Противопоказание для этих ягод – только склонность к запорам.
В дни стойкой ремиссии можно побаловать себя:
- спелой мякотью дыни и авокадо;
- ломтиком ананаса;
- несколькими дольками мандарина (без пленочки).
Нельзя грейпфрут, помело, апельсин. Эти цитрусовые высококислотны.
Виноград, сливы и абрикосы лучше исключить совсем.
Малину и клубнику запрещают из-за жестких семян и повышенной сладости. То же относится и к свежей черной смородине. Эти ягоды можно добавлять вне периодов обострения панкреатита.
Что можно кушать из мяса
Диета при панкреатите и холецистите не исключает блюда из птиц – курицы, индейки, фазана, утки. Мясо едят хорошо проваренным и протертым. Перед приготовлением важно удалить все пленки, видимый жир, хрящи и сухожилия.
На ремиссионной стадии мясное меню разнообразят нежирной телятиной и крольчатиной. Можно отваривать куриные желудки и печень. Но только когда нет никаких диспепсических симптомов, особенно диареи.
Из перечисленных видов мяса делают тефтели, паровые котлеты, запеканки с манкой. Бульоны второй проварки используют как основу для овощных супов-пюре.

При положительной динамике восстановления поджелудочной железы диетологи разрешают дополнить рацион вареным говяжьим языком, а также молочной докторской колбасой (без специй и консервантов).
Само собой разумеется, что мясо нельзя жарить, коптить, мариновать в луке или перце.
Какую рыбу можно
Из речной и морской рыбы разрешены сорта жирностью до 4%:
- самая низкая жирность (меньше 1%) у речного окуня, наваги, трески, минтая, путассу;
- к 2-х процентным по жирности рыбам относят плотву, кефаль, щуку, камбалу, миногу и белорыбицу;
- не более 4-х процентов жиров содержится в морском окуне, хеке, красноперке, сельди и сазане.

Более жирную рыбу, такую как зубатку, карп, тунец, горбушу, анчоус и мойву, разрешают лишь в стадии ремиссии.
Рыба должна быть свежей, хранящейся во льду. О перемороженности можно судить по желтоватому оттенку на брюхе.
Для блюд используют филе, избавленное от шкурки и костей. Первый месяц после острого приступа вводят рыбу в перемолотом виде. Из нее готовят паровые котлеты, добавляют в овощные пудинги.
Молочка
Строго запрещено при панкреатите употребление сгущенки, йогуртов, мороженого, плавленого или копченого сыра.
Не рекомендуется брать домашнее молоко, не прошедшее специальную обработку и пастеризацию.
Выбирая молочный продукт в магазине, нужно пристально изучить состав на отсутствие добавок. Обязательно обратить внимание на дату изготовления и процент жира.
Молочка вводится в рацион не раньше второй недели после острого приступа поджелудочной. Начинают с 1% кефира. Затем разрешают добавлять в каши по 50 мл 1,5% молока или 5-10 г несоленого сливочного масла.
Ремиссия и отсутствие гастрита с повышенной кислотностью позволяют добавить в меню нежирные сорта твердых сыров и творога.
Крупы
Самыми безопасными для органов ЖКТ можно назвать рис и гречку. Их варят на паровой бане или в мультиварке. Рисовую или гречневую муку используют как составляющее для рыбных котлет, овощных супов-пюре, в приготовлении домашних хлебчиков.
Вслед за рисом и гречкой в рацион вводят манку. Кашу варят на воде или используют в творожных и фруктовых пудингах, приготовленных в мультиварке.
Для разнообразия ремиссионного меню можно кушать каши пшеничную и овсяную. Для полного разваривания и облегчения усвоения их желудком, крупы предварительно замачивают на час-другой.


В некоторых случаях диетологи разрешают эти крупы вскоре после острого панкреатита. Вяжущие обволакивающие свойства овса хорошо восстанавливают слизистую желудка после рецидивов гастрита, холецистита и других желудочно-кишечных заболеваний.
Сладости и панкреатит
Природная сахароза в достаточном количестве содержится во фруктах и ягодах. Из разрешенных ингредиентов варят кисели, компоты, делают отвары, пудинги, запеканки.

Подслащивает жизнь людей, страдающих панкреатитом, мед и продукты пчеловодства. Они не только вкусно разнообразят травяные настои и хлебчики, но и благотворно влияют на работу ЖКТ.
К чаю или кефиру хорошо подойдут сушки или галетное печенье. Их нужно выбирать в диетических отделах магазинов и проверять состав на упаковке.

В стадии ремиссии панкреатита диетологи разрешают безе (белковое суфле). Его лучше приготовить самостоятельно, взбив белок с сахарозаменителем и подсушив в духовке при небольшой температуре.
Ни в коем случае не употребляется сгущенка, мороженое, инжир, шоколад и сдобные выпечки. Высокое содержание сахара и жиров вызовет острый приступ панкреатита и осложнения.
Приправы
Специи и пряности значительно улучшают вкусовые качества блюд. Диета при панкреатите не запрещает использование некоторых видов приправ:
- корицы, куркумы и гвоздики;
- кунжута и семян льна;
- петрушки и укропа (сушеного или свежего);
- прованских трав и фенхеля.

Осторожно вводят в меню кориандр, базилик и мяту. Через несколько месяцев успешного лечения панкреатита добавляют в супы лавровый лист.
Строгий запрет на всех стадиях панкреатита остается на хрен, горчицу, чеснок, лук и уксус. Категорически нельзя кушать зелень с высоким уровнем кислоты – салатный лист, щавель, зеленый лук и чеснок, шпинат.
Диета при остром панкреатите
Диета при остром воспалении поджелудочной железы предполагает плавный переход от голода к расширенному столу №5:
- Первые сутки питательные вещества поступают в организм исключительно парентеральным путем. Если удалось купировать тошноту и рвоту, дают пить жидкости комнатной температуры – чистую воду, отвар шиповника, несладкий чай – не более чем по 150 мл в каждые 4 часа.
- На 2–3 сутки уже можно принимать жидкую теплую однородную пищу – слизистую кашу, суп-пюре, ягодный кисель с сахарозаменителем. Питание в этот период – малопорционное и частое, каждые 3 часа.
- Примерно через неделю меню разнообразиться компотом, фруктовым пюре, супом на бульоне с протертыми овощами, омлетом на пару, кефиром 1%, обезжиренным творогом, печеными яблоками, мясными и рыбными котлетами на пару.
- Через месяц после острого приступа уже безопасно кушать еду без ее тщательного протирания при приготовлении. Маленькие кусочки свежих фруктов, отварное филе мяса, рыбы, птицы, вчерашнего хлеба тщательно пережевывают уже в процессе трапезы. Разовые порции становятся больше, до 600 г.
Все новые ингредиенты вводятся постепенно, не более чем по одному в день.
Необходимость соблюдения диеты
Грамотный рацион и дисциплина пациента – основа для успешного лечения панкреатита. Строгую диету придется соблюдать на протяжении многих месяцев. Но, если набраться терпения, именно этот путь дает шанс восстановить полноценную работу поджелудочной железы и даже излечить панкреатит навсегда.
Диетическое питание – главный аспект в комплексной терапии панкреатита. Без этого невозможно остановить интоксикацию организма поджелудочными ферментами. Перерыв в работе ЖКТ и последующий щадящий режим дают время купировать патологические процессы, не дать панкреатическому соку начать переваривать саму поджелудочную и привести к необратимым процессам в тканях.
Последствия несоблюдения диеты
Панкреатит легко перерастает в язву желудка, так как в поврежденной слизистой открываются кровотечения. А из-за того, что отток желчи нарушен, поражается печень и есть риск заработать гепатит.
Отказ от соблюдения диеты чреват и другими тяжелыми осложнениями с развитием сопутствующих заболеваний:
- обструкции двенадцатиперстной кишки;
- гастрита;
- холецистита;
- дуоденита;
- жлб (желчекаменной болезни);
- тромбоза селезеночных вен;
- образования кисты и злокачественной опухоли.
Кроме того, частый спутник хронического панкреатита – сахарный диабет. Поджелудочная железа отвечает за выработку ферментов для переваривания пищи и инсулина, необходимого в расщеплении сахарозы. Только четкое соблюдение всех инструкций диетолога остановит патологические изменения в панкреатической ферментации.
Примерное меню на неделю
Каждую неделю можно составлять сочетания блюд для диетического питания из разрешенных продуктов. Меню может варьироваться. Это не принципиально, если блюдо, которое обычно едят на завтрак, захочется скушать на полдник.
Важнее следить за тем, чтобы дневной рацион был как можно разнообразнее. То есть, если какой-то молочный продукт уже присутствовал на завтраке, на полдник выбирают что-то еще.
Варианты для завтраков:
- овсяная каша на воде или молоке (в зависимости от разрешения лечащего врача) с чаем;
- омлет (максимум из 2-х яиц), кусочек черного хлеба, узвар сухофруктов;
- творожно-манный пудинг, приготовленный в мультиварке, с травяным чаем;
- рисовая молочная каша и черный некрепкий чай с медом;
- сырные галеты с запеченными яблоками, ягодный компот;
- овсяная каша и отвар из черной смородины;
- гречано — морковная запеканка, ломтик вчерашнего хлеба с медом и зеленый чай.
Легкий перекус в виде второго завтрака может состоять из:
- банана;
- запеченного яблока с медом;
- ягодного киселя;
- яблочного желе;
- фруктового мусса;
- овощного мусса;
- чая с хлебчиками.
Блюда для обедов:
- овощной суп, куриное филе на пару, компот;
- морковно-тыквенный суп-пюре, рыбное филе на пару, отвар шиповника;
- куриный бульон с сухариками, салат из вареной моркови или свеклы, зеленый чай;
- суп с индюшиным филе и гречкой, кабачковое пюре, травяной сбор;
- рыбный суп, рис с вареной морковью, овощной микс;
- рисовый суп на курином бульоне с зеленью, мясные тефтели, компот из сухофруктов;
- свекольный суп, картофельное пюре, рыбные котлеты, черный чай.
Вариации для полдников:
- стакан кефира с галетным печеньем;
- детское питание (например, баночка фруктового пюре);
- чай с молоком и сухариками;
- банан;
- яблочное пюре с медом;
- ягодно-фруктовый кисель;
- паровой омлет.
Примерное меню для ужинов:
- кабачковое рагу, запеченный картофель, чай с долькой лимона;
- паровые котлеты из мяса или птицы, тертая вареная свекла, отвар шиповника;
- обезжиренный творог с медом, кисель из ягод;
- рыбное филе, овощное пюре, зеленый чай;
- тыквенно-морковное пюре, сушки, минеральная вода без газа;
- мясной паровой рулет из нежирной телятины с овощами, чай из трав;
- гречка с морковно-мясной подливой (проварить морковку с маленькими тефтелями), отвар из сухих плодов черной смородины.
За два часа до сна ничего кушать уже нельзя. Но за час до отбоя можно выпить какой-нибудь целебный напиток. Это может быть стакан настоя из лечебных трав или отвара шиповника.
Источник
