Нормофлорин д при панкреатите

Подскажите, ребёнок 6 лет переболел ротавирусом. Для восстановления какие нормофлорин купить и как их применять?
Анна, здравствуйте, курс три недели или месяц, по состоянию, утром Л, вечер Д, за пол часа до еды без разведения, по семь мл на один приём. В первые десять дней курса натощак обязательно нужно давать сорбент полисорб или зостерин для выведения токсинов патогенов, слизи, шлаков, которые усиливают гнилостные процессы в ЖКТ, нарушают проницаемость защиту слизистых, иммунитет.
Добрый день. В Екатеринбурге нет Нормофлорина Д в аптеках. Может подскажите где можно заказать.
Юрий, здравствуйте, напишите вличку Владимиру Вошину представителю фирмы по работе с клиентами.
Написали. Ответил обратиться в фармленд. Но у фармленда нет Д,звонили, узнавали ранее. Об этом сообщили Владимиру, он больше не ответил. Если нет возможности купить Д. По какой схеме и что пить из нормофлоринов. Вы писали,что в моём случае Л лучше не применять. Подскажите пожалуйста. Спасибо.
***Взрослому при ЯК не нужно прнимать нормофлорин Л, только Д два разав день и сорбент.***
Юрий, здравствуйте, к сожалению, все так, лучше заказать и пить только нормофлорин Д, пробуйте с этим поставщиков договориться, если возят Л и Б, все равно у нас грузят, пусть на Вас возьмут Д.
Здравствуйте, подскажите какие и как принимать нормофлорины. Панкреатит, постоянные вздутия живота, повышенный холестерин, последние года 2 аллергия на пыль, на спиртосодержащие продукты, частые ОРВИ, упадок сил.
Светлана, здравствуйте, при панкреатите и других данных нарушениях лучше принимать только нормофлорин Д, взрослому по 30мл на один прием, утро и вечер, два раза в день, без разведения, за 15-30 мин до еды, курсы по месяцу ежеквартально. Первые 10 дней каждого курса натощаа на ночь нужно принимать сорбент -зостерин или полисорб или рекицен с расторопшей, для выведения, шлаков, слизи, токсинов.
Здравствуйте, подскажите пожалуйста, начала принимать Нормофлорин Д за 30 минут до еды и началась сильная изжога, как дальше принимать?
Наталья, здравствуйте, можно принимать через 30-60 мин после еды, без разведения, так меньше ощущается кислый привкус нормофлорина.
Здравствуйте, при вагинальном кандидозе, для восстановление флоры, какой Нормафлорин посоветуете?
Татьяна, здравствуйте, при остром воспалении лучше принимать все средства, назначенные врачом, далее курсы по месяцу с нормофлорином Д по 30мл на один прием, два раза в день , утром и вечером, за 20 мин до еды, без разведения, курсы можно принимать ежеквартально, нормофлорин Л – местно можно применять после курса внутрь с Д и сорбентом и при стихании острого процесса на слизистых. В первые 10-14 дней каждого курса нормофлоринов обязательно принимать сорбент натощак, лучше два раза – днем и на ночь, в дозе по весу и возрасту, сорбент – полисорб или зостерин или рекицен, для выведения токсинов патогеннов.
Добрый день! Без консультации врача можно для профилактики начать принимать Нормофлорины?
Оля, здравствуйте, напишите, пол, возраст, были ли или есть нарушения в ЖКТ, частоты стула, состояния кожных покровов. Да, можно в осенне-весенний период принимать нормофлорин Д два раза в день, в дозе по возрасту, без разведения, за 20 мин до еды, три недели, первые 10 дней в те же дни сорбент на ночь.
Здравствуйте!подскажите пожалуйста помогают ли нормофлорины в борьбе с паразитами?
Валентина, здравствуйте, да, нормофлорины помогают собственной полезной микрофлоре восстанавливать микрофлору кишечника, слизистых, принимайте курсами по месяцу , ежеквартально, два раза в день утром и вечером нормофлорин Д , если взрослому по 30 мл на один прием, или в дозе по возрасту, и в первые две недели каждого курса натощак, два раза в день, днем между едой и на ночь принимать сорбент – полисорб или зостерин, для выведения токсинов патогеннов, шлаков, слизи, которые усиливают гнилостные и бродильные процессы.
Добрый день! Мне 60 лет. У меня проблемы с ЖКТ, частые боли, изжога. Периодически утром сильная тошнота, отрыжка, послабление стула. Терапевт посоветовала принимать Нормофлорин Д по 1 столовой ложке 2 раза в день. Про сорбенты ничего не сказала. Пью уже в такой дозировке почти 3 недели. Самочувствие улучшилось, только сильное газообразование. Подскажите, как часто нужно проводить такие курсы лечения, нужно ли увеличить дозу до 2 столовых ложек и как теперь быть с сорбентами. Заранее благодарю
Источник
Здравствуйте!
Прошу проконсультировать меня по данному вопросу, т.к. очень доверяю Вашему мнению, и от него будет зависеть мое дальнейшее лечение и качество жизни.
Около 5 месяцев назад меня начали беспокоить следующие симптомы: отрыжка, тошнота, боль в левом подреберье после еды, вздутие, урчание, бурление в животе, ощущение, что еда не переваривается должным образом. По утрам также живот вздут, появляется урчание, дискомфорт в левом боку, белый налет на языке.Все это сопровождается общей слабостью. Стул на фоне этого стал мазевидным, жирным, иногда с кусочками непереваренной пищи.
На данный момент состояние не изменилось.
По личным обстоятельствам сразу обратиться к врачу возможности не было. За это время пробовала лечиться самостоятельно (т.к. подозревала, что это гастрит и дисбактериоз) следующими препаратами:
омез, де-нол,панкреатин,
альфа-нормикс, бифидумбактерин, бифиформ;
но состояние не изменилось.
Пробовала мотилиум, ганатон, но на фоне этих препаратов появляется боль в молочных железах, и выделение молозива.
20.05. я обратилась к врачу, и исходя из моих жалоб, она предложила мне лечь на обследование в стационар.
Привожу Вам результаты:
МСКТ брюшной полости:
Печень – увеличена, пониженной плотности 49-55 ЕН. Холедох – 8мм.
Желчный пузырь – 34*16 мм, содержимое неоднородное, в области дна определяются плотные включения (песок).
Поджелудочная железа – 22*18*15 мм, нарушена дольчатость строения.
Селезенка – не увеличена, не однородной плотности.
Надпочечники – не изменены.
Почки – расположены обычно, не увеличены, контуры ровные, чашечно-лоханочная система не расширена.
Забрюшинных л/узлов не выявлено.
Заключение:
Гепатомегалия. Диффузные изменения паренхимы печени.ЖКБ. Хр.холецистопанкреатит.
ФГДС:
Пищевод: проходим свободно. Слизистая розовая. «Зубчатая линия» прослеживается.
Кардиа: смыкается плотно.
Желудок: обычных размеров, форма промежуточная. Расправляется воздухом свободно. Натощак содержит умеренное количество жидкости (слизь). Слизистая гиперемия очаговая в антруме. Рельеф не изменен. Перистальтика сохраненная. Угол «чистый». Поверхностный гастрит наблюдается в антруме (слабовыраженный).
Привратник: функционирует. Дуоденогастральный рефлюкс отсутствует.
12-ти ПК: луковица не деформирована, нисходящий отдел не деформирован. Слизистая розовая.
БДС: не визуализируется.
Заключение:
Поверхностный гастрит.
Биохимический анализ крови:
АЛТ – 12,
АСТ – 17,
Билирубин общий – 9.0,
Общий белок – 67,
Креатинин – 88,
Мочевина – 2.2,
Глюкоза – 5.4,
Амилаза – 53.
Показатели в норме. Амилаза мочи также в норме.
Копрограмма:
Мышечные волокна – в умеренном количестве,
Мыла – в небольшом количестве,
Нейтральный жир +,
остальные показатели в норме.
Анализ кала на дисбактериоз:
Escherichia coli – 1*10^6 (Норма – 10^6 – 10^8),
Энтеробактер – 1*10^8 (Норма – не более 10^4),
остальные показатели в норме.
Заключение: дисбактериоз 1 степени.
Инфекций, паразитов также не обнаружено.
Лечащий врач, исходя из моих жалоб и полученных результатов, поставила диагноз: хронический панкреатит.
На протяжении двух недель нахождения в стационаре, я прошла следующее лечение:
Мезим – 2*3 р/д – во время приема пищи,
Дюспаталин – 1*2 р/д – за 20 мин до еды,
Аципол – 1*3 р/д – за 30 мин до еды – 10 дней.
На фоне данного лечения улучшений я не почувствовала.
При выписке врач порекомендовала мне продолжать принимать еще 2 недели мезим и дюспаталин, от вздутия, урчания – укропная водичка, ромашка, не есть овощи, фрукты, молочные продукты. На мою просьбу пересмотреть назначенное лечение, т.к. оно мне не помогает, врач никак не отриагировала, и начала уверять меня, что все само пройдет.
Я заканчиваю курс, но эффекта нет. На протяжении 5 месяцев мое состояние не меняется.
Прошу Вас прокомментировать данные результаты, и сориентировать меня в дальнейшем лечении и диете. Также хотелось бы узнать прогноз на будущее: буду ли я вынуждена придерживаться диеты и лечения постоянно, или эти симптомы исчезнут после назначенного Вами лечения? Ранее ничего никогда не беспокоило.
Очень жду ответа , т.к. нет сил больше терпеть эти боли и постоянный дискомфорт!
Заранее спасибо.
Источник

Загрузка…
Что такое панкреатит? Под ним чаще всего подразумевают воспаление поджелудочной железы, расположенной в брюшной полости и играющей важную роль в пищеварении. Однако такое определение панкреатита не совсем верное. На самом деле этот диагноз объединяет довольно обширную группу заболеваний с характерным общим признаком – воспалением ткани поджелудочной железы, в результате которого она начинает сама себя переваривать.
Согласитесь, подобная перспектива выглядит удручающе и вызывает обоснованную тревогу: ведь поджелудочная железа является незаменимой. То есть, ее функции по выработке пищеварительного секрета (панкреатического сока) и ряда важных гормонов (инсулина, глюкагона и других) не в состоянии взять на себя ни один другой орган.
Для многих диагноз панкреатит может прозвучать как приговор. Но не стоит отчаиваться и опускать руки. Если владеть полной информацией об этом недуге – его причинах, симптомах, методах лечения – то можно не только выстроить грамотную стратегию по борьбе с ним, но и предотвратить его.
Панкреатит никогда не возникает «на ровном месте»
Первое, что необходимо знать: панкреатит хотя и сродни порой грому среди ясного неба, но он никогда не бывает на ровном месте. Возникновению и развитию заболевания предшествует ряд благоприятных факторов. Поскольку этому заболеванию присущи несколько форм, то и первопричины в каждом случае свои.
Острый панкреатит. В большинстве случаев возникновению острой формы заболевания предшествуют проблемы с желчевыводящими путями, наличие камней в желчном пузыре, а также отравление алкоголем. Приступ нередко провоцируется перееданием, злоупотреблением жирной и жареной пищей, употреблением в больших количествах острой и пряной пищи (маринадов и солений, различных консервов, копченостей и газированных напитков). Стимуляторами секреторной функции поджелудочной железы являются и различные соки (например, клюквенный и яблочный), пиво, квас и другие напитки. Обильное выделение панкреатического сока провоцируется также желчью, поэтому все желчегонные продукты и блюда (масла растительное и сливочное, свинина, баранина, жирные утки и гуси, кондитерские изделия и др.) могут привести к возникновению острого панкреатита.
Но само по себе обильное выделение панкреатического сока не представляет опасности, если обеспечивается его свободный проход в двенадцатиперстную кишку. Благоприятные условия для приступа возникают только тогда, когда к повышенному давлению в протоках железы добавляются затруднения с оттоком ее продукта. Еще одна причина острого приступа – психоэмоциональное напряжение и стрессы, вызывающие спазм сосудов и мышц на выходе протоков поджелудочной железы и желчного пузыря.
У женщин застой панкреатического сока и желчи нередко наблюдается во время беременности и сразу после родов, что тоже благоприятствует развитию этой формы панкреатита.
К заболеванию могут привести поселившиеся в протоках аскариды и различные чреватые запорами заболевания желудочно-кишечного тракта (язвенная болезнь, колит, энтерит, дивертикулы, энтероколит и др.).
Хронический панкреатит. Данная форма определяется как прогрессирующее воспаление поджелудочной железы, которое характеризуется постепенными изменениями в ее ткани, вызванными дегенеративными и склеротическими процессами, нарушением секреторной и гормональной функций. Хронический панкреатит бывает первичным (изначально развивается как самостоятельное заболевание) и вторичным (возникает на фоне других заболеваний). Так, чаще всего «прямой путь» к хроническому панкреатиту лежит через невылеченный острый панкреатит, а также холецистит и желчнокаменную болезнь, гепатит и энтероколит, атрофический гастрит и язвенную болезнь. Кроме этого, к существенным факторам риска относятся постоянное переедание (особенно злоупотребление жирной и острой пищей), хронический алкоголизм, ожирение, атеросклероз. Толчком к развитию заболевания могут стать инфекция, различные аллергии, нарушение кровоснабжения железы, рефлюкс дуоденального содержимого в панкреатический проток и внутриорганная активация ферментов, повреждающая паренхиму поджелудочной.
Рецидивирующий панкреатит. Этот вид воспаления поджелудочной железы особенно типичен при желчнокаменной болезни или проявляется у лиц, страдающих алкоголизмом, поэтому он нередко рассматривается специалистами отдельно от других форм панкреатитов.
«Лекарственный» панкреатит. Отдельно хотелось бы сказать еще об одной причине панкреатитов – самолечении многих заболеваний и злоупотреблении назначениями врачей. Поджелудочная железа очень страдает из-за бесконтрольного (можно даже сказать безответственного) приема различных лекарств. Так, в большинстве случаев встречаются панкреатиты аллергические и так называемые стероидные (последние вызваны длительной терапией гормональными препаратами).
Симптомы и лечение панкреатитов
Для острого панкреатита характерна внезапность. Вдруг и словно ниоткуда возникает жгучая боль в верхней части живота и спины, варьирующая от легкой до очень сильной, могущей привести к шоку. Приступ порой ошибочно принимают за прободение пептической язвы, но острый панкреатит имеет свою особенность: при нем в крови ощутимо возрастает активность фермента амилазы. Основным звеном патогенеза заболевания нередко является перемещение эндогенной микрофлоры из кишечного тракта в ткани поджелудочной железы и забрюшинного пространства. Врачи называют этот процесс «связующим звеном» между начальной и поздней стадией острого панкреатита. Приступ нередко сопровождается тошнотой, рвотой и диареей, что свидетельствует о нарушениях микрофлоры кишечника. Основным же и самым неприятным осложнением является образование в поджелудочной железе ложной кисты.
Острый панкреатит, как правило, требует срочной госпитализации. Для лечения больного используются антихолинергические лекарственные вещества и внутривенное питание, поскольку важно на какое-то время полностью исключить прием пищи обычным способом.
Рецидивирующий панкреатит характеризуется частыми и тоже внезапно возникающими проявлениями названных симптомов, однако более «терпимыми» чем при острой форме. Для того, чтобы предотвратить такие рецидивы, важно своевременно удалить камни из желчного пузыря и отказаться от употребления жиров (особенно животных) и спиртных напитков. Помимо этого больному может быть показана операция с целью улучшить дренаж панкреатического протока.
При хроническом панкреатите симптоматика заболевания может напоминать симптомы как при рецидивирующем панкреатите. Болезнь затяжная, с периодами обострения и ремиссии, может прогрессировать. Правда, иной раз боль и вовсе не беспокоит пациента. Но такая «незаметность» чревата развитием внешнесекреторной недостаточности поджелудочной железы, приводящей, в свою очередь, к нарушениям пищеварения и всасывания пищи в тонком кишечнике (синдром мальабсорбции). Вследствие же поражения ее инкреторного аппарата развивается сахарный диабет. Для ткани поджелудочной железы при этом характерно появление затемненных участков, что хорошо видно на рентгенограмме.
Мальабсорбцию лечат лекарствами на основе ферментов поджелудочной железы и специальной диетой с пониженным содержанием жиров, а также назначают продукты и препараты, способствующие восстановлению здоровой микрофлоры кишечника. При сахарном диабете назначается инсулин.
Говоря же в целом, основными направлениями консервативного (лекарственного) лечения всех видов панкреатитов являются:
- устранение болевого синдрома,
- снижение секреторной функции желудка и поджелудочной железы,
- восстановление нормального оттока панкреатического сока,
- торможение активности протеолитических ферментов,
- предупреждение различных осложнений – в частности, сердечнососудистой недостаточности, инфекций, интоксикации, обезвоживания – и борьба с ними в случае их возникновения.
В ряде случаев показано оперативное лечение. Например, при невозможности купировать боль, наличии кистозных образований, желчнокаменной болезни, перитоните, абсцессе, подозрении на рак поджелудочной железы.
Источник
Загрузка…
Поджелудочная железа
Если человек здоров и счастлив, нет повода вспоминать, что в его организме функционирует очень важный орган – поджелудочная железа. Она расположена позади желудка, тесно примыкая к двенадцатиперстной кишке, между ними и позвоночником, поперечно на уровне тел I—II поясничных позвонков. Поджелудочная железа взрослого человека имеет длину 14—22 см, ширину 3—9 см, толщину 2—3 см, при массе около 70—80 г. Почему же эта железа так запрятана в организме?!
Уже в Талмуде встречается описание поджелудочной железы, где она названа “пальцем бога”. Везалий в 1543г. так пишет о поджелудочной железе: «в центре брыжейки, расположено большое железистое образование, надежно поддерживающее самые первые и значительные разветвления сосудов».
Поджелудочная железа – важнейший участник пищеварительного процесса, она секретирует основные ферменты для переваривания жиров, белков и углеводов: панкреатическую липазу, амилазу, трипсин и химотрипсин. Основной панкреатический секрет – протоковых клеток – содержит ионы бикарбоната, участвующие в нейтрализации кислого желудочного содержимого. В главный выводной проток, открывающийся в двенадцатиперстную кишку, поступает секрет поджелудочной железы, накапливающийся в междольковых протоках. Ферменты выделяются в неактивной форме, это препятствует энзимному повреждению поджелудочной железы, что может наблюдаться при панкреатите. В ответ на секрецию панкреатического сока, клетками желудка и двенадцатиперстной кишки, продуцируются активные вещества – гормональной природы – гастрин, холецистокинин и секретин, что обеспечивает гормональную регуляцию экзокринной функции поджелудочной железы.
Островковые клетки – островки Лангерганса, расположенные между дольками, функционируют, как железы внутренней секреции, секретируя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие углеводный обмен веществ. Глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Причины развития панкреатита: частое употребление острой, жареной, жирной пищи, переедание, злоупотребление спиртных напитков, нервно-психические перевозбуждения, перенесенные вирусные инфекции и интоксикации.
Самым главным симптомом панкреатита являются жгучие боли в верхних отделах живота, в левом подреберье, иногда с иррадиацией в область сердца, в позвоночник, которые могут продолжаться от нескольких часов до нескольких суток.
Приступы, характеризуются сильными болями, потерей аппетита, слабостью, отрыжкой, метеоризмом, урчанием в животе. Часто присоединяются тошнота, рвота, может быть снижение температуры, дрожь в теле. Длительно сохраняется диарея, даже при соблюдении правильного питания. Кашицеобразный стул с непереваренными частичками пищи, может иметь пенистую консистенцию с неприятным запахом. Больной может очень резко потерять в весе. Данный вид панкреатита в ряде случаев приводит к развитию сахарного диабета.
Лечение чаще всего острого панкреатита в стационаре, т.к. при выраженном болевом синдроме может развиться потеря сознания или шоковое состояние. Хронический панкреатит требует длительного комплексного лечения и наблюдения врача.
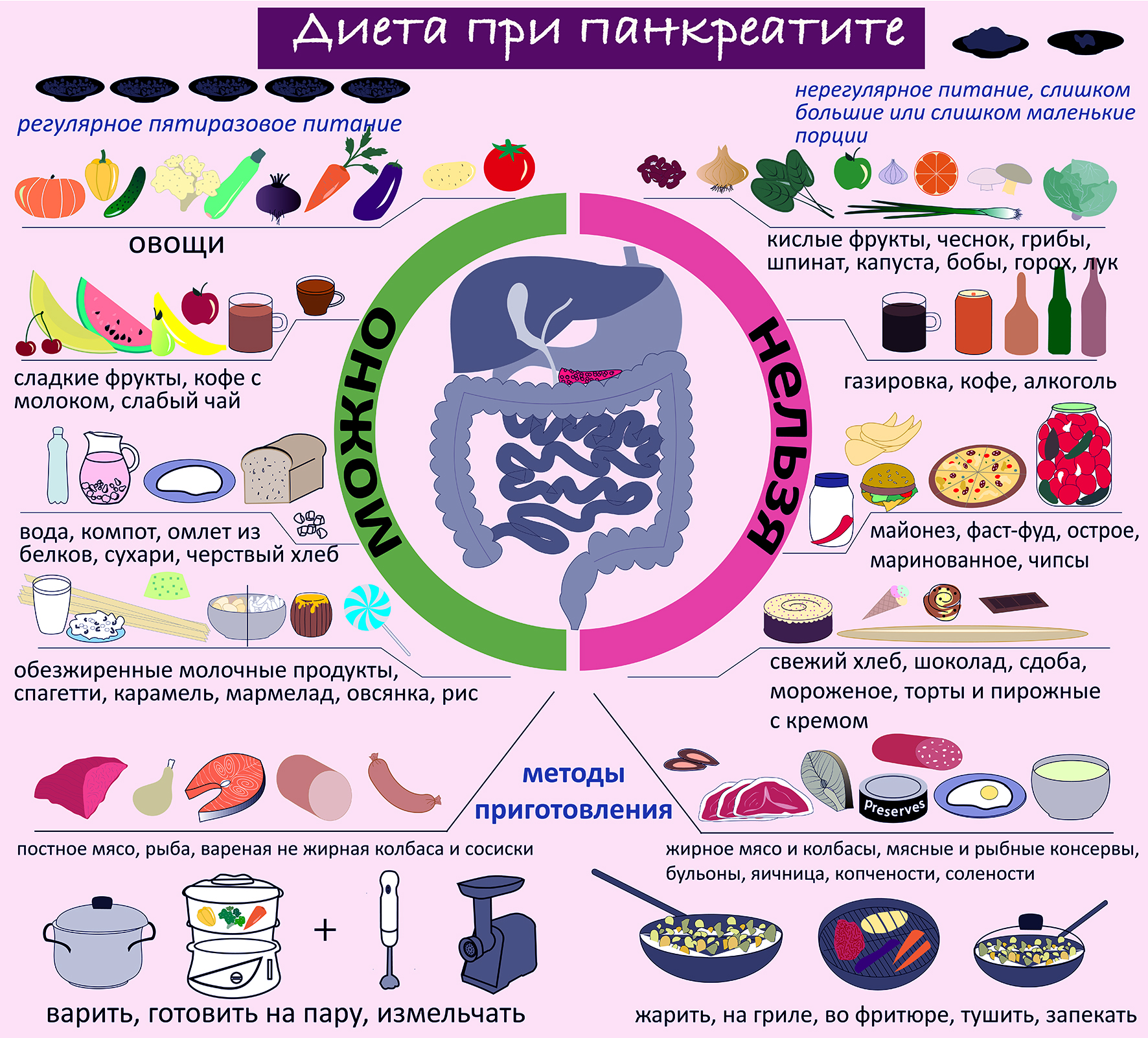
Диета при панкреатите
После острого приступа или обострения хронического панкреатита, первые 3-4 дня – необходимо строгое соблюдение полного голода, можно употреблять только минеральную воду без газа. Диетическое питание начинается не раньше, чем с четвертого дня. В лечебных учреждениях назначают, по общей, принятой методике диетическое питание при панкреатите – диету № 5.
В основе диеты:
- принимать пищу малыми порциями 5-6 раз в день, исключив перекусы;
- отказаться от всех продуктов, усиливающих кислотообразование в желудке;
- не употреблять пищу, провоцирующую активную работу ферментов железы;
- употреблять блюда, приготовленные по принципу «тщательной обработки» и «уменьшения механического воздействия» на органы пищеварения;
- продукты нужно готовить на пару или отваривать;
- употреблять пищу в протертом или измельченном виде;
- любые виды масел – сливочное или растительное – добавлять в готовые блюда.
Масло добавляют в холодном виде, не допуская его термической обработки, обжарки, т.к., образуются вещества, вредные для поджелудочной железы и желчного пузыря. Необходимо исключить потребление продуктов после обжаривания, приготовления на гриле, копчения, смоления;
- диетическое питание должно сопровождаться обильным питьем. Воспаление поджелудочной железы сопровождается водно-электролитными нарушениями, большими потерями воды в организме.
Разрешено употреблять в питание:
- овощи (отварные, приготовленные на пару или тушеные) – кабачки, морковь, тыква;
- из супов: только овощные (кроме щей, борща – не использовать белокочанную капусту, лук, чеснок); при отсутствии обострения можно – супы на вторичном мясном бульоне;
- постное мясо, птицу или рыбу (отварные или приготовленные на пару);
- отварная лапша или вермишель;
- каши (сваренные на воде) – из овсянки, риса, гречки, кроме пшенной;
- омлет, творожные запеканки (паровые);
- из напитков, можно: чай некрепкий, компот, кисель.
Продукты, запрещенные к потреблению:
- все кислые, острые и жирные блюда;
- консервированные продукты и соленья;
- острые специи и приправы;
- жирные мясные бульоны;
- мясные субпродукты (колбаса, сосиски, сардельки и т.д.), копчености;
- жирная рыба (сом, палтус, семга, карп, кефаль), икра;
- бараний и свиной жиры;
- йогурты, глазированные сырки и жирная сметана;
- из овощей: репа, редис, шпинат, редька, щавель.
- из фруктов: цитрусовые и кислые;
- ржаной хлеб, пирожные, торты, карамель, шоколад и шоколадные конфеты;
- картошка фри, чизбургеры, хот-доги, чипсы, кириешки, орешки, др. т.п.
- из напитков: крепкий чай, какао, кофе, квас, газированные напитки;
- любые спиртные напитки, включая слабоалкогольные коктейли.
- из напитков: крепкий чай, какао, кофе, квас, газированные напитки;
- любые спиртные напитки, включая слабоалкогольные коктейли.
После обострения заболевания рекомендуется соблюдать диету не менее 8 – 9 месяцев. А далее правильное питание всю жизнь. Диета при хроническом панкреатите – это определенная культура питания, которая надолго входит в жизнь человека. Потому что даже небольшие отступления от привычного питания могут дать дополнительную нагрузку на функцию поджелудочной железы и вызвать приступы панкреатита.
Помочь и улучшить процессы пищеварения могут продукты жизнедеятельности полезных бактерий, их бактериальные ферменты. Длительно можно принимать, для улучшения усвоения питательных веществ и уменьшения нагрузки на поджелудочную железу, функциональное питание – Гармонию жизни. Продукт содержит живые лакто– бифидобактерии, продукты их жизнедеятельности с питательными, защитными механизмами действия на слизистые, пектин, уменьшающий бродильные процессы, газообразование, а главное нет белков коровьего молока и молочного сахара, что противопоказано при нарушении функции поджелудочной железы.
Соблюдение диетических рекомендаций – это важнейшее лечебное мероприятие, доступное и полностью зависящее от желания и воли каждого, в том нуждающегося.
Источник
