Обострение хронического панкреатита видео

Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Панкреатит — это заболевание, которым чаще всего страдают взрослые. Существует перечень факторов, которые способны спровоцировать приступ панкреатита.
Лечение в домашних условиях бывает весьма затруднительно, однако, есть некоторые способы, облегчающие состояние больного.
Немаловажно знать симптоматику и причины, которые приводят к обострению панкреатита — это поможет определить, как снять приступ.
Протекание болезни
Прежде, чем приступать к лечению или избавлению от приступа панкреатита, важно понимать суть процесса, происходящего в организме в этот момент.
Болезнь является неинфекционной и характеризуется воспалением поджелудочной железы. Факторы, которые которые этому способствуют различны, но все они приводят к усилению выработки ферментов органом.
Из-за того, что ферментативный состав становится более концентрированным, пищеварительный сок начинает вырабатывается сильнее и в большем количестве, происходит переваривание собственных тканей организма.
Если длительное время не предпринимать меры по устранению болезни, то есть риск появление некроза, т.е. отмирание тканевых участков пищеварительной системы.
Если какой-либо орган подвергся некрозу, даже если токовое происходит лишь в небольшой части, то нормальное его функционирование прекращается.
Заболевание разделяют на две формы:
- острую;
- хроническую.
Если пациент страдает от хронического панкреатита, лечить или поддерживать организма в нормальном состоянии должен его лечащий врач. Если же пациента настиг приступ, то важно знать, что делать в такой ситуации.
Причины и факторы панкреатита
Появление воспалительного процесса поджелудочной железы в острой форме провоцируется рядом факторов:
- Алкоголь. Злоупотребление алкогольными напитками (в некоторых случаях даже небольшое количество спиртосодержащей продукции) способно вызвать сильную боль в пищеварительной системе, в том числе и повлиять на поджелудочную железу. Из-за воздействия алкоголя на организм и необходимости отфильтровать и переварить поступающие алкогольный напиток, процесс оттока панкреатического сока замедляется. Именно это приводит к обострению болезни;
- Несбалансированный рацион питания. Острые, жирные и жареные продукты всегда считались вредными для употребления в пищу. Острый панкреатит часто провоцируется именно после употребление именно такой продукции. В особенности вредна еда с высоким содержанием жиров (имеются ввиду транс-жиры), поскольку она тяжело переваривается;
- Повреждение поджелудочной железы. Любая травма области живота может стать причиной повреждения поджелудочной железы. В результате явление приводит к нарушению нормального функционирования органа;
- Медикаментозные препараты. Прием некоторых медикаментов имеет определённое негативное воздействие на состояние поджелудочной железы. Зачастую обострение панкреатита провоцируется антибиотическими препаратами, иммунодепрессантами, кортикостероидами;
- Недоедание. Это относится к недостаточному употреблению в пищу продуктов, содержащих животный белок. Если белка в организме не хватает, то это приводит к развитию не только острого панкреатита, но и в дальнейшем его хронической формы;
- Камни. Подобное образование, передвигаясь в желчных путях, приводит к их закупорке и, соответственно, нормальный отток сока происходить не может. Вследствие появляется отёк на ткани органа и обострение заболевания;
- Болезни желудочно-кишечного тракта. В некоторых случаях острый панкреатит проявляется как следствие других заболеваний, относящихся к патологиям желудочно-кишечного тракта.
_____________________________________________________________________________________
Проект НетГастриту создавался с целью предоставления людям точной и актуальной информации медицинской тематики. Статьи пишутся профессионалами и, к сожалению, затраты на развитие тормозят развитие проекта. Если Вы хотите нас поддержать воспользуйтесь формой ниже.
Сделаем мир лучше вместе. Спасибо за внимание.
_____________________________________________________________________________________
Симптомы приступа панкреатита
Существует характерная симптоматика для острой формы болезни. Признаки приступа следующие:
- Ярко выраженный болевой синдром. Без данного проявления обострение панкреатита не происходит. Когда воспалилась поджелудочная, боль проявляться может самым различным образом. Проявляться болевой синдром может как постоянно, так и приступами. Пациент ощущает жгучую, ноющую, острую боль в области поджелудочной железы. Самое сильное проявление болевого синдрома наблюдается именно в указанной области, т.е. слева в верхней части живота. Наблюдать появление болевого синдрома зачастую приходится по прошествии получаса после приёма пищи или алкогольных напитков. В некоторых случаях появляется ирритация болевого синдрома в спину, левую ключицу, лопатку и руку. Если в таком состоянии пациент примет положении сидя, то это поможет успокоить поджелудочную железу болевой синдром должен ослабевать;
- Расстройство желудка. До 50% пациентов, страдающих острым панкреатитом, сталкиваются с данным симптомом. При этом стул характеризуется типичным резким, неприятным запахом и неоформленной консистенцией, кал содержит в себе непереваренные остатки жира;
- Тошнота, рвота. Особенностью такой симптоматики является то, что после приступа рвоты пациент не чувствует облегчение. В случае, если симптому сопутствует расстройство желудка, то это сулит обезвоживанием организма. Наблюдается снижение эластичности кожного покрова и его сухость. В случае, если пациента беспокоят частые приступы панкреатита, то это приводит к заострению черт лица;
- Закупорка протоков желчного пузыря. Обнаружить такое явление можно по красным небольшим пятнышкам в виде капелек на кожном покрове в районе живота и груди. Если слегка надавить на такое пятнышко, то оно не пропадает. Проявляется желтоватый оттенок на слизистых оболочках и кожном покрове из-за застоя желчи;
- Повышение температуры тела, появление озноба и одышки. Являются характерными признаками появления, если воспалился какой-либо орган. Симптом требует незамедлительного использования медикаментов, поскольку даже небольшая задержка с лечебными мероприятиями приводит к неприятным осложнениям.
Первая помощь при приступе панкреатита
Лучшим из вариантов избавить себя от боли при приступе и облегчить дискомфорт является обращение в службу скорой помощи.
Однако, панкреатит — заболевание, сопровождающееся очень сильным болевым синдромом, который терпеть достаточно сложно и сколько длиться подобный дискомфорт однозначно сказать невозможно.
Для избавления от сильной боли пользуются следующими рекомендациями:
- Исключить любые резкие движения, принять положение сидя и прижаться туловищем к коленям. Иными словами, сесть в позу эмбриона или принять аналогичное положение лежа;
- Первая помощь при панкреатите — приложить к области поджелудочной железы холод, лед или замороженный продукт. Это поможет снять воспаление;
- Если есть возможность, то ввести внутривенно Но-Шпу. Если пациент страдает от каких-либо сердечно-сосудистых заболеваний, делать это ни в коем случае нельзя;
- Не использовать препараты, в которых содержатся ферменты, например, не рекомендуется пользоваться Креоном или Панзинорм;
- Если больной чувствует, что наступает приступ рвоты или присутствует тошнота, как сопутствующий симптом, то нужно стимулировать искусственно такой приступ. Если не получается это сделать при помощи пальцев и надавливания на корень языка, то рекомендуется выпить несколько столовых ложек концентрированного раствора соли;
- Важно не забывать выпивать каждые 30 минут по 70-100 мл чистой воды.
Если пациенту сложно терпеть сильную боль, то разрешается использование для быстрого обезболивания:
- парацетамола;
- ибупрофена;
- метамизола;
- баралгина.
Лечение и диета
Адекватное лечение может назначить только лечащий врач, но оно всегда должно сопровождаться определенной диетой. После приступа используется диета номер 5. Следующие рекомендации помогут дома справиться с панкреатитом, но если ситуация тяжелая, то требуется медицинская профессиональная помощь:
после того, как больной столкнулся с обострением панкреатита, несколько дней не рекомендуется употреблять в пищу вообще. Это поможет облегчить состояние организма и прекратить выработку ферментов, провоцирующих спазмы и усугубляющих состояние пациента:
- Пить можно воду или чай;
- Из еды — небольшое количество сухарей;
- Необходимо использовать холодный компресс и прикладывать его на область поджелудочной железы, греть эту область ни в коем случае нельзя;
- Важно в первые дни соблюдать постельный режим и двигаться как можно меньше. Делать это необходимо до тех пор, пока не исчезнут полностью все симптоматические проявления болезни;
- По прошествии 5 дней после обострения заболевания разрешено включать постепенно в рацион продукты. Можно есть слизистые супы, каши, мясные блюда, приготовленные на пару;
- Пить рекомендуется кисель или кефир;
- Из гарниров рекомендуется употребление картофельного пюре или овощей;
- Приготовление пищи должно происходить исключительно при помощи тушения, отваривания или на пару.
Список препаратов, применяемых для избавления от проявлений болезни:
Препараты
Кетанов
Промедол
Фентанил
Новокаин
Панзинорм
Фестал
Мезим
Панкреатин
Видео – Хронический панкреатит
Профилактика панкреатита
Любой дискомфорт, появляющиеся в организме, причиняет существенные неудобства любому человеку.
Обострение панкреатита — явление не из приятных, а потому необходимо предпринять всевозможные меры для того чтобы не сталкиваться с ним повторно.
Первым делом следует определить фактор, спровоцировавший подобный дискомфорт. Сделать это необходимо максимально точно, поскольку в дальнейшем следует проконтролировать этот момент и не допускать воздействия негативного фактора на свое здоровье.
Если болезнь развивается в хронической форме и сопровождается нередкими приступами, то необходимо иметь всегда под рукой нужные медикаменты и соблюдать вышеуказанные рекомендации первой помощи.
Полное избавление от заболевания у взрослых возможно лишь после полной и тщательной корректировки образа жизни, а главное рациона питания. Если составить индивидуальный план питания (лучше это сделать при помощи специалистов, пройдя необходимое обследование), то есть вероятность того, что поджелудочная железа вернется в свое нормальное функционирование и приступы больше не будут беспокоить пациента.
Заключение
Несмотря на то, что панкреатит — это болезнь, которая требует постоянного и регулярного наблюдения за своим здоровьем, не стоит чувствовать себя при этом ущемленным. Диета, которая является основным моментом в избавлении от заболевания на самом деле лишь обычное правильное и рациональное питание, необходимое каждому человеку. Немного усилий для составления своего рациона и от болезни не останется и следа.
Источник
 Пациент на приеме у врача
Пациент на приеме у врачаЧасто у пациентов возникает вопрос о том, можно ли вылечить хронический панкреатит или нет. Это заболевание развивается, если оставить без внимания воспаление поджелудочной железы. Терапия этого заболевания включает в себя медикаментозное лечение, народные средства, хирургическое вмешательство.
Важно! Успех лечения зависит от многих факторов, среди которых длительность заболевания, интенсивность его проявлений, наличие сопутствующих недугов, возраст больного.
Лечебные мероприятия при хроническом панкреатите
Как можно вылечить хронический панкреатит? Необходимо избавиться от вредных привычек, которые оказывают негативное воздействие на поджелудочную железу, — это алкоголь, сигареты и наркотики. Они не только тормозят выздоровление, но и способствуют развитию злокачественных опухолей.
 Курение и алкоголь отягчают течение панкреатита
Курение и алкоголь отягчают течение панкреатита
Больной должен соблюдать лечебную диету, при которой полностью исключаются жирные и острые блюда. Дневной рацион делится на несколько приемов пищи небольшими порциями. В моменты обострения болезни применяется метод голодания, который должен проводиться в условиях стационара, больной будет под постоянным наблюдением.
Основные цели лечебного питания:
- Поступление в организм достаточного количества белков.
- Ограничение углеводов.
- Продукты не должны стимулировать активную работу поджелудочной железы.
Следующий шаг – это прием ферментов. Их задача заключается в следующем:
- Способствовать улучшению пищеварения.
- Облегчать боль.
- Подавлять производство поджелудочной железой собственных ферментов.
- Снижать общую нагрузку на больной орган.
При интенсивных болях и ухудшении общего состояния врач прописывает анальгетики и противовоспалительные препараты.
 Прием ферментов благотворно влияет на поджелудочную железу
Прием ферментов благотворно влияет на поджелудочную железу
Неплохо зарекомендовала себя при хроническом панкреатите фитотерапия. Но этот метод лечения применяется в момент ремиссии, когда прием лекарств закончен или ограничен. Чаще всего применяют такие рецепты:
- В пропорции 1:1 смешиваются ромашка, бессмертник и укроп, заливаются кипятком и настаиваются определенное время. После этого принимаются в виде отвара внутрь по 1/4 стакана после приема пищи.
- Берется 1 ст.л. ноготков и заливается 1 стаканом кипятка. Средство настаивается 1 час, после этого принимается до еды по 1/3 стакана.
- Можно приготовить отвар из девясила, мяты и череды, смешав эти травы в равных пропорциях. После этого смесь лекарственных растений заливается кипятком, кипятится на медленном огне 5 минут. Выпивается такое средство до еды по 1/3 стакана.
Важно! Несмотря на то что хронический панкреатит протекает не столь выражено, больной должен находиться в покое, в периоды обострения прописывается постельный режим.
 Отвар ноготков
Отвар ноготков
Лечение хронического панкреатита медицинскими препаратами
Можно вылечить хронический панкреатит медикаментами? Для этих целей применяются антациды и H2-гистаминоблокаторы. Самыми популярными из этой группы являются:
- Фамотидин.
- Алмагель.
- Ранитидин.
- Фосфалюгель.
H2-гистаминоблокаторы – это средства, позволяющие снизить кислотность желудочного сока, блокируя специфические рецепторы в его стенке.
Антацидные средства защищают стенки желудка от воздействия соляной кислоты. Больной может самостоятельно принимать эти лекарства, но консультация врача необходима.
Нередко врачи назначают людям с хроническим панкреатитом Омепразол. Он в состоянии снизить кислотность желудка. Но при избыточном применении лекарства в желудке выделяется слишком малое количество пепсина, от чего расщепление пищи нарушается.
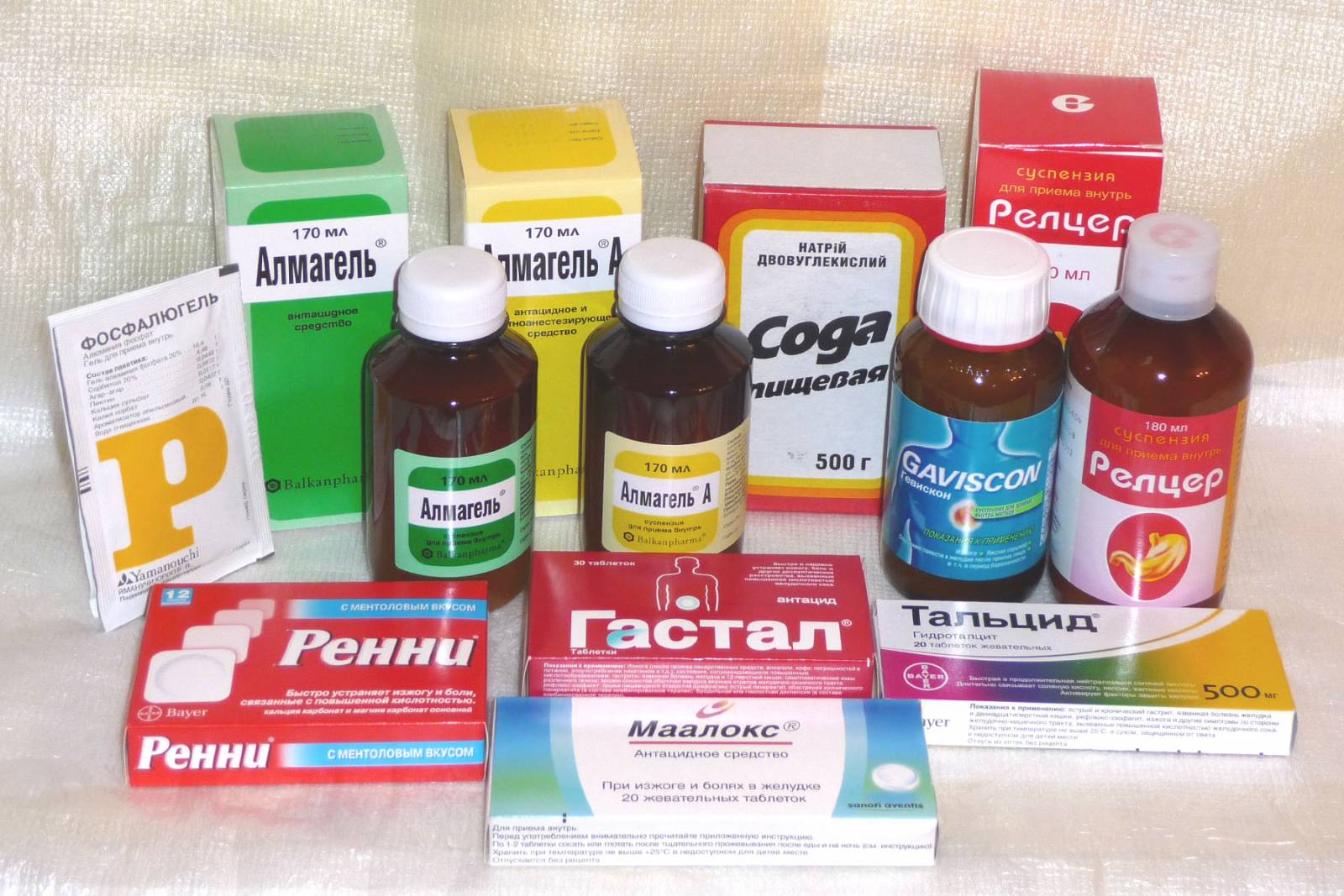 Наиболее популярные препараты при панкреатите
Наиболее популярные препараты при панкреатите
Как уже говорилось выше, при этом заболевании необходимы заменители ферментов, так как воспаленная железа не в состоянии вырабатывать собственные. В этом случае чаще всего применяют Панкреатин, Креон 800 и Креон 25 000.
При медикаментозном лечении хронического панкреатита учитываются и сопутствующие симптомы, которые так же необходимо устранять, а именно:
- Появление запоров.
- Проблемы с желчевыделением в печени.
- Метеоризм.
- Боли в области желудка.
- Высокая температура тела.
- Общая слабость и быстрая утомляемость.
Применение трав в лечении панкреатита
Вылечить хронический панкреатит народными средствами полностью не получится, но поддерживать организм в нормальном состоянии вполне возможно. Человек не может длительно принимать лекарства от заболевания.
Совет! В моменты затишья болезни можно перейти на травяные отвары. Только подбирать их нужно тщательно и желательно, чтобы это делал знающий человек. Лекарственные растения в состоянии нормализовать функцию органа и предотвратить развитие осложнений.
Но существуют и свои подводные камни, например, лечение травами может быть возможным для взрослого человека, их можно сочетать с лекарственными препаратами. Но говоря о хроническом панкреатите у ребенка, лучше всего довериться врачу и провести полный курс медикаментозной терапии. Если доктор посчитает нужным провести лечение травяными отварами, стоит последовать его советам.
Лекарственные растения могут заменить медикаменты в следующих случаях:
- При подборе растений, которые способствуют выведению желчи.
- Готовить противовоспалительные настои.
- Народная медицина предусматривает улучшение питания.
- Соблюдение диеты №5.
 Перед использованием трав посоветуйтесь с лечащим врачом
Перед использованием трав посоветуйтесь с лечащим врачом
Только врач сможет подобрать правильную тактику лечения, так как панкреатит развивается по-разному, имеется много причин возникновения болезни, у человека могут быть и другие сопутствующие недуги, способствующие возникновению заболевания.
Основные рекомендации по лечению хронического панкреатита
Важно! Если болезнь перешла в хроническую форму, могут возникать периоды обострения. Но заболевание приобретет вялотекущий характер. Опасность такого состояния заключается в том, что постепенно будет поражаться поджелудочная железа, это отрицательно скажется на всем организме.
Можно ли хронический панкреатит вылечить на 100 %? Полное излечение хронического состояния панкреатита невозможно, но если вовремя проводить лечение, то вести обычный образ жизни вполне реально.
К тому же больной человек должен будет придерживаться ряда правил, которые не позволят болезни распространяться дальше:
- Это, прежде всего, соблюдение диеты, если очень тяжело выполнить такое правило, хотя бы исключите из своего рациона продукты, которые могут привести к обострению болезни.
- Всегда иметь при себе ферменты и спазмолитики, которые назначит гастроэнтеролог.
- Регулярно посещать кабинет врача и проходить соответствующее обследование, особенно важно своевременно сдавать на анализы кал и кровь.
 Даже после лечения панкреатита пациенту необходимо продолжать наблюдаться у врача и сдавать анализы
Даже после лечения панкреатита пациенту необходимо продолжать наблюдаться у врача и сдавать анализы
Прогноз на выздоровление
Совет! Прогноз будет благоприятным, если больной будет соблюдать все рекомендации врача. Главное — это отказ от алкоголя и соблюдение диеты. При соблюдении этих условий обострения будут проявляться крайне редко.
Если хронический панкреатит развился на фоне приема алкоголя, то прогноз выживаемости с учетом правильного лечения, в среднем, составляет 10 лет. При регулярном употреблении алкогольных напитков продолжительность жизни сокращается. Только выполнение всех правил при лечении позволяет добиться длительной и стойкой ремиссии.
Источник
Статистика утверждает, что панкреатит в последние годы стал весьма распространенным заболеванием. Например, в нашей стране на 100 000 человек населения встречается 27,4–50 случаев хронического панкреатита, примерно такая же картина и в европейских странах[1]. Увеличивается и количество больных, страдающих от острой формы заболевания: в России частота случаев колеблется от 10 до 13% от общего числа пациентов с хирургическими патологиями органов брюшной полости[2].
Панкреатит: виды, причины и симптомы заболевания
В медицине панкреатит определяется как воспалительное заболевание поджелудочной железы — одного из важнейших человеческих органов, отвечающего за выработку пищеварительного сока и играющего одну из ключевых ролей во всем процессе переваривания и усваивания пищи. Согласно классификации выделяется несколько основных форм панкреатита:
- Острый панкреатит, при котором происходит активизация пищеварительных ферментов в самой поджелудочной железе, в результате чего поражаются ее ткани — происходит «самопереваривание» органа, сопровождающееся отеком и некрозом клеток, а также возможным поражением окружающих тканей и органов. Причинами острого панкреатита могут быть заболевания желчных протоков (35%), травмы живота, отравления, тяжелые аллергические реакции. Но один из главных факторов, провоцирующих заболевание — злоупотребление алкоголем (55% случаев вызвано именно этой причиной)[3].
- Острый рецидивирующий панкреатит напоминает легкую форму острого панкреатита, но характеризуется повторными приступами различной степени интенсивности. Диагностировать эту форму очень трудно.
- Хронический панкреатит (ХП) — самостоятельное, медленно прогрессирующее заболевание поджелудочной железы, которое отличается чередованием периодов обострений и ремиссий. Традиционно одной из основных причин развития ХП также считается злоупотребление алкоголем (60–70%)[4]. Кроме того, вызвать заболевание способно и неправильное питание с преобладанием жирной и острой пищи, провоцирующее чрезмерную нагрузку на поджелудочную железу. Иногда ХП возникает как следствие распространения на железу язвы желудка или двенадцатиперстной кишки. Выделяются две основные стадии заболевания. Первая может длиться несколько лет, при этом больного практически ничто не беспокоит. Эта стадия без должного лечения неминуемо перейдет в следующую, на которой поражения органа оказываются весьма серьезными, симптомы проявляются уже постоянно и при этом часто возникают периоды обострения.
Для острого и хронического панкреатита в стадии обострения характерны три общих симптома: резкая и сильная боль в верхней части живота, опоясывающая тело или отдающая в спину, обильная рвота, не приносящая облегчения, и напряжение мышц верхней части живота, выявляемое на обследовании.
Любая форма панкреатита рано или поздно приводит к ферментной недостаточности поджелудочной железы, проще говоря — нехватке пищеварительных ферментов. Симптомы ферментной недостаточности при панкреатите обычно весьма ярко выражены — это метеоризм, изжога, тошнота, полифекалия. Один их характерных признаков — наличие в кале непереваренных комочков пищи и большого количества жиров. Так происходит из-за того, что пищеварительная система не справляется с перевариванием еды, которая остается в просвете кишечника и раздражает его, при этом поступление в кровь питательных веществ существенно снижается. Из-за слабого усвоения питательных веществ у больного со временем возникает авитаминоз, анемия и как результат — общее истощение организма.
Чем может быть спровоцировано обострение хронического панкреатита и сколько оно длится
Хронический панкреатит — заболевание коварное, человек может спокойно жить и не ощущать симптомов достаточно долго. Но что же играет роль «спускового крючка» в переходе заболевания в фазу обострения? Те же самые причины, которые вызывают развитие самого заболевания.
- Во-первых, острый приступ панкреатита появляется из-за нарушения режима питания. Переедание, особенно если в постоянном меню большое количество острых и жирных блюд, фастфуда, копченостей и консервов, неминуемо приводит к чрезмерной нагрузке на больной орган.
- Во-вторых, это все то же легкомысленное отношение к алкоголю — употребление спиртного даже в относительно небольших дозах может перевести заболевание в острую стадию.
- В-третьих, толчком может стать интоксикация при ОРВИ или приеме некоторых лекарственных препаратов: хроническим больным стоит осторожно относиться к любой медикаментозной терапии, особенно если она не была назначена врачом.
- В-четвертых, спровоцировать начало приступа панкреатита могут некоторые аутоиммунные заболевания (например муковисцидоз), физическое переутомление или хронический стресс.
Первым и главным сигналом о начале приступа является появление острой боли в области эпигастрия, иногда иррадиирущей в спину или область сердца, — этот симптом характерен для 80–90% всех пациентов[5]. После приема пищи болевые ощущения обычно усиливаются, снизить их можно, приняв положение сидя или наклонившись вперед. Иногда боль невозможно устранить приемом обезболивающих, а при нарастании ее интенсивности возможны даже болевой шок и потеря сознания.
Боли при обострении панкреатита могут появляться через час-два после приема жирной или острой пищи. Бывает, что приступ панкреатита начинается и позже — спустя 6–12 часов. Еще бóльшая «отсрочка» нередко наблюдается после злоупотребления алкоголем — она может достигать двух или даже трех суток. Во врачебной практике отмечались случаи начала приступа в ближайшие минуты в результате употребления холодных шипучих напитков. В отдельных случаях боль вообще не имеет очевидной связи с приемом пищи.
По мере обострения хронического панкреатита у пациента возникает специфическая горечь в полости рта, белесоватый налет на языке, снижение аппетита, тошнота, рвота, не улучшающая самочувствие больного. Точно ответить на вопрос «Сколько длится приступ панкреатита?» сложно — от часа до нескольких суток, а сам период обострения панкреатита с регулярно повторяющимися приступами — от недели и более.
Самостоятельно лечить обострение нельзя: по статистике, примерно 15–20% больных погибают от осложнений, возникших именно во время приступа[6]. При его начале нужно немедленно вызвать бригаду скорой медицинской помощи, а до ее приезда рекомендуется выполнить несколько простых рекомендаций, позволяющих немного облегчить состояние больного.
Первая помощь при приступе
Формула первой помощи проста — «холод, голод и покой». Больному при приступе необходимо как можно скорее обеспечить все три ее составляющие:
- полностью исключить прием любой пищи и жидкостей (кроме чистой прохладной воды), чтобы снять нагрузку с поджелудочной железы — этот запрет будет действовать до того момента, пока состояние человека не придет в норму;
- уложить больного в постель на спину, при рвоте допустимо принять положение на боку с прижатыми к животу коленями;
- приложить холодный компресс к области поджелудочной.
Самостоятельно принимать лекарственные препараты в этом случае запрещено — грамотная помощь при обострении панкреатита может быть оказана только врачом в условиях стационара. Именно там пациент пройдет обследование, и на основании комплекса диагностических мероприятий ему будет назначена адекватная терапия. В этот комплекс входит пальпация, лабораторная диагностика, включающая развернутый клинический, биохимический анализ крови и бактериологическое исследование экссудата брюшной полости (выполняется при проведении операции), исследование ферментов и инструментальная диагностика — УЗИ органов брюшной полости, и по показаниям — МРТ, компьютерная томография (рентгенография).
В ходе лечения выраженную боль снимают при помощи анальгетиков и спазмолитиков, последние также необходимы для восстановления нормального оттока панкреатического сока. При обнаружении инфекции или при операции назначаются антибактериальные препараты. Для снижения активности поджелудочной возможно назначение антагонистов соматотропина. По показаниям проводится откачивание желудочного содержимого и интенсивная дезинтоксикационная терапия.
В период обострения панкреатита применение ферментных препаратов противопоказано.
Для корректировки изменений в организме больного применяется соответствующее симптоматическое лечение, которое может включать препараты, поддерживающие работу сердца, нормализующие артериальное давление и другие.
Если у пациента развивается омертвение тканей поджелудочной железы — панкреонекроз, — проводится операция по их удалению.
Что можно сделать после обострения
После снятия приступа панкреатита лечение должно быть направлено в первую очередь на поддержку функции поджелудочной железы и ее способности полноценно переваривать поступающую в организм пищу. Поджелудочная железа не способна самовосстанавливаться, а значит, работать без поддержки при хроническом панкреатите она не может. Именно поэтому одним из главных направлений лечения в период ремиссии является ферментная терапия — та самая, которая не разрешается при обострении болезни.
Заместительная ферментная терапия не способна восстановить поджелудочную железу, но может взять на себя часть ее функций. Соответствующие ферментные препараты назначаются длительно, иногда пожизненно — с их помощью организм человека полноценно получает все необходимые ему питательные вещества из пищи.
Но это не единственная функция ферментосодержащих препаратов: доказана их способность купировать сам болевой синдром и минимизировать секреторную функцию поджелудочной железы, обеспечивая ей функциональный покой. Эта способность реализуется за счет механизма обратного торможения выработки ферментов.
Кроме ферментной терапии, больному назначается специальная диета, также снижающая нагрузку на пораженный орган. Рекомендуется отказаться от животных жиров, кислой, жареной, соленой, копченой пищи, крепких бульонов и супов на их основе. И, конечно, под полный запрет попадают алкоголь и курение.
Снятие приступов при хроническом панкреатите и особенно последующая профилактика панкреатической недостаточности требуют от врача и пациента долгой и слаженной совместной работы. Самолечение в этом случае легко может привести к серьезным осложнениям, чреватым угрозой для жизни.
Источник
