Оценка тяжести течения панкреатита
Оглавление темы “Перфоративная язва. Панкреатит.”:
1. Язва анастомоза. Синдром Делафуа.
2. Острые поверхностные поражения слизистой. Желудочно-кишечное кровотечение из неизвестного источника.
3. Прободные гастродуоденальные язвы. Клиника гастродуоденальных язв.
4. Диагноз прободения язвы. Признаки прободения язвы.
5. Лечение прободной язвы. Какие пациенты требуют окончательной операции при перфоративной язве?
6. У каких больных радикальная операция при прободной язве допустима? Оперативное лечение перфоративной язвы: простое ушивание.
7. Оперативное лечение: радикальная операция при перфоративной язве. Целующиеся язвы. Лапароскопическое лечение прободных язв.
8. Неоперативное лечение прободных язв. Антибиотики при прободных язвах.
9. Острый панкреатит. Классификация панкреатита. Течение панкреатита.
10. Четвертая неделя панкреатита. Оценка тяжести панкреатита.
Четвертая неделя панкреатита. Оценка тяжести панкреатита.
Пациент с неинфицированным панкреатическим и(или) перипанкреатическим некрозом, у которого относительно благополучное течение заболевания ранее не требовало оперативной коррекции, вступает в эту позднюю фазу. Мы не знаем, какая часть некротизированной паренхимы может рассосаться самостоятельно, но знаем, что даже большие некротизированные участки могут как реабсорбироваться, так и вторично инфицироваться с формированием панкреатического абсцесса.
Это — локальный нагноительный процесс, развившийся уже после купирования общего панкреатического воспаления. Следовательно, клиническая картина, ведение больного и прогноз при таком абсцессе отличаются от таковых при инфицированном панкреонекрозе. В этой стадии могут также возникать и подвергаться инфицированию псевдокисты.

Оценка тяжести острого панкреатита
Как правило, для острого панкреатита характерны неспособность к самостоятельному разрешению или драматические системные эффекты. Чтобы оптимизировать лечение больного, предотвратить гнойные осложнения и оценить прогноз заболевания, важно как можно раньше распознать, что приступ серьезен. Сообщалось, что уровни специфических панкреатических ферментов или медиаторов в острой фазе коррелируют с тяжестью острого панкреатита и его исходом, но маловероятно, чтобы для оценки степени корреляции было достаточно 1—2 биохимических тестов,
Темно-коричневый или грязный перитонеальный выпот свидетельствует о геморрагическом панкреонекрозе (т.е. тяжелом острого панкреатите). Это требует перитонеальной аспирации, которая представляет собой инвазивную процедуру и не является рутинной в ранней фазе ОП.
Для оценки тяжести острого панкреатита разработано много систем подсчета данных. Большинство из них основано на учете клинических и лабораторных показателей, которые отражают интенсивность воспалительного процесса. Например, в Великобритании очень популярен метод Имре, в то же время любой студент-медик в мире знает критерии шкалы Рэнсона.
Система APACHE II полезна для оценки любого воспалительного заболевания, но лучше, чем любая другая система, она зарекомендовала себя для прогнозирования исхода ОП. Советуем вам пользоваться этой информативной и легко доступной системой подсчета. Пациент со значением APACHE II >8 страдает тяжелым ОП. Динами’ ческая КТ с контрастным усилением полезна для диагностики острого панкреатита и оценки его степени тяжести.
Однако диагностика острого панкреатита и оценка тяжести его течения на основании только клинических данных оказываются не хуже. Кроме того, получены данные, что КТ с контрастным усилением может увеличить микроваскулярные нарушения в паренхиме железы. К тому же КТ-находки в 1-ю неделю Острый панкреатит очень редко влияют на ведение больного. Надеемся, вы избегаете применять КТ в ранней фазе заболевания и оставляете это исследование для случаев, когда диагноз ОП вызывает сомнения. Однако УЗИ следует выполнить хотя бы для подтверждения или исключения холелитиаза.
P.S. Шкала Имре—Рэнсона (Рэнсона): 11 признаков оценки тяжести острого панкреатита, пять из которых (возраст, лейкоцитоз, гипергликемия, сывороточные лактатдегидрогеназа и аспартатаминотрансфераза) оценивают при поступлении, а 6 (уменьшение гематокрита, гиповолемия, гипокальциемия, гипоксемия, азот мочевины крови, гипоальбуминемия) в течение 48 ч после поступления. Наличие трех и более симптомов указывает на вероятность системных осложнений, четырех и более — на высокую летальность.
– Вернуться в оглавление раздела “Неотложная хирургия.”
Источник
Острый панкреатит в настоящее время – одна из актуальнейших проблем хирургии, что связано с ростом заболеваемости, особенно такой его формы, как панкреонекроз, наблюдающийся у 10-25% всех больных острым панкреатитом с летальностью от него 20% и более [2, 3]. С учетом этого, а также сложности диагностики, непредсказуемости течения, трудностей в лечении и определении прогноза проблема острого панкреатита и панкреонекрозов приобретает медико-социальную значимость [3, 11]. В определении тяжести и прогноза острого панкреатита большое внимание уделяют интегральным системам, таким как APACHE II и Ranson. Однако ряд авторов [1, 6, 12] считают эти шкалы сложными и обременительными, требующими использования сложной аппаратуры и длительного времени для определения показателей, что затрудняет их применение в экстренной хирургии.
Кроме того, указывают, что данные шкалы слабо адаптированы к условиям отечественного здравоохранения [8] и полноценное их использование возможно только в хорошо оснащенных клиниках, поэтому поиск доступных и информативных методов диагностики, определения тяжести и прогноза острого панкреатита продолжается.
В связи с этим нами поставлена цель – изучить концентрацию лейкоцитов крови, лейкоцитарный индекс интоксикации (ЛИИ), определяемый по разработанной нами формуле [5], концентрацию лимфоцитов крови, а также показатели шкал APACHE II и Ranson у больных острым панкреатитом.
Следует указать, что показатели шкал APACHE II и Ranson мы оценивали зачастую ретроспективно.
С 2001 по 2010 г. перечисленные выше показатели изучены нами у 92 больных острым панкреатитом, лечившихся в хирургическом отделении центральной клинической медико-санитарной части Ульяновска. В числе больных были 61 мужчина и 31 женщина в возрасте от 29 до 83 лет.
Формула ЛИИ, применяемая нами, проста и легко запоминаема и в отличие от формулы ЛИИ Я.Я. Кальф-Калифа может быть использована непосредственно у постели больного. При этом она позволяет судить о степени тяжести заболевания и прогнозе по степени нейтрофильного сдвига в количественном выражении [5].
Что касается концентрации лимфоцитов крови, то ее снижение расценивается как иммунодефицит [1, 4]. В частности, указывается, что худшая выживаемость была у больных, у которых уровень лимфоцитов был ниже 18% [1].
В условиях экстренной хирургии важно также, что время, требуемое для получения результатов определения содержания лейкоцитов и лимфоцитов крови и ЛИИ, равно времени, в течение которого производится общий анализ крови.
На основании клинических и лабораторных показателей все больные по степени тяжести течения заболевания были разделены на две группы. При этом мы придерживались критериев, предложенных в классификации панкреатитов, принятой в Атланте (1992 г.) [9]. Согласно этой классификации, острый панкреатит может быть средней и тяжелой степени.
В первую группу вошли 52 больных с отечной формой панкреатита и очаговым панкреонекрозом, имевших сходство по лабораторным показателям и клиническому течению, не превышавшим средней степени тяжести. Во всех наблюдениях отмечено выздоровление.
Вторую группу составили 40 пациентов с субтотальными и тотальными панкреонекрозами, отличавшимися тяжелым и крайне тяжелым клиническим течением, с более неблагоприятными лабораторными показателями. В этой группе в 9 наблюдениях имел место летальный исход.
Перечисленные выше показатели изучены в обеих группах на момент поступления больных и после окончания лечения (табл. 1).
Анализ концентрации лейкоцитов крови свидетельствует, что внутри обеих групп пациентов различия по этому показателю при поступлении и к концу лечения были статистически достоверны и выше при поступлении в обеих группах (p<0,05), но при сравнении между группами как при поступлении, так и к концу лечения не имели статистически достоверных различий (p>0,1).
ЛИИ при сравнении на момент поступления и к концу лечения внутри каждой группы были достоверно выше при поступлении в обеих группах пациентов (p<0,001), а их сравнение при поступлении и к концу лечения между обеими группами показало статистически более высокую достоверность различий (p<0,01 и p<0,001) во второй, более тяжелой группе больных.
Такая же закономерность, но только в сторону статистически достоверного снижения (p<0,001) к концу лечения наблюдалась при анализе концентрации лимфоцитов крови.
Балльный анализ по APACHE II на момент поступления и после окончания лечения внутри каждой группы показал, что более высокие значения на момент поступления в группе больных отечным панкреатитом и очаговым панкреонекрозом не были статистически достоверными (p>0,5).
Однако этот показатель в более тяжелой группе с тотальным и субтотальным панкреонекрозом при поступлении был статистически достоверно выше при сравнении с показателями на конец лечения (p<0,001). Этот же показатель при его сравнении на момент поступления и к концу лечения между обеими группами был достоверно выше при поступлении у более тяжело больных (p<0,001), но к концу лечения у этих же пациентов он был недостоверно выше (p>0,5).
Что касается показателя шкалы Ranson, то внутри каждой группы он был достоверно выше на момент поступления в обеих группах пациентов (p<0,02 и p<0,001).
Этот же показатель при его сравнении между обеими группами был недостоверно выше при поступлении у больных с более тяжелым панкреонекрозом (p>0,1), а при сравнении к концу лечения между обеими группами он был достоверно выше в первой группе (p<0,001), что несколько противоречит логике течения панкреатитов. Однако сравниваемые показатели не превышали значений, присущих тяжелому течению панкреатита (3 балла и более).
Для установления прогностической значимости перечисленных выше показателей они изучены на момент поступления у выздоровевших и у умерших пациентов (табл. 2).
Из этих данных следует, что концентрация лейкоцитов крови была недостоверно выше при поступлении (p>0,1) у больных, умерших от прогрессирования панкреонекроза.
В то же время ЛИИ на момент поступления был достоверно выше, а концентрация лимфоцитов – достоверно ниже в группе умерших больных (p<0,01 и p<0,001). Нами установлено, что сохранение концентрации лимфоцитов на уровне 5-10% в течение 5-7 дней являлось неблагоприятным прогностическим признаком. Другие авторы считают, что прогноз ухудшается при показателе лимфоцитов 18% и ниже [1]. Показатели шкал APACHE II и Ranson также имели высокую прогностическую значимость (p<0,01 и p<0,05).
При анализе концентрации лейкоцитов крови установлено, что она не всегда отражает тяжесть состояния больных и не имеет прогностического значения.
В то же время ЛИИ статистически достоверно выше, а концентрация лимфоцитов достоверно ниже в более тяжелой группе пациентов при их поступлении. Это свидетельствует о том, что данные показатели достоверно отражают степень тяжести состояния больных.
Следует указать, что ЛИИ и концентрация лимфоцитов крови имеют и прогностическую значимость, что совпадает с данными, полученными нами ранее [5]. В отношении ЛИИ, вычисляемого по предложенной нами формуле, наряду с ее положительными качествами указывается и на ее недостатки [7]. Однако определение ЛИИ и количества лимфоцитов на момент поступления больных и на первых этапах лечения, по нашему мнению, может быть скрининговым методом, помогающим оценить тяжесть состояния больных и прогнозировать течение заболевания.
Что касается показателей шкалы APACHE II, то в основном они соответствовали тяжести состояния больных и имели прогностическую значимость, но, по нашим данным, показатель APACHE II в тяжелой группе больных (см. табл. 1) незначительно превышал 6 баллов на момент поступления, что противоречит данным других авторов, считающих, что к тяжелой группе относятся пациенты, имеющие 8 баллов и более [10].
В отношении показателя шкалы Ranson следует отметить, что он отражал тяжесть состояния пациентов в более тяжелой группе и имел прогностическую значимость.
Сравнивая наши данные о показателях шкал APACHE II и Ranson в оценке тяжести течения и определении прогноза острого панкреатита, можно сказать, что шкала Ranson являлась более специфичной и чувствительной, чем система APACHE II, что совпадает с мнением других авторов [8], но противоречит данным E. Bredley [9, 10].
Таким образом, ЛИИ и концентрация лимфоцитов крови, а также показатели шкалы Ranson достоверно отражали степень тяжести состояния больных острым панкреатитом, а также имели прогностическое значение. В то же время концентрация лейкоцитов крови и показатели системы APACHE II в меньшей мере отражали тяжесть состояния больных.
Источник
Оглавление темы “Перфоративная язва. Панкреатит.”:
1. Язва анастомоза. Синдром Делафуа.
2. Острые поверхностные поражения слизистой. Желудочно-кишечное кровотечение из неизвестного источника.
3. Прободные гастродуоденальные язвы. Клиника гастродуоденальных язв.
4. Диагноз прободения язвы. Признаки прободения язвы.
5. Лечение прободной язвы. Какие пациенты требуют окончательной операции при перфоративной язве?
6. У каких больных радикальная операция при прободной язве допустима? Оперативное лечение перфоративной язвы: простое ушивание.
7. Оперативное лечение: радикальная операция при перфоративной язве. Целующиеся язвы. Лапароскопическое лечение прободных язв.
8. Неоперативное лечение прободных язв. Антибиотики при прободных язвах.
9. Острый панкреатит. Классификация панкреатита. Течение панкреатита.
10. Четвертая неделя панкреатита. Оценка тяжести панкреатита.
Острый панкреатит. Классификация панкреатита. Течение панкреатита.
Все в хирургии сложно до тех пор, пока не научишься что-либо делать хорошо, тогда именно это становится простым. Роберт Е. Кондон
Большинство приступов острого панкреатита (ОП) протекают в слабовыраженной или умеренной форме и разрешаются самостоятельно. Эта глава касается в основном осложнений ОП, которые могут потребовать неотложного оперативного пособия.
Классификация острого панкреатита
Экстренное хирургическое вмешательство обычно является средством лечения необычных некротических или нагноительных осложнений тяжелых форм ОП. Спектр осложнений, развивающихся вследствие тяжелого приступа ОП любой этиологии, довольно широк:
• панкреатический и перипанкреатический некроз,
• инфицированный панкреатический и перипанкреатический некроз,
• панкреатический абсцесс,
• ложная киста,
• инфицированная ложная киста.

Течение заболевания
Помните: неосложненный приступ панкреатита — это «болезнь одной недели». Отсутствие тенденции к выздоровлению и сохраняющиеся более 7 дней симптомы воспаления поджелудочной железы могут скрывать зреющие осложнения. Лучше понять это чреватое осложнениями заболевание и возможные подходы к его лечению можно, рассмотрев динамику его развития — неделя за неделей.
Первая неделя панкреатита: воспаление
В этой фазе острое воспаление проявляется воспалительным инфильтратом, который состоит из поджелудочной железы и окружающих структур, — это так называемая панкреатическая флегмона. Воспалительные медиаторы (цитокины), которые обильно присутствуют в грязно-коричневом геморрагическом экссудате при тяжелом ОП, обусловливают как локальную, так и системную клиническую картину воспаления. Системные проявления ОП (дыхательная и почечная недостаточность) зависят от интенсивности процесса и количества медиаторов воспаления проникающих в забрюшинное пространство, брюшную полость и систему кровообращения.
Вторая неделя панкреатита: некроз
Эта фаза начинается в конце 1-й недели. В некротический процесс могут вовлекаться поджелудочная железа и окружающие структуры. Забрюшинное распространение некроза ускоряют активированные панкреатические протеолитические ферменты.
Тяжесть болезни и прогноз зависят от распространенности и глубины тканевого некротического процесса (иногда охватывающего все забрюшинное пространство), а также от присоединившейся вторичной инфекции.
Заполнение экссудатом сальниковой сумки приводит к формированию так называемых острых перипанкреатических жидкостных скоплений, которые могут рассосаться самостоятельно либо трансформироваться в панкреатическую псевдокисту.
Третья неделя панкреатита: инфицирование
Это – фаза инфицирования. При соответствующих диагностических возможностях можно зафиксировать инфицирование некротизированных тканей уже середине 2-й недели, но пик его приходится на третью неделю. Микрофлора видимо, проникает из близлежащей толстой кишки.
В результате возникает нагноение панкреатического и(или) перипанкреатического некроза, в то время как вторичное инфицирование псевдокисты приводит к ее нагноению (более редкий и более доброкачественный процесс). Сочетание некроза и инфекции в этой стадии значительно утяжеляет клиническую картину, проявляясь в виде локального и системного воспалительного синдрома. Инфицированный панкреонекроз может протекать относительно легко, тогда как распространенный стериль-ный некроз способен привести к летальному исходу, что зависит, видимо, от индивидуального ответа пациента.
– Также рекомендуем “Четвертая неделя панкреатита. Оценка тяжести панкреатита.”
Источник

В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
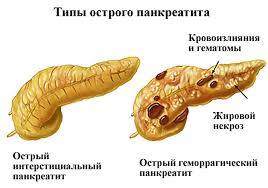
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
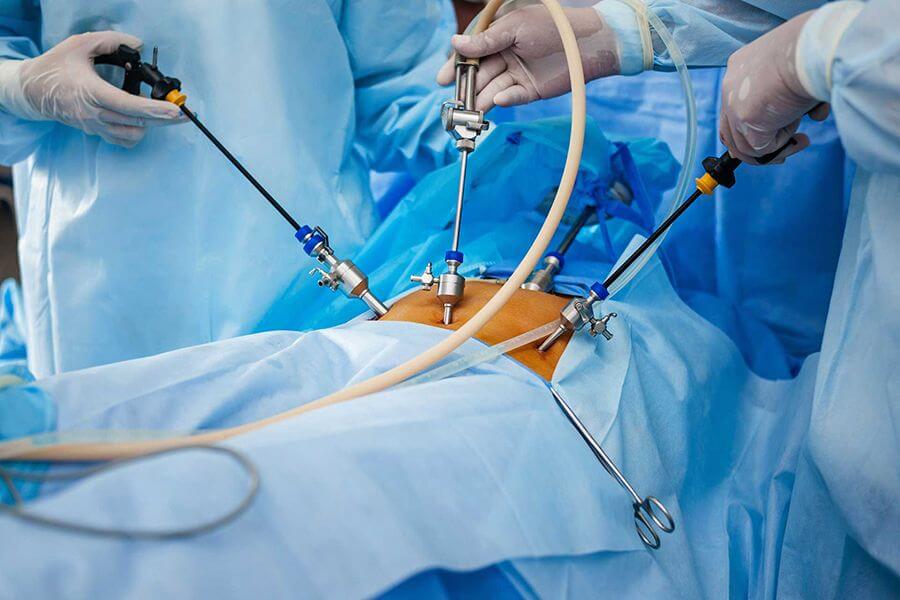
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
