Острый деструктивный панкреатит этиология и патогенез
Патогенез острого панкреатита
Наиболее признанной является ферментативная теория ОП, согласно которой проявления заболевания складываются в результате общего и локального действия ферментов поджелудочной железы.
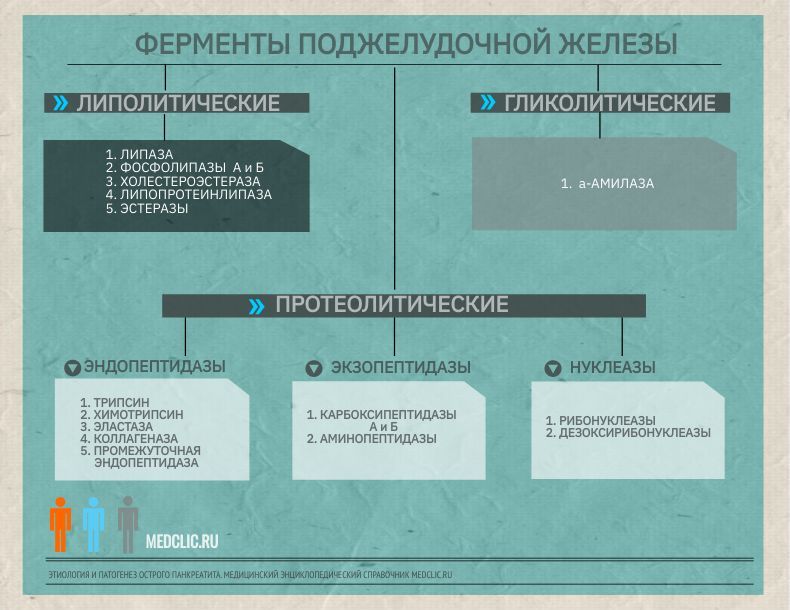
Ферменты поджелудочной железы

Фазы патогенеза
Развитие острого панкреатита происходит с последовательной сменой фаз:
- Липолиз;
- Протеолиз;
- Демаркационное воспаление и нарушение микроциркуляции;
- Панкреатическая токсемия.
Липолиз
При воздействии этиологических факторов активируются липаза и фосфолипазы. Фосфолипазами повреждается мембрана клеток, липаза, попадая в клетку вызывает гидролиз триглицеридов с образованием жирных кислот – происходит жировой некроз.
При благоприятном течении вокруг очага жирового некроза формируется демаркационная воспалительная реакция, процесс может отграничиться и этим завершиться.
При неблагоприятном течении начинается следующая фаза.
Протеолиз
- В результате жирового некроза и накопления жирных кислот снижается внутриклеточный pH, что ведет к активации трипсина.
- Трипсин высвобождает и активирует ферменты клеточных лизосом:
- Эластазу;
- Коллагеназу;
- Карбоксипептидазу;
- Химотрипсин.
- Эластаза разрушает соединительную ткань, очаги некроза расширяются и сливаются.
Демаркационное воспаление и нарушение микроциркуляции
- Вокруг очагов некроза расширяется зона демаркационного воспаления, активируется калликреин-кининовая, тромбиновая и плазминовая системы.
- Активированные кинины увеличивают проницаемость сосудистой стенки, вызывают нарушения микроциркуляции, нарастание отека, экссудация в брюшную полость и парапанкреатическую клетчатку.
- Прогрессируют лимфотромбозы, отек, протеолиз и липолиз, формируется геморрагический некроз.
- Активированная фосфолипаза стимулирует выработку простагландинов и других медиаторов воспаления, что ведет к системным нарушениям гемодинамики, сердечной деятельности и дыхательной недостаточности.
Фаза панкреатической токсемии
Цитокины и токсины, образующиеся в поджелудочной железе, в экссудате брюшной полости, в забрюшинной клетчатке поступают в систему воротной вены и затем через общую циркуляцию достигают органы-мишени:
- Печень;
- Легкие;
- Сердце;
- Мозг;
- Почки.
Прогрессирующее нарушение деятельности которых ведет к развитию шока и полиорганной недостаточности, определяющие тяжесть состояния больного при остром панкреатите.
Фазы заболевания
Первая фаза. Продолжительность составляет порядка двух недель, когда формируется генерализованная воспалительная реакция и явления некроза носят асептический характер. Состояние пациента зависит от тяжести панкреатической токсемии. При быстром прогрессировании процесса развитие шока и полиорганной недостаточности возможно в первые 72 ч, что является причиной неблагоприятных исходов.
Вторая фаза. К асептическому процессу присоединяется бактериальная инфекция, в результате чего развиваются поздние инфекционные осложнения. Явления шока и полиорганной недостаточности на данном этапе заболевания имеют инфекционно-токсическую природу. Инфицированный панкреонекроз также дает высокий процент неблагоприятных исходов.
Источник
Острый панкреатит – деструктивно-воспалительное поражение поджелудочной железы, основу которого составляют процессы аутоферментативного некробиоза и некроза с возможным эндогенным инфицированием и вовлечением в патологический процесс тканей забрюшинного пространства, брюшной полости и систем органов внебрюшинной локализации.
Термин «панкреатит» объединяет несколько однородных по патогенезу, но различных по патоморфологии клинических форм острых воспалительных и деструктивных состояний поджелудочной железы, отражающих последовательные этапы эволюции единого патологического процесса.
КОДЫ ПО МКБ-10
85. Острый панкреатит.
86.8. Другие уточнённые болезни поджелудочной железы.
Этиология
Острый панкреатит – полиэтиологическое заболевание. Причину его развития удаётся чётко определить у 75-80% больных, у остальных она остаётся неустановленной.
Среди причин развития панкреатита выделяют три тесно взаимосвязанные группы повреждающих факторов:
1) механические (нарушение эвакуации панкреатического секрета по протоковой системе поджелудочной железы);
2) нейрогуморальные (нарушение иннервации, метаболических функций поджелудочной железы и печени различной этиологии);
3) токсические (присутствие экзо- и эндогенных токсических метаболитов различной природы).
У 80% пациентов развитие заболевания связывают с патологией билиарной системы и приёмом алкоголя.
Основная причина развития острого панкреатита – заболевания внепечёночных жёлчных путей. На их долю приходится в среднем 45% наблюдений. Анатомическая и функциональная общность панкреатобилиарной системы обусловливает частое развитие панкреатита при ЖКБ, холедохолитиазе, стриктуре, спазме или воспалении большого сосочка двенадцатиперстной кишки, при сдавлении жёлчных протоков опухолью головки поджелудочной железы, склерозирующем холангите и дискинезии жёлчных путей различной природы.
В этих условиях развивается билиарный панкреатит, ведущие факторы патогенеза которого: нарушение оттока панкреатического секрета по внепечёночным жёлчным путям и протоковой системе поджелудочной железы; билиарно-панкреатический или дуоденально-панкреатический рефлюкс; внутрипротоковая гипертензия. Билиарный панкреатит чаще бывает у женщин старше 60 лет с ЖКБ с размерами конкрементов менее 5 мм.
У 35% больных острым панкреатитом причина его развития – хронический алкоголизм, алкогольный эксцесс или приём суррогатов алкоголя. Алкогольный панкреатит чаще бывает у мужчин. Основной механизм развития алкогольного панкреатита – нарушение дренажной функции панкреатических и жёлчных протоков, поскольку стимулированная алкоголем секреция приводит к увеличению вязкости панкреатического секрета и повышению внутрипротокового давления. С алкоголизмом связывают токсическое повреждение поджелудочной железы, изменение синтеза панкреатических ферментов и нарушение метаболической функции печени.
Развитию острого панкреатита также способствуют повреждения поджелудочной железы вследствие тупой травмы живота, хирургического вмешательства, эндоскопической ретроградной панкреатохолангиографии, папиллотомии, эндобилиарного стентирования, протезирования, дилатации стриктур жёлчных протоков и манометрии сфинктера Одди.
Послеоперационный панкреатит, развивающийся после хирургических вмешательств на органах гепатопанкреатодуоденальной зоны и смежных с поджелудочной железой областях, характеризуется наиболее тяжёлым течением. Основной патогенетический механизм в этих условиях заключается в прямом повреждении протоков или опосредованном формировании внутрипротоковой гипертензии.
При заболеваниях двенадцатиперстной кишки развитию острого панкреатита способствуют язвенная болезнь двенадцатиперстной кишки (пенетрация язвы в головку поджелудочной железы), дуоденостаз, дуоденальные дивертикулы, дуоденит с папиллитом. При этих заболеваниях нарушение эвакуации из двенадцатиперстной кишки, повышение внутриполостного давления и дискинезия сфинктерного аппарата дуоденального сосочка – пусковые факторы в развитии дуоденопанкреатического рефлюкса и внутрипротоковой гипертензии.
С нарушениями системного метаболизма связано развитие острого панкреатита при гиперлипидемии, беременности, сахарном диабете, вирусном гепатите, СПИДе, васкулитах различной этиологии, заболеваниях печени, паращитовидных желёз, различных видах шока, гипоперфузии мезентериального бассейна в условиях искусственного кровообращения.
Гиперлипидемия (I, IV и V типов, связанных с гипертриглицеридемией больше 1000 мг/дл) – причина развития острого панкреатита лишь в 1,3-3,8% наблюдений. У больных сахарным диабетом развитие гипертриглицеридемии считают одной из причин возникновения панкреатита. Однако непонятным остаётся тот факт, что у хронических алкоголиков триглицеридемия не всегда сопровождается развитием острого процесса в поджелудочной железе.
При вирусном гепатите в течение первого года у 14% больных развивается панкреатит.
Гиперпаратиреоидизм относят к редким причинам заболевания – только у 8-19% больных гиперпаратиреоидизмом развивается острый панкреатит. Другие состояния, вызывающие гиперкальциемию (метастазы в кости, передозировка витамина D, саркоидоз), вызывают острый панкреатит ещё реже.
Среди широкого спектра химических соединений, воздействие которых бывает причиной острого панкреатита, следует отметить лекарственные препараты, широко используемые в клинической практике, – омнопон, фуросемид, индо- метацин, ранитидин, салицилаты и антибактериальные средства (эритромицин, метронидазол, тетрациклин).
К наиболее редким этиологическим моментам развития панкреатита относят наследственность («семейный» панкреатит), циркулярно-расположенную поджелудочную железу (7-8% населения), ишемию мезентериального бассейна (вследствие эмболии/тромбоза верхней брыжеечной артерии), микоплазменную инфекцию и аскаридоз, отравление фосфорорганическими соединениями, укус скорпиона.
У 10-23% больных острый панкреатит носит идиопатический характер и не имеет ни географической, ни демографической, ни социальной привязанности.
B.C. Савельев, М.И. Филимонов, С.З. Бурневиг
Источник
Острый панкреатит–
острое асептическое воспаление
поджелудочной железы, основу которого
составляют процессы аутоферментативного
некробиоза и некроза органа.
Этиология и
патогенез:
Основной этиологический фактор-
заболевания
внепеченочных желчных путей.
Анатомическая и функциональная общность
панкреатобилиарной системы обусловливает
частое развитие острого панкреатита
при ЖКБ, холедохолитиазе, стриктуре,
спазме или воспалении большого
дуоденального сосочка, дискинезии
желчных путей раздичной природы. В этих
условиях нарушается отток панкреатического
секрета по внепеченочным желчным путям
и протоковой системе поджелудочной
железы, развивается билиарно-панкреатический
или дуоденально-панкреатический рефлюкс,
а также внутрипротоковая гипертензия.
Вторая причина-алкоголизм–
ведет к нарушению дренажной функции
панкреатических и желчных протоков,
т.к. алкоголь стимулирует секрецию,
которая увеличивает вязкость секрета
и повышение внутрипротокового давления.
Повреждение
железы при травме или хир. вмешательства.
При заболеваниях
12-перстной кишки
нарушение эвакуации из кишки, повышение
внутриполостного давления приводят к
формированию дуоденально-панкреатич
рефлюкса и внутрипротоковой гипертензии
с возникновением панкреатита.
Лекарственные
средства(фуросемид,
индометацин), При нарушениях
нейро-гуморального и висцерального
взаимоотношений,
системного метаболизма при гиперлипидемии,
СД, СПИДе. Комбинация нескольких пусковых
факторов приводит к повреждения ацинарной
клетки. Патогенез:
Происходит слияние зимогенных гранул
и лизосомных гидролаз, происходит
активация проферментов и выход протеаз
в интерстиций поджел. Железы, в следствие
чего происходит ее аутокаталитичесое
переваривание (трипсиноген-трипсин).Активированные
ферменты поджел. Железы- первичные
факторы агрессии,
оказывают местное действие. Фосфолипаза
А разрушает мембраны клеток, липаза
гидролизует внутрикл. триглицериды до
ж.к., которые соединяясь с кальцием,
образуют элементы структуры жирового
некроза в поджел. железе. Трипсин и
химотрипсин осуществляют протеолиз
белков тканей, эластаза разрушает стенку
сосудов и межтканевые соединительнотканные
струкутуры, что приводит к развитию
геморрагического некроза. Трипсин
активирует калликреин-кининовую систему
с образование вторичных факторов
агрессии–
брадикинина, гистамина, серотонина, что
сопровождается увеличением сосудистой
проницаемости, нарушениями микроцеркуляции,
формированием отека в зоне поджел.
железы. К
факторам агрессии третьего порядка
относят синтез медиаторов воспаления(
интерлейкины 1,6,8,10, факторы некроза
опухоли, лейкотриены и т.д.). В ранние
сроки концентрация всех медиаторов
увеличивается в поджел. железе, печени,
легких, селезенке, а их дисбаланс
определяет механизм развития локальной,
органной и системногй восп. реакции и
полиорган. недост. Ферменты, цитокины
и метаболиты, образующиеся в поджелуд.
железе поступают в воротную вену или
по грудному лимф. протоку в системный
кровоток с развитием панкреатогенной
токсинемии. Первые
органы-мишени: печень, легкие, сердце,
мозг и почки.
Итогом является возникновение выраженных
расстройств их функций и развитие
панкреатогенного шока. Также
важную роль играет токсемия бактериальной
природы. При
остром панкреатите транслокация
эндогенной микрофлоры и эндотоксина
грамотриц. бактерий кишечника происходит
в условиях нарушения барьерной функции
ЖКТ, ретикулоэндотелиальной системы
печени и легких, в следствие чего
возникают возникают гнойно-септические
осложнения.
Патоморфология:
Отечный
панкреатит(отек
ткани поджел. железы, уплотнение,
микроучастки жир.некроза). Жировой
панкреонекроз(
увеличение железы, отек, исчезновение
дольчатости ее структуры, наличие очагов
и зон стеатонекроза, участков геморрагий
в железе. В б.п. появл. серозный прозрачный
экссудат). Геморрагический
панкреонекроз(в
паренхиме железы и окружающих тканях
обширные участки кровоизлияний , зоны
некроза, стеариновые пятна. В б.п. большое
количество геморрагического выпота).
Это асептическая фаза, при присоединении
инфекции – возникает инфицированный
панкреонекроз.
Классификация:
Отечный панкреатит
Стерильный
панкреонекроз: – по распространенности
поркажения: ограниченный и распространенный
– по характеру
поражения: жировой, геморрагический,
смешанный
Инфицированный
панкреонекроз.
Клиническая
картина:
внезапная боль
в вечернее
или ночное время суток после употребления
жирных блюд, аклкоголя. Локализуется в
эпигастральной области. Рвота–
возникает одновременно с болями,
многократная, не приносит облегчения.
Провоцируется приемом пищи и воды.
Температура
в начале заболеания- субфебрильная, при
развитии инфицированной формы-
гектическая. Больной обеспокоен . Важным
признаком является цианоз
лица и конечностей.
Цианоз в виде фиол. пятен на лице (симптом
Мондора), пятна цианоза на боковых
стенках живота( Грея Тернера), цианоз
околопупочной области( Грюнвальда).
Живот вздут
в верхних отделах. Резко чувствителен.
Пальпация поясничной области резко
болезненна( Мейо-Робсон). Ригидность
мышц в зоне повышенной чувствительности.
Поперечная болезенная резистентность
передней брюш. стенки в проекции поджел.
железы (симптом Керте). Невозможность
определения пульсации брюшного отдела
аорты и-за
увеличения размеров поджел. железы
(Воскресенский).
Диагностика:
Активность панкреатич. ф-тов в крови –
альфа-амилаза и липаза. Лейкоцитоз
12-15*10^9/л, активность фосфолипазы А,
трипсин-активированных пептидов,
интерлейкинов 6,8. УЗИ, КТ, лапароскопия.
Лечение:
Консервативное–
адекватная инфузионная терапия-основа
лечения. Переливают изотонич р-ры и
препараты калия хлорида при гипокалиемии.
коллоидные растворы при дифиците ОЦК,
проводят мероприятия для подавления
функц. активности поджелудочной железы,
с целью снижения кислотности желудочного
секрета назначают щелочное питье и
Н2-блокаторы желуд. секреции. С целью
системной детоксикации исп.: пзамофере,
ультрафильтрация крови. Антибиотики(
цефалоспорины 3и 4 поколения, фторхинолоны).
Хирургическое–
Резекция
в случае полного некроза. Абдоминизация–
направлена на декомпрессию парапанкреальной
клетчатки, адекватную эвакуацию
панкреатогенного и инфицированного
выпота из забрюшинного пространства.
С этой целью рассекают брюшину по нижнему
и верхнему краям в области тела и хвоста
органа, выделяют железу. Некроэктомия–
удаление некротизированных тканей.
Соседние файлы в папке экз
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Современные представления о патогенезе этого заболевания позволяют рассматривать острый панкреатит как токсическую энзимопатию. Пусковым механизмом развития острого панкреатита служит высвобождение из ацинарных клеток поджелудочной железы активированных панкреатических ферментов, обычно присутствующих в виде неактивных проферментов.
По мнению ряда авторов, изначальным катобиохимическим фактором, обуславливающим аутодигестивные процессы в поджелудочной железе, являются липолитические ферменты – фосфолипаза А и липаза, которые выделяются железой в активном состоянии. Липаза поджелудочной железы не повреждает здоровую клетку. Повреждающим фактором является фосфолипаза А, разрушающая клеточные мембраны и способствующая проникновению в клетку липазы. Усилению липолитического эффекта способствует освобождение тканевой липазы.
Так возникают очаги жирового панкреонекробиоза, вокруг которых формируется демаркационный вал. Если патобиохимический процесс ограничивается этим, то формируется жировой панкреонекроз. Если в результате накопления в поврежденных липазой панкреатоцитах свободных жирных кислот рН сдвигается до 3,5-4,5, то внутриклеточный трипсиноген трансформируется в трипсин.
Трипсин активирует лизосомные ферменты, а также другие протеиназы, вызывающие протеолитический некробиоз панкреатоцитов. Эластаза лизирует стенки сосудов, междольковые соединительно-тканные перемычки, что способствует быстрому распространению ферментного аутолиза в поджелудочной железе и за ее пределами. То есть, по мнению ряда авторов, геморрогический панкреонекроз обязательно трансформируется из жирового.
Такой вариант развития некробиотических изменений, вероятно, возможен. Однако, исходя из многочисленных исследований, возможно и самостоятельное, без стадии жирового, развитие геморрогического панкреонекроза.
Природа протеиназы, участвующей в первичном (триггерном) активировании трипсиногена, точно не установлена. Часто высказывается предположение, что в активации трипсиногена принимают участие клеточные катепсины.
Гипотеза о включении лизосомных ферментов в патогенез острого панкреатита подтверждается увеличением их активности в разных моделях острого панкреатита. Протеиназы гранулоцитов способны усилить воспалительную реакцию организма за счет деструкции кровеносных сосудов и изменения сосудистой проницаемости. Из накапливающихся в очаге воспаления ферментов наиболее выраженным деструктивным действием обладает эластаза гранулоцитов.
Высвобождение активатора плазминогена приводит к инициации различных протеолитических систем, так как в крови циркулирует большое количество профермента, а плазмин обладает широкой субстратной специфичностью.
Таким образом, главным механизмом развития острого панкреатита служит преждевременная активация панкреатических ферментов. Под действием трипсина активизируются все зимогены ферментов поджелудочной железы (эластазы, карбоксипептидазы, химотрипсина, фосфолипазы, колипазы), калликреин-кининовая система, система фибринолиза и свертывания крови, что приводит к местным и общим патобиохимическим расстройствам. Кроме местных нарушений, связанных с патологическим процессом в самой железе, наблюдается общий интоксикационный процесс, приводящий к поражению почек, легких, печени, сердца.
Источник
