Острый панкреатит диспансерное наблюдение
3.ФДГС с биопсией по стандарту 5 биоптатов + из очагов метаплазии,
выявляемой при хромоскопии.
- При
подтверждении дисплазии высокой степени консультация хирурга, онколога
для решения вопроса о малоинвазивном хирургическом лечении.
ЛЕЧЕБНЫЕ МЕРОПРЯТИЯ
1.
Поддерживающая терапия: аутоиммунный гастрит – профилактика анемии В12
дефицитной 500 g 2 раза в месяц под
контролем среднего диаметра эритроцитов.
2. Терапия по показаниям: эрадикация хеликобактера, направленная
на купирование синдрома диспепсии.
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
(К 86)
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ – это группа заболеваний ПЖ различной этиологии,
преимущественно воспалительной природы, с фазово-прогрессирующим очаговыми,
сегментарными или диффузными дегенеративными изменениями её экзокринной части,
атрофией железистых элементов (панкреоцитов) и замещением их соединительной
(фиброзной) тканью; изменениями в протокой системе ПЖ с образованием кист и
конкрементов, с различной степенью нарушения экзокринной и эндокринной функций.
ЦЕЛИ
ДИСПАНСЕРИЗАЦИИ БОЛЬНЫХ ХРОНИЧЕСКИМ ПАНКРЕАТИТОМ
1.Обеспечение
безрецидивного течения хронического панкреатита (стабильная ремиссия), устранив
индуцирующий фактор.
2.Ранее
выявление и коррекция функциональных нарушений поджелудочной железы.
3.Ранняя
диагностика злокачественного поражения поджелудочной железы (особенно при наследственном
панкреатите).
ГРУППЫ
ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ
Группа «Д» наблюдения | Кто наблюдает |
ХП | участковый |
ХП | районный |
РЕКОМЕНДАЦИИ
ДЛЯ БОЛЬНОГО
1. Прекратить приём алкоголя и курение.
2. Принимать пищу 4-5 раз в день в небольших количествах,
с низким содержанием жира в период обострения; вне обострения обеспечить
адекватное питание.
3. Пунктуально выполнять рекомендации по режиму, образу
жизни и медикаментозному лечению.
4. Нормализация массы тела.
ЭТАПЫ ДИСПАНСЕРИЗАЦИИ
1 этап.
Добиться стойкой ремиссии.
2 этап.
Динамическое наблюдение с оценкой функции поджелудочной железы с последующей
коррекцией нарушений и лечение «по требованию».
ПЕРИОДИЧНОСТЬ
НАБЛЮДЕНИЯ И ОБЪЕМ ОБСЛЕДОВАНИЯ (2 этап)
А. После
перенесенного острого панкреатита – в течение 1 года – 1 раз в 6 месяцев
с последующим снятием с «Д» учета при отсутствии признаков хронизации процесса
и клинических проявлений.
1.Оценка жалоб
и физикального статуса.
2.Проведение
общего анализа крови.
3.Копроскопия.
4.Амилаза
(липаза) крови.
5.Диастаза
мочи.
6.Сахар
крови.
7.УЗИ
абдоминальное 1 раз.
Б. ХП
легкой и средней степени тяжести – 1 раз в год
1. Оценка жалоб и физикального
статуса.
2.Амилаза (липаза) крови.
3.Сахар крови натощак.
4.Копрограмма (стеаторея).
5.УЗИ ПЖ 1 раз в год.
6. РХПГ по показаниям.
В. ХП
тяжелое течение, осложненное течение, наследственый панкреатит – не реже 2х
раза в год и при необходимости
1.Оценка жалоб и физикального
статуса.
2. Амилаза (липаза) крови.
3. Сахар крови натощак.
4. Копрограмма (стеаторея).
5.УЗИ ПЖ 1 – 2 раза в год.
6.СА 19-9 1 раз в год.
7.Консультация
эндокринолога, хирурга (по показаниям).
Показания
для хирургического лечения ХП:
1.Боль,
не купирующаяся другими способами, требующая больших доз анальгетиков.
2.Кисты
и абсцессы ПЖ.
3.Обструкция
панкреатического протока, общего желчного протока, стеноз двенадцатиперстной
кишки.
4.Вовлечение
сосудов в патологический процесс: окклюзия селезеночной вены и кровотечение из
варикознорасширенных вен.
5.Свищи
ПЖ с развитием асцита или плеврального выпота.
6.Подозрение
на опухоль ПЖ.
ЛЕЧЕБНЫЕ
МЕРОПРЯТИЯ
1. Терапия по показаниям (ИПП,
сандостатин, спазмолитики, ферментные препараты, анальгетики).
2.Коррекция внешнесекреторной
недостаточности:
-ферментные препараты;
-жирорастворимые витамины (А, Д,
Е, К),
– витамины группы В (В12 !).
3.Препараты инсулина (по
показаниям после консультации эндокринолога).
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ
Источник
Важное звено в системе этапного лечения — диспансеризация больных ХП и пациентов, перенёсших деструктивный ОП, способствующая значительному повышению эффективности лечения. Целесообразность диспансеризации больных обусловлена возможными рецидивами заболевания, нередко с прогрессирующим течением и инвалидизацией. Известно, что купирование атаки панкреатита (ОП или обострения ХП) обычно не означает полного выздоровления. Как правило, имеют место выраженные в той или иной мере структурные изменения ПЖ, а значит, и нарушения её функции. У больных ХП в стадии ремиссии обычно определяют различной кишечника, нарушения билиосинтетической и билиоэкскреторной функции печени, гастродуоденальной моторики и т.д.
Диспансерное наблюдение за больными ХП осуществляют в поликлинике у терапевта и гастроэнтеролога с чётким соблюдением преемственности между специалистами. Диспансеризации у терапевта (гастроэнтеролога) подлежат также реконв&лесценты после перенесённого ОП (при полном клиническом благополучии в течение года). Больные после операции на ПЖ наблюдаются так же, как и больные ХП.
Методика наблюдения по программе реабилитации состоит в активном вызове больных 2-4 раза в год в зависимости от тяжести заболевания, в оценке общего состояния больного, жалоб и физикальных данных, в проведении контрольных обследований и курсов противорецидивного лечения, диетотерапии, фитотерапии. В поликлинике в динамике следует исследовать ферменты ПЖ в сыворотке крови, концентрация глюкозы и инсулина, определять степень стеатореи и креатореи по данным копрограммы, проводить УЗИ ПЖ и жёлчевыводящей системы.
Больных с лёгким течением ХП наблюдает участковый терапевт. Контрольное обследование проводият два раза в год.
Противорецидивное лечение включает:
• диетическое питание (в рамках стола № 5п);
• полиферментные препараты (креон) курсами по 4-6 нед;
• спазмолитики (дюспаталин) или прокинентики (домперидон) по показаниям 2-3 нед;
• желчегонные препараты, урсофальк 3-4 нед по показаниям. Больные ХП средней тяжести и тяжёлого течения находятся на активном наблюдении у гастроэнтеролога. Контрольное обследование проводят 3-4 раза в год.
Противорепидивное лечение назначают каждые 2-3 мес, при необходимости на 6 мес и более. При наличии у больного белково-энергетической недостаточности назначают анаболические гормоны с поливитаминоминеральными комплексами. При наличии упорной полифекалии с признаками стеатореи показано увеличение дозы полиферментных препаратов (до 200 000 ЕД FIP из расчёта активности панкреатической липазы) и дополнительное применение смесей для энтерального питания (в качестве добавки к пище). При неэффективности увеличения дозы ферментов целесообразно добавлять к схеме лечения блокаторы желудочной секреции (омепразол, рабепразол).
Для улучшения кровотока в ПЖ показан курсовой приём пентоксифиллина. В случае развившейся инкреторной недостаточности больной должен активно наблюдаться эндокринологом с регулярным контролем уровня глюкозы и назначением соответствующей диеты и гипогликемических средств (по показаниям). При расстройствах сна назначают транквилизаторы (диазепам, феназепам), гипнотики (золпидем, зопиклон).
При компенсации хронического процесса, благоприятной динамике и отсутствии обострений в течение 5 лет больные ХП могут быть сняты с диспансерного наблюдения. Это касается больных с вторичными ХП, если устранена их причина (холелитиаз, стеноз БДС и др.). Больные ХП с экскреторной и инкреторной недостаточностью, перенёсшие оперативное вмешательство на ПЖ, подлежат пожизненной (бессрочной) диспансеризации.
Успешно применяют методику этапного лечения больных ХП по системе стационар-санаторий-поликлиника, дающую выраженный терапевтический эффект. Длительное наблюдение за больными, получившими этапное восстановительное лечение, показало в последующем уменьшение количества дней временной нетрудоспособности и числа обострений за год, а также уменьшение средней продолжительности одного случая обострения ХП, Улучшению результатов лечения способствуют повторные курсы санаторно-курортного лечения 2-3 года подряд.
В профилактике обострений ХП большое значение имеет исключение напитков, содержащих алкоголь и санация жёлчевыводящих путей с устранением дисфункциональных расстройств билиарного тракта, раннее выявление калькулёзного холецистита и своевременное оперативное лечение. У больных с доброкачественным стенозом БДС или терминального отдела общего жёлчного протока и устья протока ПЖ проводят ЭПСТ.
В периоде ремиссии перед врачом поликлиники встают ф>армако-терапевтические задачи — заместительная ферментная терапия при экзокринной недостаточности и купирование боли у пациентов с постоянно выраженным болевым абдоминальным синдромом. Однако имеет место и ряд профилактических моментов, нередко выпадающих из поля зрения практикующих врачей.
После перенесённого ОП и в ремиссию ХП показаны препараты, сочетающие мягкие гепатопротективные и желчегонные свойства (гепабене в стандартных дозах, курсом от 3 до 6 нед). Это обусловлено необходимостью лечения хронического холецистита как одной из частых причин ХП, а также стимуляции функциональной активности ПЖ.
Желчегонные средства в ряде случаев обеспечивают коррекцию вторичной ферментной недостаточности ПЖ. При дисбиозе, гипомоторной дискинезии жёлчного пузыря вырабатывается достаточное количество ферментов, но они недостаточно активируются в ДПК. Изменение структуры жёлчной мицеллы или недостаток жёлчи в ДПК нарушают процесс эмульгирования жиров, снижается действие панкреатической липазы.
После купирования атаки ХП необходимо провести деконтаминацию тонкой кишки, устранить дисбиотические нарушения, развивающиеся вследствие транслокации бактерий из толстой в тонкую кишку на высоте атаки панкреатита, воздействия антибиотиков и химиотерапевтических средств, применявшихся для лечения основного заболевания. Деконтаминацию можно проводить ещё в стационарных условиях по мере ликвидации отёчно-интерстициальных изменений ПЖ, однако чаще всего этого не происходит, особенно в хирургических клиниках.
Проведение такой терапии ложится на врачей поликлиник. Для лечения дисбиоза необходима адекватная полиферментная заместительная терапия, у пациентов с диареей и стеатореей применяют хилак-форте в комбинации с пробиотиками (бифиформ, линекс, пробифор, бифидумбактерин форте). При дисбиозе, протекающем преимущественно с запорами, показана лактулоза (дюфалак). Применение лактулозы особенно актуально, поскольку получены данные о её способности корректировать холатохолестериновый индекс, т.е. о способности уменьшать литогенность жёлчи.
Использование лактулозы особенно важно в терапии больных билиарнозависимыми панкреатитами. Повышает эффективность пробиотической терапии включение в рацион больных пищевых волокон, молочно-кислых смесей. Назначение антибиотиков и кишечных антисептиков оправдано только в случаях тяжёлого дисбиоза или дисбиоза, связанного с условно-патогенной и патогенной микрофлорой.
Важный аспект противорецидивного лечения — коррекция нарушений липидного обмена в периоде ремиссии заболевания, поскольку гиперлипидемия — один из факторов, предрасполагающих к рецидиву ХП. Назначают урсофальк, липоевую кислоту, метионин. Можно рекомендовать включать в комплекс восстановительного лечения витаминные препараты, содержащие селен (три-ви-плюс), а также витамин Е, аскорбиновую кислоту, унитиол в общепринятых дозах. Больным ХП с выраженной стеатореей особенно важно дополнительно включать в рацион жирорастворимые витамины.
На всех этапах медицинской реабилитации больных ХП следует привлекать психотерапевта и медицинского психолога. Особое внимание этих специалистов обращают на больных ХП с постоянным болевым абдоминальным синдромом. Интенсивность и постоянство болевого синдрома при этой форме ХП может постепенно приводить к значительным изменениям личности больного. В основном психотерапия у больных ХП направлена на устранение неврозоподобных, невротических, психоподобных компонентов в клинической картине болезни, главным образом средней степени тяжести и тяжёлого течения, на стабилизацию и оптимизацию адекватных реакций на болезнь, приспособление больного к условиям внешней среды с учётом изменившегося в результате болезни состояния.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
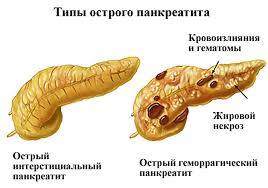
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.

Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
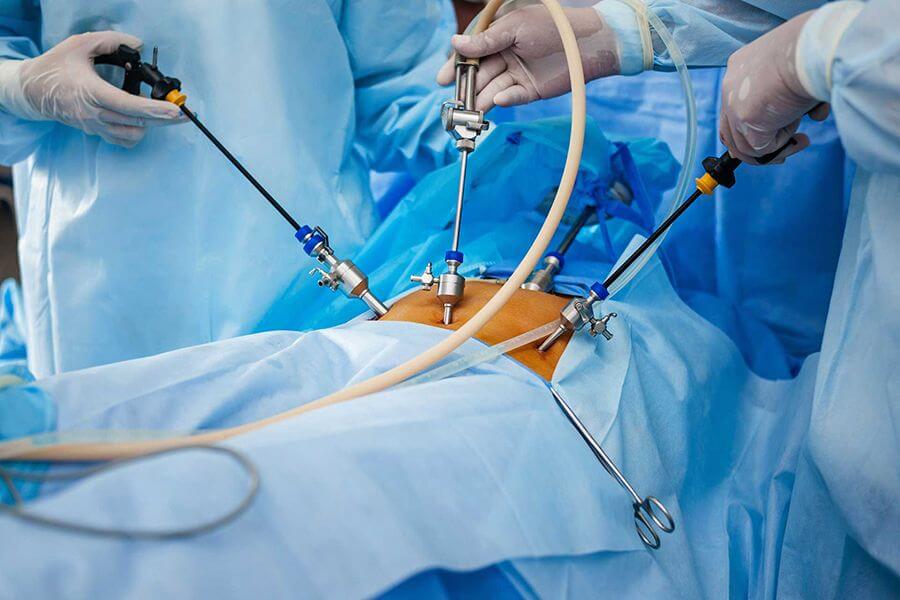
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
