Острый панкреатит этиология и патогенез кратко
Патогенез острого панкреатита
Наиболее признанной является ферментативная теория ОП, согласно которой проявления заболевания складываются в результате общего и локального действия ферментов поджелудочной железы.
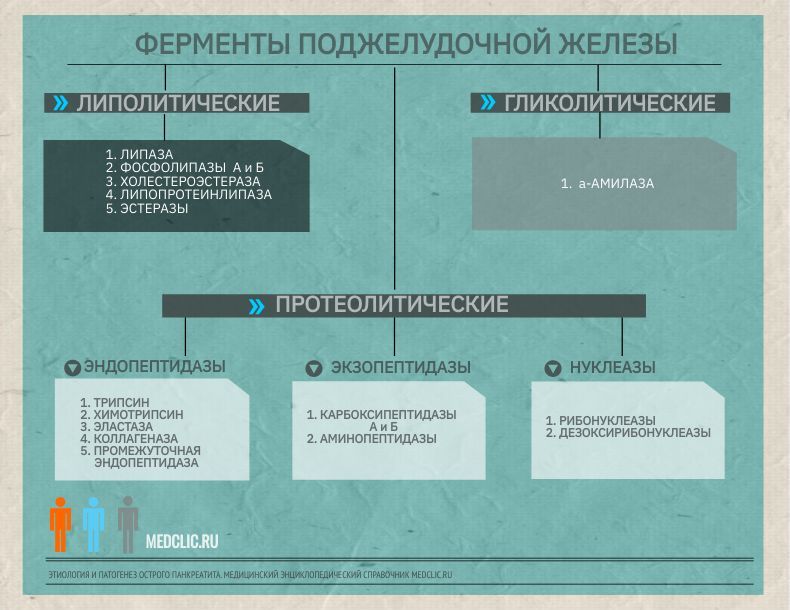
Ферменты поджелудочной железы
Фазы патогенеза
Развитие острого панкреатита происходит с последовательной сменой фаз:
- Липолиз;
- Протеолиз;
- Демаркационное воспаление и нарушение микроциркуляции;
- Панкреатическая токсемия.
Липолиз
При воздействии этиологических факторов активируются липаза и фосфолипазы. Фосфолипазами повреждается мембрана клеток, липаза, попадая в клетку вызывает гидролиз триглицеридов с образованием жирных кислот – происходит жировой некроз.
При благоприятном течении вокруг очага жирового некроза формируется демаркационная воспалительная реакция, процесс может отграничиться и этим завершиться.
При неблагоприятном течении начинается следующая фаза.
Протеолиз
- В результате жирового некроза и накопления жирных кислот снижается внутриклеточный pH, что ведет к активации трипсина.
- Трипсин высвобождает и активирует ферменты клеточных лизосом:
- Эластазу;
- Коллагеназу;
- Карбоксипептидазу;
- Химотрипсин.
- Эластаза разрушает соединительную ткань, очаги некроза расширяются и сливаются.
Демаркационное воспаление и нарушение микроциркуляции
- Вокруг очагов некроза расширяется зона демаркационного воспаления, активируется калликреин-кининовая, тромбиновая и плазминовая системы.
- Активированные кинины увеличивают проницаемость сосудистой стенки, вызывают нарушения микроциркуляции, нарастание отека, экссудация в брюшную полость и парапанкреатическую клетчатку.
- Прогрессируют лимфотромбозы, отек, протеолиз и липолиз, формируется геморрагический некроз.
- Активированная фосфолипаза стимулирует выработку простагландинов и других медиаторов воспаления, что ведет к системным нарушениям гемодинамики, сердечной деятельности и дыхательной недостаточности.
Фаза панкреатической токсемии
Цитокины и токсины, образующиеся в поджелудочной железе, в экссудате брюшной полости, в забрюшинной клетчатке поступают в систему воротной вены и затем через общую циркуляцию достигают органы-мишени:
- Печень;
- Легкие;
- Сердце;
- Мозг;
- Почки.
Прогрессирующее нарушение деятельности которых ведет к развитию шока и полиорганной недостаточности, определяющие тяжесть состояния больного при остром панкреатите.
Фазы заболевания
Первая фаза. Продолжительность составляет порядка двух недель, когда формируется генерализованная воспалительная реакция и явления некроза носят асептический характер. Состояние пациента зависит от тяжести панкреатической токсемии. При быстром прогрессировании процесса развитие шока и полиорганной недостаточности возможно в первые 72 ч, что является причиной неблагоприятных исходов.
Вторая фаза. К асептическому процессу присоединяется бактериальная инфекция, в результате чего развиваются поздние инфекционные осложнения. Явления шока и полиорганной недостаточности на данном этапе заболевания имеют инфекционно-токсическую природу. Инфицированный панкреонекроз также дает высокий процент неблагоприятных исходов.
Источник
Панкреатит – воспаление поджелудочной железы, ежегодно диагностируемое у большего количества людей. Такая интенсивность распространения заболевания в прогрессивный 21 век связана с изобилием и повсеместным культом фастфуда, быстрыми перекусами на ходу и преимущественно сидячим образом жизни. Характер подтвержденного врачом заболевания, симптоматика и степень поражения поджелудочной железы подразделяют повреждение органа на острую и хроническую форму, среди которых хронический панкреатит считается легкой стадией, а острый – тяжёлой.
Подобная форма воспаления поджелудочной железы по праву считается тяжёлой и опасной, часто приводит пациента под скальпель хирурга. Кардинальному решению способствует ощутимый болевой синдром, тошнота, рвота (до непрекращающейся), повышение температуры, иногда – пожелтение кожи. Острый панкреатит становится наиболее частой причиной для проведения хирургических операций и касается пациентов любой возрастной категории – от подростковой (даже детской) до пенсионной.
Воспаление поджелудочной железы
По степени тяжести болезнь подразделяется на два класса:
- Легкая степень: свойственны минимальное повреждение и вполне благоприятный прогноз для выздоровления в быстрые сроки. Болезнь в этой степени тяжести беспрепятственно поддается назначенному лечению.
- Тяжёлая степень: опасная форма обострённого воспаления поджелудочной. Сопровождают выраженные нарушения в работе органа, иногда – некроз, кисты, абсцессы, инфицирование. При несвоевременно оказанной помощи повышается вероятность летального исхода.
Для обеих степеней заболевания этиология и патогенез схожи.
Читайте также дополнительные материалы, это важно знать.
Этиология острого панкреатита
Этиология любого заболевания включает установление причин возникновения и подразделяется на общую и частную. Острый панкреатит славится множественным причинным списком – полиэтиология. Подобная многообразность кроется в том, что достоверно определить чёткие, конкретные причины проявления воспаления получается максимум у 80% пациентов. Остальные 20% – попадают к неустановленным.
К распространенной этиологии относятся злоупотребление алкоголем, заболевания двенадцатиперстной кишки и желчевыводящих путей, различные операции, травмы и повреждения. Сюда входят переедание, завышенное содержание в меню питания жирной (и прочей малополезной) пищи, перегруженной всевозможными специями и вкусовыми добавками (с острым во многом схожа и этиология хронического панкреатита), вирусные инфекции (к примеру, вирусный гепатит), заражение организма паразитами, аллергия на определённые продукты в рационе, опухоли.
Часто встречающихся причин для возникновения острой симптоматики при болезни поджелудочной предостаточно, подробно рассмотреть каждую не представляется возможным. К дополнительным причинам относятся беременность, трансплантация почек, наследственность, идиопатический (самопроизвольный и неустановленный) фактор возникновения недуга.
Классификация наиболее распространенной этиологии
Этиология острого панкреатита при грамотной диагностике заболевания гастроэнтерологом условно подразделяется на три категории – это наиболее часто повреждающие орган факторы:
- Токсические, для которых характерны отрицательно влияющие на железу отравляющие вещества различной природы (к примеру, подтвержденный алкоголизм).
- Механические, характеризующиеся нарушением работы поджелудочной из-за внешнего воздействия (травмами живота различного происхождения или проведенной операцией).
- Нейрогуморальные, при которых нарушаются функции обмена веществ (метаболические). Характерны для категории пациентов, склонных к неправильному пищевому поведению и ведущим нездоровый образ жизни, замедляющий и негативно влияющий на метаболические процессы в организме.
К каждому из указанных факторов относится множество причин, способствующих развитию тяжёлой формы заболевания железы. Остановимся на распространенных подробно.
Частые причины острого панкреатита
Если рассматривать причины, способные привести человека на больничную койку с острым панкреатитом, в процентном соотношении окажется, что к распространённым относятся повреждения внепечёночных желчных путей. Эти чемпионы составят почти 50% от диагностированных медиками случаев. Жёлчнокаменная болезнь, дискинезия желчных путей, болезни двенадцатиперстной кишки и другие чаще прочего вызывают воспаление поджелудочной.
На втором месте стоит понятная причина для тяжёлого воспаления или полного отказа поджелудочной железы и прочих органов человека – подтвержденный хронический алкоголизм. Сюда относится приём алкогольных суррогатов и алкоэксцесс. Указанная форма этиологии наиболее распространена среди пациентов мужского пола. При злоупотреблении алкогольной продукцией повышается внутрипротоковое давление, нарушается функция желчных протоков и возникает сильное токсическое повреждение поджелудочной, осложненное нарушением работы печени у алкоголиков.
Третью строчку среди чемпионов занимают повреждения различного происхождения. Это разнообразные травмы живота, проведённые операции, папиллотомия и другие способы механического воздействия на орган. Самым тяжело протекающим считается послеоперационное воспаление.
К частым причинам возникновения тяжёлой формы болезни относятся диабет, печёночные заболевания, шок, СПИД, вирусный гепатит (уже в границах первого года панкреатит развивается у 14% носителей).
Редкая этиология
К нечасто встречающимся виновникам острой формы воспаления поджелудочной железы, помимо идиопатических (неустановленных и самопроизвольно возникающих) факторов, относятся:
- Наследственность: это семейный тип, генетически передающийся из поколения в поколение.
- Ишемия мезентериального бассейна: обычно возникает на фоне образования тромбов брыжеечной артерии.
- Заражение аскаридами.
- Наличие микоплазм.
- Циркулярно расположенная поджелудочная железа (встречается у 8% жителей планеты).
- Отравление фосфорорганическими соединениями.
- Укус скорпиона.
Патогенез острого панкреатита
Патогенез рассматривает механизмы возникновения и течения диагностированного заболевания, и так же, как этиология заболевания, условно подразделяется на общий и частный. Патогенез острого панкреатита разделяют несколько теорий, популярная гипотеза – ферментная. Характеризуется активизацией личных ферментов железы при условиях повышенной нагрузки, из-за чего происходит затруднённый отток секрета и, как итог, поражение ткани железы вплоть до некроза.
Некроз тканей поджелудочной железы
Этому механизму заболевания свойственно проходить по типу цепной реакции, когда одно действие (повреждение) тянет за собой следующее, приводя к закономерному результату: на завершающей стадии часто диагностируется геморрагический отёк, а иногда и кровоизлияние в тканях поджелудочной железы. Из-за нарушенного кровообращения в органе и неправильного обмена в тканях, а также воздействия ферментов на клетки возникают очаги отмирания тканей (некроза) паренхимы железы. Некротические процессы затрагивают и расположенную вокруг поджелудочной жировую ткань. Патогенез хронического панкреатита тоже определяет ведущим механизмом ферментную теорию.
Выделяется две главные фазы острого патогенеза:
- Первая – возникает в течение короткого временного промежутка. Начинается системная реакция, воспалению железы свойственен обеззараженный характер.
- Вторая – развивается на второй или третьей неделе заболевания поджелудочной, при этом в зоны отмерших тканей (некроза) железы попадает инфекция.
Этиология и патогенез острого панкреатита характеризуются перечнем разнообразных по происхождению причин возникновения этого заболевания, тяжёлым протеканием воспалительного процесса, которые в отдельных случаях идентичны и для панкреатита хронической формы.
Источник
Панкреатит(pancreatitis) — воспаление поджелудочной железы. Различают острый ихронический панкреатит.
Острый панкреатит
Этиология и патогенез. Наиболее часто отмечается связь острого панкреатита с воспалительными заболеваниями желчных путей и особенно с желчнокаменной болезнью. Имеет значение также нарушение оттокапанкреатического сока при закупорке протока камнем, отеке его слизистой оболочки и др.
К другим этиологическим факторам относят алкоголизм, отравления различными химическими веществами (свинец, кобальт, фосфор, мышьяк и др.), ряд инфекционных заболеваний(эпидемический паротит, вирусный гепатит и др.) и алиментарные нарушения (перееданиеили неполноценное питание), местные расстройства кровообращения в поджелудочной железе в связи со спазмом сосудов, эмболиями и тромбозами, возникшими вследствие общихизменений в сосудистой системе.
В патогенезе панкреатита важнейшая роль независимо от его этиологии принадлежит активации протеолитических ферментов в поджелудочной железе. В результате этого происходит ферментативное переваривание (аутолиз) паренхимы поджелудочной железы с геморра-гиями и жировыми некрозами. В механизме развития панкреатита определенная роль такжепринадлежит вторичной инфекции выводных протоков, которая проникает восходящим, гематогенным или (реже) лимфогенным путем. Сосудистый коллапс и замедление продвижения крови по капиллярам наряду с массивным поступлением в кровь из пораженной воспалительно-деструктивным процессом ткани поджелудочной железы активаторов свертываниякрови, в частности тромбопластина, накопление в крови других продуктов протеолиза являются причиной развития синдрома диссеминированного внутрисосу-дистого свертываниякрови (ДВС-синдрома), имеющего существенное значение как для прогрессирования патологических изменений в самой поджелудочной железе, так и для развития некоторых внеорган-ных изменений (кожные геморрагии, петехии, участки цианоза и др.).
Клиническая картина. Острый панкреатит наблюдается чаще у женщин с нарушеннымжировым обменом в возрасте 30—60 лет. Заболевание, как правило, начинается внезапно болями в верхней половине живота, возникающими после приема обильной жирной пищи илизлоупотребления алкоголем. В легких случаях заболевания боли несильные, чаще локализуются в эпигастральной области или носят опоясывающий характер, иррадиируют обычно впоясницу, в область левой лопатки, а иногда и за грудину. Тяжелые случаи заболевания(острый некроз поджелудочной железы) проявляются жесточайшими болями, приводящимик коллапсу, шоку. Боли сопровождаются тошнотой, мучительной рвотой, слюнотечением, задержкой стула, реже – поносами.
При общем осмотре отмечается бледность, а иногда и желтушность кожных покровов ислизистых оболочек, обусловленная затруднением оттока желчи из общего желчного протока. В тяжелых случаях заболевания возможен общий или местный (на отдельных участкахпередней брюшной стенки в боковых частях живота) цианоз, связанный с резко выраженнойинтоксикацией. Живот часто вздут.
При поверхностной пальпации в начале заболевания живот мягкий и болезненный,больше слева; позднее, когда присоединяются явления перитонита, отмечаются напряжениемышц и симптомы раздражения брюшины. При остром геморрагическом панкреатите можетопределяться асцит. Поджелудочную железу прощупать обычно не удается. Часто отмечаются зоны кожной гиперестезии в левом верхнем квадранте живота, соответственно сегментамVII—XII.
Температура субфебрильная, при некротическом или гнойном панкреатите высокая, а приколлапсе субнормальная.
При исследовании крови обнаруживают нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, лимфоцитопения и анэозинофилия, увеличенная СОЭ. В крови имоче в первые часы заболевания выявляется повышенное содержание панкреатических ферментов — амилазы и липазы. Вместе с тем при некротическом панкреатите содержание амилазы в моче и крови может быть нормальным или даже пониженным. В этих случаях определенное диагностическое значение имеет уменьшение количества кальция в крови и увеличение активности аспартатаминотрансферазы. При резкой гипокальциемии могут возникатьприступы тетании. Нередко наблюдаются гипергликемия и глюкозурия.
Течение и осложнения. Острый панкреатит длится несколько недель и может закончитьсяполным выздоровлением или перейти в хронический рецидивирующий панкреатит. При тяжелой форме панкреатита смертельный исход может наступить в начальном периоде болезни при развитии коллапса и шока, а позднее — от присоединившихся тяжелых осложнений(образование кист и абсцессов в поджелудочной железе и др.).
Хронический панкреатит
Хронический панкреатит(pancreatitischronica) в большинстве случаев встречается уженщин в возрасте 30—70 лет. Он может развиться после перенесенного острого панкреатита или непосредственно как хронический вследствие воздействия тех же этиологическихфакторов, что и острый. У мужчин хронический панкреатит чаще является следствием хронического алкоголизма.
Клиническая картина. Больные хроническим панкреатитом жалуются на боли приступообразного или постоянного характера. Чаще они возникают в верхней половине животаили в эпигастральной области и иррадиируют влево, в левое плечо, лопатку, шею или вниз, влевую подвздошную кость. Иногда боли могут носить «опоясывающий» характер, распространяясь из эпигастральной области вдоль левого реберного края до позвоночника. Болизначительно усиливаются после приема жирной пищи. Больных беспокоят также потеряаппетита, отвращение к жирной пище, отрыжка, тошнота, рвота, вздутие живота, поносы (внекоторых случаях запоры), похудание. Характерным симптомом хронического панкреатитаявляется выделение обильного кашицеобразного, сероватого и зловонного «жирного» кала(стеаторея), что связано с недостаточностью внешнесекреторной функции поджелудочнойжелезы, развивающейся при далеко зашедшем патологическом процессе.
При осмотре иногда наблюдается желтушная окраска кожных покровов и склер, котораяобусловлена сдавлением общего желчного протока увеличенной головкой поджелудочнойжелезы. При глубокой пальпации живота отмечается болезненность в области проекции поджелудочной железы, а у истощенные больные с тонкой брюшной стенкой иногда удаетсяпрощупать поджелудочную железу в виде плотного тяжа. Выявляются также зоны повышенной кожной чувствительности (Захарьина—Геда) в области VIII—X сегментов слева.
При исследовании крови в тяжелые случаях заболевания наблюдаются нейтрофильныйлейкоцитоз и повышенная СОЭ. Содержание ферментов поджелудочной железы в крови имоче в период обострения воспаления увеличивается, а при атрофическом процессе в нейостается нормальным или даже пониженным. Содержание ферментов в панкреатическомсоке при тяжелых поражениях поджелудочной железы понижено. В некоторые случаях могут наблюдаться гипергликемия и гликозурия. Копрологическое исследование выявляет признаки расстройства переваривания белков и жиров (стеаторея, креаторея и др.), связанного снедостаточностью панкреатической секреции.
Диагноз подтверждает ультразвуковое исследование,рентгенологическое исследование двенадцатиперстной кишки.
Течение и осложнения. Обычно течение болезни затяжное, но с периодическими ремиссиями и обострениями. Вместе с тем прогноз благоприятный при отсутствии выраженных нарушений функции поджелудочной железы и осложнений, таких, как сахарный диабет и др.
Источник
Острый панкреатит–
острое асептическое воспаление
поджелудочной железы, основу которого
составляют процессы аутоферментативного
некробиоза и некроза органа.
Этиология и
патогенез:
Основной этиологический фактор-
заболевания
внепеченочных желчных путей.
Анатомическая и функциональная общность
панкреатобилиарной системы обусловливает
частое развитие острого панкреатита
при ЖКБ, холедохолитиазе, стриктуре,
спазме или воспалении большого
дуоденального сосочка, дискинезии
желчных путей раздичной природы. В этих
условиях нарушается отток панкреатического
секрета по внепеченочным желчным путям
и протоковой системе поджелудочной
железы, развивается билиарно-панкреатический
или дуоденально-панкреатический рефлюкс,
а также внутрипротоковая гипертензия.
Вторая причина-алкоголизм–
ведет к нарушению дренажной функции
панкреатических и желчных протоков,
т.к. алкоголь стимулирует секрецию,
которая увеличивает вязкость секрета
и повышение внутрипротокового давления.
Повреждение
железы при травме или хир. вмешательства.
При заболеваниях
12-перстной кишки
нарушение эвакуации из кишки, повышение
внутриполостного давления приводят к
формированию дуоденально-панкреатич
рефлюкса и внутрипротоковой гипертензии
с возникновением панкреатита.
Лекарственные
средства(фуросемид,
индометацин), При нарушениях
нейро-гуморального и висцерального
взаимоотношений,
системного метаболизма при гиперлипидемии,
СД, СПИДе. Комбинация нескольких пусковых
факторов приводит к повреждения ацинарной
клетки. Патогенез:
Происходит слияние зимогенных гранул
и лизосомных гидролаз, происходит
активация проферментов и выход протеаз
в интерстиций поджел. Железы, в следствие
чего происходит ее аутокаталитичесое
переваривание (трипсиноген-трипсин).Активированные
ферменты поджел. Железы- первичные
факторы агрессии,
оказывают местное действие. Фосфолипаза
А разрушает мембраны клеток, липаза
гидролизует внутрикл. триглицериды до
ж.к., которые соединяясь с кальцием,
образуют элементы структуры жирового
некроза в поджел. железе. Трипсин и
химотрипсин осуществляют протеолиз
белков тканей, эластаза разрушает стенку
сосудов и межтканевые соединительнотканные
струкутуры, что приводит к развитию
геморрагического некроза. Трипсин
активирует калликреин-кининовую систему
с образование вторичных факторов
агрессии–
брадикинина, гистамина, серотонина, что
сопровождается увеличением сосудистой
проницаемости, нарушениями микроцеркуляции,
формированием отека в зоне поджел.
железы. К
факторам агрессии третьего порядка
относят синтез медиаторов воспаления(
интерлейкины 1,6,8,10, факторы некроза
опухоли, лейкотриены и т.д.). В ранние
сроки концентрация всех медиаторов
увеличивается в поджел. железе, печени,
легких, селезенке, а их дисбаланс
определяет механизм развития локальной,
органной и системногй восп. реакции и
полиорган. недост. Ферменты, цитокины
и метаболиты, образующиеся в поджелуд.
железе поступают в воротную вену или
по грудному лимф. протоку в системный
кровоток с развитием панкреатогенной
токсинемии. Первые
органы-мишени: печень, легкие, сердце,
мозг и почки.
Итогом является возникновение выраженных
расстройств их функций и развитие
панкреатогенного шока. Также
важную роль играет токсемия бактериальной
природы. При
остром панкреатите транслокация
эндогенной микрофлоры и эндотоксина
грамотриц. бактерий кишечника происходит
в условиях нарушения барьерной функции
ЖКТ, ретикулоэндотелиальной системы
печени и легких, в следствие чего
возникают возникают гнойно-септические
осложнения.
Патоморфология:
Отечный
панкреатит(отек
ткани поджел. железы, уплотнение,
микроучастки жир.некроза). Жировой
панкреонекроз(
увеличение железы, отек, исчезновение
дольчатости ее структуры, наличие очагов
и зон стеатонекроза, участков геморрагий
в железе. В б.п. появл. серозный прозрачный
экссудат). Геморрагический
панкреонекроз(в
паренхиме железы и окружающих тканях
обширные участки кровоизлияний , зоны
некроза, стеариновые пятна. В б.п. большое
количество геморрагического выпота).
Это асептическая фаза, при присоединении
инфекции – возникает инфицированный
панкреонекроз.
Классификация:
Отечный панкреатит
Стерильный
панкреонекроз: – по распространенности
поркажения: ограниченный и распространенный
– по характеру
поражения: жировой, геморрагический,
смешанный
Инфицированный
панкреонекроз.
Клиническая
картина:
внезапная боль
в вечернее
или ночное время суток после употребления
жирных блюд, аклкоголя. Локализуется в
эпигастральной области. Рвота–
возникает одновременно с болями,
многократная, не приносит облегчения.
Провоцируется приемом пищи и воды.
Температура
в начале заболеания- субфебрильная, при
развитии инфицированной формы-
гектическая. Больной обеспокоен . Важным
признаком является цианоз
лица и конечностей.
Цианоз в виде фиол. пятен на лице (симптом
Мондора), пятна цианоза на боковых
стенках живота( Грея Тернера), цианоз
околопупочной области( Грюнвальда).
Живот вздут
в верхних отделах. Резко чувствителен.
Пальпация поясничной области резко
болезненна( Мейо-Робсон). Ригидность
мышц в зоне повышенной чувствительности.
Поперечная болезенная резистентность
передней брюш. стенки в проекции поджел.
железы (симптом Керте). Невозможность
определения пульсации брюшного отдела
аорты и-за
увеличения размеров поджел. железы
(Воскресенский).
Диагностика:
Активность панкреатич. ф-тов в крови –
альфа-амилаза и липаза. Лейкоцитоз
12-15*10^9/л, активность фосфолипазы А,
трипсин-активированных пептидов,
интерлейкинов 6,8. УЗИ, КТ, лапароскопия.
Лечение:
Консервативное–
адекватная инфузионная терапия-основа
лечения. Переливают изотонич р-ры и
препараты калия хлорида при гипокалиемии.
коллоидные растворы при дифиците ОЦК,
проводят мероприятия для подавления
функц. активности поджелудочной железы,
с целью снижения кислотности желудочного
секрета назначают щелочное питье и
Н2-блокаторы желуд. секреции. С целью
системной детоксикации исп.: пзамофере,
ультрафильтрация крови. Антибиотики(
цефалоспорины 3и 4 поколения, фторхинолоны).
Хирургическое–
Резекция
в случае полного некроза. Абдоминизация–
направлена на декомпрессию парапанкреальной
клетчатки, адекватную эвакуацию
панкреатогенного и инфицированного
выпота из забрюшинного пространства.
С этой целью рассекают брюшину по нижнему
и верхнему краям в области тела и хвоста
органа, выделяют железу. Некроэктомия–
удаление некротизированных тканей.
Соседние файлы в папке экз
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
